Антибиотики: как влияют на иммунитет, с чем, что и как. BEAUTYHACK
Как антибиотики влияют на иммунитет, как долго можно их принимать, правда ли что таблетки лучше уколов? Beautyhack задал 20 актуальных вопросов врачам про эту группу препаратов.
Какие побочные действия у антибиотиков?
Основная причина развития побочных реакций на антибиотики – нарушение инструкции по применению и рекомендаций врача. Тяжесть побочных эффектов зависит от дозы и длительности приема. Самые часто встречающиеся побочные реакции: рассторойство ЖКТ, аллергия, «молочница» полости рта и влагалища, гематологические нарушения. При их возникновении нужно сразу прекратить прием и обратиться к врачу.
Действительно ли антибиотики опасны для здоровья? Если да, то почему?
Даже несмотря на то, что антибиотики с недавних пор отпускаются только по рецепту, многие находят способ их купить и занимаются самолечением.
Не делайте этого! Мало того, что бесконтрольный прием – верный путь к возникновению побочных эффектов, это приводит к снижению эффективности и прогрессированию заболевания. В самых худших случаях речь может идти о летальном исходе.
Ежегодно от самолечения антибиотиками умирает около 25 000 человек. Цифра очень примерная – редко кто-то делает пробу на резистентность к антибиотикам.
Можно ли принимать антибиотики во время беременности и в период кормления грудью?
Прием антибиотиков во время беременности и кормления грудью нежелателен – многие препараты не проходят соответствующей проверки. Категорически запрещены антибиотики из группы тетрациклинов и аминогликозидов – оказывают токсичное действие на печень плода и скапливаются в костях, увеличивая риск развития врожденных аномалий.
Нужно ли восстанавливать организм после приема антибиотиков?
Восстанавливать организм после приема антибиотиков нужно только после длительной терапии (10-14 дней), приема нескольких препаратов разных групп одновременно (2-3), самолечения, нарушения схемы, прописанной специалистом, тяжелом заболевании, сильно ослабившим иммунитет, использовании местных антибиотиков в свечах или капсулах. В остальных случаях организм сам способен нейтрализовать и вывести токсины (при условии отсуствия патологий печени).
Принимать биопрепараты для восстановления микрофлоры не нужно! Если очень хочется, пейте биокефир – молочные бактерии лучше всего «приживаются» в кишечнике.
Как быстро начинают действовать антибиотики?
Зависит от способа введения. При внутривенном практически сразу же, при внутримышечном – через 30 минут, при пероральном после всасывания в кишечник – около 40 минут.
Могут ли антибиотики вызвать аллергию?
Аллергия на антибиотики встречается у пациентов всех возрастных групп. Риск развития такой реакции увеличивается при наличии аллергии на продукты питания, сопутсвующих патологий (цитомегаливирус, мононуклеоз и прочих) и генетической предрасположенности.
Чаще всего гиперответ имунной системы возникает на антибиотики из группы пенициллинов.
Клинические проявления бывают разными: сыпь, сывороточный синдром (боль в костях, увеличение лимфоузлов, кожная сыпь), лихорадка, синдром Стивенса-Джонсона (высокая температура, воспаление слизистых оболочек, сыпь), фотосенсабилизация (покраснение, зуд, возникновение везикул, заполненных прозрачной жидкостью).
Для точной диагностики аллергии делают кожные аллергопробы и анализ крови на иммуноглобулин Е. При подтверждении диагноза специалист заменяет препарат на антибиотик другой группы, а при необходимости назначает медикаментозную терапию.
Каковы последствия неправильного приема и нарушения курса, прописанного врачом?
Помимо дополнительных проблем со здоровьем (зуд, сыпь, аллергия), бесконтрольный прием антибиотиков и нарушение курса – причина выработки устойчивых форм бактерий. Они не погибают, а начинают вырабатывать фермент, разрушающий препарат – лечение становится неэффективных.
В чем разница между антибиотиками и противовирусными препаратами?
Антибиотики – вещества, убивающие и подавляющие рост болезнетворных бактерий. Противовирусные препараты (как правило речь идет об интерферонах) – белки, способствующие выработке иммунитета (клетки «запоминают» характер вируса и сразу же от него избавляются при повторном проникновении в организм). Антибиотики при вирусных заболеваниях бесполезны.
Передозировка антибиотиками: симптомы и последствия?
При передозировке возможны токсические, неврологические и аллергические реакции организма. Также может могут наблюдаться нарушения работы печени и почек, болезнь желудка и кишечника.
Симптомы передозировки зависят от группы антибиотиков. При передозировке пенициллинами наблюдается тошнота, рвота, судороги, резкое увеличения калия в организме.
Избыток левомицетина характеризуется нарушением дыхательной функции, расстройством работы ЖКТ, сердечной недостаточностью. Самые безопасные в этом плане аминогликозиды, но и с ними шутить нельзя.
При передозировке антибиотиками промывают желудок и отправляют пациента в больницу. Там специалист назначает курс лечебных мероприятий, направленных на очищение организма, и медикаментозную терапию для нормализации работы внутренних систем и органов.
Что будет, если отказаться от антибиотикотерапии?
Антибиотики применяют для лечения заболеваний бактериальной природы: пневмонии, бронихита, синуситов, гнойно-воспалительных процессах, ангины, туберкулеза. Нет ни одной отрасли медицины, где без них можно было бы обойтись.
При отказе от антибиотикотерапии в лучшем случае, заболевание перейдет в хроническую форму и человек станет носителем инфекции, в худшем возможен летальный исход.
Татьяна Дзядук Врач аллерголог-иммунолог
Чем антибиотики разных групп отличаются друг от друга?
Существует несколько классификаций антибиотиков: по происхождению (природные, полусинтетические и синтетические); по действию на бактерию (бактерицидные – вызывают гибель бактерии и бактериостатические – блокируют размножение). Основное различие – спектр действия. Бактерии имеют разное строение, поэтому воздействовать на них нужно антибиотиками разных групп. Лечение подбирается специалистом индивидуально.
Правда ли, что антибиотики нового поколения лучше и безопаснее?
Основная проблема антибиотиков – резистентность бактерий. Именно поэтому создаются новые препараты, способные вылечить болезнь. Как правило, специалисты немного видоизменяют старую молекулу, за счет чего она приобретает новые свойства. В остальном принцип действия остается тем же.
Как антибиотики влияют на работу ЖКТ?
В кишечнике здорового человека живет около 2 кг микроорганизмов (бактерии, грибы), которые, в первую очередь, нужны иммунитету для правильной работы (распознавать свое-чужое и не атаковать собственные клетки, при этом уничтожая инфекцию).
Они учувствуют в переваривании пищи и производстве витамины, защищают ЖКТ от бактерий – возбудителей инфекций. Бесконтрольный и длительный прием антибиотиков может привести к уничтожению нормальной кишечной биоты, которую потом нужно восстанавливать.
Как – определяет специалист.
Какое действие антибиотики оказывают на иммунитет?
Антибиотики оказывают косвенное влияние на способность организма справиться с инфекцией. Это происходит при неправильном использование (коротким курсом) или чрезмерное использование антибиотиков (дольше, чем надо, или вообще не по показаниям, например, для лечения ОРВИ).
Антибиотики убивают или блокируют размножение восприимчивых к ним бактерий. Остальные остаются в живых и продолжают размножаться. Они легко передаются от человека к человеку, и все инфекции, вызванные резистентными бактериями, уже не поддаются лечению ранее используемыми антибиотиками. Терапию подобрать становится очень и очень сложно.
Прямого же действия на иммунитет нет!
Как часто нужно менять антибиотики?
Этот вопрос должен решать лечащий врач, учитывая течение болезни, данные исследований и прочие факторы, но не сам пациент.
Как часто можно пить антибиотики?
В медицине нет и быть не может установленных сроков! Каждый раз, когда человек болеет бактериальной инфекцией и клиническая картина требует их применения, они будут назначаться врачом. Пусть даже временной промежуток между болезнями совсем небольшой.
В каких случаях антибиотики неэффективны?
При инфекциях, вызванных вирусами, грибами, простейшими антибиотикотерапия бесполезна.
При устойчивости конкретной бактерии к конкретному антибиотику эффекта тоже не будет.
В таких случаях врач назначает препарат из «запасных» – тот, который используется в тяжелых и крайне редких случаях.
Правда ли, что уколы эффективнее таблеток?
Очень распространенное заблуждение. При подборе терапии врачом назначается определенная доза препарата. А как она попадет в кровь – перорально или внутримышечно, значения не имеет.
Кому не подходят антибиотики?
Сегодня антибиотики назначают только при тяжелых формах бактериальных инфекций. Вопрос «подходят – не подходят» – не совсем корректен.
Есть категория пациентов, при лечении которых нужно соблюдать максимальную осторожность: беременные, больные с почечной и печеночной недостаточностью. Но даже в этих случаях антибиотикотерапия должна назначаться при наличии к ней показаний.
Антибиотики каких групп больше подходят детям, или разницы между ними нет?
У детей разного возраста есть свои физиологические особенности, и при выборе антибиотиков нужно быть предельно внимательным. Использование некоторых препаратов в педиатрии запрещено или ограничено из-за риска тяжелых побочных реакций.
Например, тетроциклины противопоказаны детям до 8-ми лет, – они влияют на формирование зубов и костной ткани.
Как врач, я отношусь к антибиотикам положительно – они спасают сотни тысяч жизней. Весь вопрос в часто необоснованном их применении. Всемирная организация здравоохранения бьет тревогу, призывая обратить на эту проблему, внимание. Если мир не объединится в борьбе с резистентностью, скоро (возможно, в ближайшие 30-50 лет) появятся такие инфекции, от которых просто не будет лекарств.
Интервью и текст: Наталия Капица
Источник: https://beautyhack.ru/telo/zhenskoe-zdorove/antibiotiki-20-voprosov-kotorye-vy-hoteli-zadat
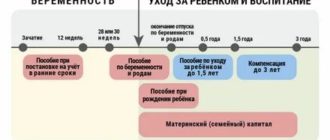
Антибиотики и беременность
Антибиотиками называются лекарства, уничтожающие бактерии в организме человека. Ими являются, например, пенициллин и тетрациклин. Анальгин, аспирин, арбидол, а также вещества, предназначенные для борьбы с микробами во внешней среде, до попадания внутрь (йод, зеленка, хлоргексидин), к антибиотикам не относятся.
Антибиотики действуют только на бактерии, против вирусов и грибков они бессильны, а при длительном приеме могут даже провоцировать грибковые болезни, такие как кандидоз. Часто бактерии оказываются устойчивыми к назначенному антибиотику, и тогда врачу приходится подбирать для лечения другой препарат.
Помимо полезного действия – уничтожения вредоносных микробов – антибиотики имеют много побочных эффектов. Часто это токсичные химические вещества, которые вредно влияют на печень. У многих антибиотиков, особенно из группы гентамицина, есть способность поражать клетки почек и внутреннего уха, а также других органов.
Кроме того, большинство антибиотиков действуют без разбора на вредные и полезные микроорганизмы, убивая и тех, и других. В результате организм лишается защиты со стороны полезных бактерий, живущих, например, на коже или в кишечнике – появляется сыпь, дисбактериоз, жидкий стул и прочие побочные эффекты. В то же время вредные микробы часто выживают, потому что за много лет применения антибиотика они выработали к нему устойчивость.
Еще хуже то, что иногда и безвредные бактерии под воздействием антибиотиков могут приобретать вредные свойства. Такие новые штаммы (сорта микробов) чаще всего живут внутри больниц, причем распространяются самими сотрудниками – живя у них на коже, в носу и тп. местах. Самые опасные из них (например печально известный MRSA – метициллин-резистентный золотистый стафилококк) часто оказываются устойчивыми даже к новейшим и самым сильным антибиотикам.
Во время беременности антибиотики применять можно, но только по строгим показаниям, когда на то есть очень веская причина. Это как раз тот случай, о котором написано в инструкции: «Если ожидаемая польза превышает риск для матери и плода». В любом случае делать это нужно только под строгим контролем врача и как правило, в больнице (отделение патологии беременности в роддоме).
В первом триместре большинство лекарств могут навредить развивающемуся эмбриону, поэтому в этом периоде лучше избегать применения антибиотиков. Второй и третий триместры более безопасны, но для каждого лекарства есть свои сроки, когда его нельзя применять. Эти тонкости должны быть хорошо известны вашему врачу.
Поскольку многие бактерии оказываются устойчивыми к антибиотикам, перед началом лечения лучше всего провести тест на их чувствительность. В результатах теста будет видно, какая бактерия вызвала заболевание и какой антибиотик на нее действует лучше всего.
Если тест на чувствительность провести по каким-то причинам невозможно, врач назначает антибиотик широкого спектра действия, то есть такой, который убивает по возможности всех.
Когда не обойтись без антибиотиков при беременности
Самые частые причины, по которым приходится назначать антибиотики беременным:
- пиелонефрит беременных;
- воспаление легких, сильный бронхит, ангина;
- тяжелые кишечные инфекции;
- гнойные раны и обширные травмы, ожоги;
- тяжелые инфекционные осложнения, такие как сепсис, заражение крови;
- специфические болезни, вызванные редкими бактериями: клещевой борреллиоз, бруцеллез и др.
Во всех этих случаях применение антибиотиков оправданно и необходимо, во избежание еще больших осложнений. То есть польза для матери существенно выше, чем риск для плода.
Возможный риск
Основной риск антибиотики представляют не для матери, а для ее развивающегося малыша. Многие из них проникают через плаценту в кровоток плода и могут оказать вредное воздействие на тот орган, который в данный момент наиболее интенсивно растет.
Все антибиотики при беременности можно разделить на три группы:
1) Запрещены полностью в связи с доказанным токсическим действием на плод;
2) Разрешены, доказано отсутствие вредного воздействия;
3) Действие на плод не изучено, поэтому применяться могут только в случае крайней необходимости.
Запрещены
Тетрациклин, доксициклин – проходят через плаценту, накапливаются в костях и зубных зачатках плода, нарушая их минерализацию. Ядовиты для печени.
Фторхинолоны (ципрофлоксацин, ципролет, нолицин, абактал, флоксал и др.) – запрещены, надежных исследований по безопасности у беременных не проведено. Повреждают суставы плода в исследованиях на животных.
Кларитромицин (клацид, фромилид, клабакс) – безопасность применения при беременности не известна. Есть данные о токсическом действии на плод у животных.
Мидекамицин, рокситромицин (макропен, рулид) – то же, что кларитромицин.
Аминогликозиды (канамицин, тобрамицин, стрептомицин) – проходят через плаценту, дают высокий риск осложнений на почки и внутреннее ухо плода, могут стать причиной глухоты у новорожденного. Гентамицин относится к той же группе, но его применение разрешено по жизненным показаниям в строго рассчитанных дозировках.
Фуразидин (фурамаг, фурагин), нифуроксазид (эрсефурил, энтерофурил) – запрещены в связи с потенциально вредным действием, данные о безопасности у беременных отсутствуют.
Хлорамфеникол (левомицетин, синтомицин, олазоль) – запрещен. Быстро проходит через плаценту в высоких концентрациях. Угнетает костный мозг плода и нарушает деление клеток крови, особенно на поздних сроках беременности.
Диоксидин – часто применяется в хирургической практике для обеззараживания ран. Запрещен во время беременности, так как было обнаружено токсическое и мутагенное действие на плод у животных.
Ко-тримоксазол (бисептол, бактрим, гросептол) – всем известный «бисептол». Состоит из двух веществ: сульфаметоксазол и триметоприм, который проходит через плаценту в высоких концентрациях. Триметоприм – активный антагонист фолиевой кислоты (антивитамин). Повышает риск врожденных уродств, пороков сердца, замедляет рост плода.
Допустимые в крайних случаях
Азитромицин (сумамед, зитролид, зи-фактор, хемомицин) – применяется только в случае крайней необходимости, например при хламидийной инфекции у беременных. Отрицательного влияния на плод не выявлено.
Нитрофурантоин (фурадонин) – возможно применение только во втором триместре, в первом и третьем запрещен.
Метронидазол (клион, трихопол, метрогил, флагил) – запрещен в первом триместре, может вызывать дефекты головного мозга, конечностей и гениталий у плода. Во втором и третьем триместре применение допустимо при отсутствии более безопасной альтернативы.
Гентамицин – применение разрешено только по жизненным показаниям (сепсис, заражение крови) в строго рассчитанных дозировках. При превышении дозы есть риск, что ребенок может родиться глухим.
Безопасные (какие антибиотики можно применять при беременности)
Все ниже перечисленные препараты могут применяться при беременности. Однако надо помнить, что любой антибиотик – это сильнодействующее лекарство и его нельзя принимать без назначения врача. После прохождения назначенного курса необходимо прийти на повторный прием.
Пенициллин и его аналоги (амоксициллин, амоксиклав, ампициллин) – проходят через плаценту, однако вредное влияние на плод, как правило, отсутствует. При беременности выводятся почками в ускоренном темпе.
Цефалоспорины – цефазолин, цефалексин, цефтриаксон, цефуроксим, цефиксим (супракс), цефоперазон, цефотаксим, цефтазидим, цефепим – используются при беременности без ограничений. Проходят через плаценту в низких концентрациях. Отрицательного влияния на плод не выявлено.
Эритромицин, а также джозамицин (вильпрафен) и спирамицин (ровамицин) – допустимы для применения. Проходят через плаценту в низких концентрациях. Не вызывают нарушений развития плода и врожденных аномалий.
Антибиотики и зачатие
Нередко возникает возникает такая ситуация, когда женщина, не зная, что беременна, принимала антибиотики. Что делать в этом случае? Повредит ли это ребенку? Если антибиотик был из безопасной группы, то скорее всего, что не повредит. Запрещенное при беременности лекарство может на ранних сроках привести к выкидышу или замершей беременности.
Сделать в этой ситуации можно лишь одно – отменить антибиотик сразу же, как только узнали о беременности. Дальше остается ждать. Если лекарство плохо подействовало на эмбрион, то может произойти выкидыш. Если не подействовало никак и эмбрион выжил, то он скорее всего будет развиваться и дальше без каких-либо отклонений.
Для того, чтобы проверить, не остановилось ли развитие эмбриона, можно сделать анализ крови на ХГЧ, лучше два – три раза. Несколько одинаковых результатов или слишком низкий показатель будут свидетельствовать о замершей беременности. Другим критерием служит вагинальное УЗИ, но на сроках ранее 4 недель оно не информативно.
Прибегать к аборту только из-за страха того, что ребенок родится с отклонением в развитии, не стоит. При вредных воздействиях на ранних сроках эмбрион скорее всего погибнет, чем будет развиваться неправильно. Пороки развития возникают тогда, когда вредный фактор действует на более поздних стадиях во время роста органов.
Если беременность только планируется и она долгожданная, то лучше вообще отказаться в этом периоде от использования не только антибиотиков, но и любых веществ, вредно действующих на плод.
Ссылки:
ПРАКТИЧЕСКОЕ РУКОВОДСТВО
по антиинфекционной химиотерапии. Применение антиинфекционных химиопрепаратов при беременности и кормлении грудью
Антибиотик.ру – антибиотики и антимикробная терапия
материалы
Антибиотики и беременность (новорожденному плоду)
Источник: https://mama.ru/articles/antibiotiki-i-beremennost/
Антибиотики для лечения сифилиса, диагностированного во время беременности
Целью этого Кокрановского обзора было выявить наиболее эффективную схему лечения сифилиса (в плане дозировки, длительности курса антибиотиков и способа их введения) у беременных на фоне сопутствующей ВИЧ инфекции или без нее. В данный обзор предполагалось включать любое исследование, которое использовало бы метод случайного или квази-случайного отнесения к группе лечения. Однако ни одно такое исследование обнаружено не было.
Данный обзор обращает особое внимание на уже установленный факт, что применение пенициллина является эффективным для лечения сифилиса во время беременности и для профилактики врожденного сифилиса. В рамках клинических исследований оптимальная схема лечения еще не установлена, но рекомендованная стандартная доза пенициллина безопасна и эффективна во всех неосложненных случаях.
Методология, представленная в данном обзоре, целесообразна. Однако, несмотря на обширный поиск, не было исследований, которые можно было бы в него включить.
2.1. Масштабы проблемы
В некоторых странах с ограниченными ресурсами распространенность сифилиса высокая. В женских консультациях Южной Африки, где тестирование проводится регулярно, распространеность достигает 13% (1). Как и в случае с другими заболеваниями, передающимися половым путем, это связано с высоким уровнем безграмотности женщин и с низким социально-экономическим положением.
Широкая распространеность ВИЧ в этих странах — важный фактор, усложняющий лечение сифилиса. Есть мнение, что лечение сифилиса чаще бывает неэффективным в группе ВИЧ-положительных беременных (2).
2.2. Практическая осуществимость вмешательства
Поскольку пенициллин не только эффективен, но и дешев, всегда есть в наличии и прост во введении, его всегда можно использовать в условиях ограниченных ресурсов.
Однако оптимальная схема лечения еще не установлена, поэтому данный обзор не предлагает никаких определённых методов.
До того момента, пока не появятся доказательства, что какая-то схема является наиболее подходящей для той или иной группы пациентов(как, например, ВИЧ-позитивные женщины), следует применять стандартные рекомендованные дозировки.
2.3. Применимость результатов данного Кокрановского обзора
Учитывая высокую распространенность пренатального и врожденного сифиласа в странах с ограниченными ресурсами, вопрос оптимальной схемы лечения для них очень важен.
2.4. Внедрение обсуждаемого подхода
Придерживаться следует стандартной схемы, рекомендованной Центрами по контролю и профилактике заболеваний (Centers for Disease Control and Prevention), Атланта (штат Джорджия, США), т.е. 2,4 млн.
единиц бензилпенициллина G внутримышечно однократно для пациентов с первичным, вторичным или ранней стадией латентного сифилиса и 7,2 млн. единиц в/м тремя еженедельными дозами по 2,4 млн. единиц в каждой для пациентов с поздним латентным сифилисом или латентным сифилисом неизвестной продолжительности (3).
Эта схема доказала свою эффективность, а поскольку по ВИЧ-позитивным пациентам никаких данных нет, эту же схему следует применять и для таких пациентов.
2.5. Научные исследования
Как уже упоминалось, возможно, нет необходимости проводить рандомизированные иследования, поскольку сегодняшние схемы и так очень эффективны. Однако в отношении подгруппы ВИЧ-позитивных пациентов, у которых может наблюдаться неэффективность стандарной схемы, есть необходимость изучить альтернативные схемы лечения.
Данный Кокрановский обзор не рассматривает вопрос эффективной схемы для детей с врожденным сифилисом, а эта группа, возможно, является еще одной группой, проблемы которой надлежит срочно решать.
Литература
- Delport SD, Pattinson RC. Congenital and perinatal infections: prevention, diagnosis and treatment. Syphilis: prevention, diagnosis and management during pregnancy and infancy. In: Newell M-L, McIntyre J. Eds. Cambridge, UK, Cambridge University Press 2000;258-275.
- Rawstron SA, Bromberg K. Failure of recommended maternal therapy to prevent congenital syphilis. Sexually transmitted diseases 1991;18:102-106.
- Centers for Disease Control and Prevention (CDC). Guidelines for treatment of sexually transmitted diseases. Morbidity and mortality weekly report 1998 .
Данную публикацию следует цитировать: E Farrell, RC Pattinson. Антибиотики для лечения сифилиса, диагностированного во время беременности: Комментарий БРЗ (последняя редакция: 11 ноября 2002 г.).
Библиотека репродуктивного здоровья ВОЗ; Женева: Всемирная организация здравоохранения.
Источник: https://extranet.who.int/rhl/es/node/76635
Антибиотики во время беременности
С открытием антибиотиков мир стал другим. Когда почти против каждой опасной бактерии есть своя магическая таблетка, многие серьезные болезни больше не страшны. Мы привыкли к антибиотикам и не представляем жизнь без них. Но с началом 1-го триместра беременности все меняется.
В инструкциях большинства знакомых препаратов прописаны ограничения на прием, а некоторые даже прямо запрещены во время вынашивания и кормления малыша. Так можно ли пить антибиотики при беременности? Есть ли среди них безопасные, которые не нанесут вреда ребенку? Обсудим эту важную тему.
Когда рекомендуется лечение антибиотиками при беременности?
Простой ответ звучит так: когда они прописаны вашим врачом. Предназначение антибиотиков — лечение воспалительных процессов в организме, вызванных вредными бактериями.
Если заболевание представляет существенную угрозу для здоровья и жизни женщины или может серьезно ослабить ее организм, значит, оно грозит осложнениями и будущему малышу тоже. В таких случаях принимается решение о терапии антибиотиками.
Другими словами, лечить сильными препаратами легкое кишечное расстройство не станет ни один врач, а вот при пневмонии организму не обойтись без медикаментозной поддержки.
Вот краткий список заболеваний, при которых рекомендовано применение антибиотиков во время беременности:
- Острые заболевания дыхательных путей: пневмония, тяжелые формы бронхита и ангины.
- Острые кишечные инфекции.
- Тяжелые повреждения кожи: обширные ожоги, травмы, гнойные раны.
- Системные воспалительные реакции, сепсис.
- Пиелонефрит, холецистит и некоторые другие опасные заболевания мочевыводящей и пищеварительной систем.
- Тяжелые инфекции, передающиеся человеку от животных: болезнь Лайма (клещевой боррелиоз), бруцеллез.
Серьезную опасность для будущей мамы представляют не только острые бактериальные заболевания, значительно нарушающие нормальную работу органов или имеющие тяжелые последствия.
Опасны и вялотекущие генитальные инфекции — они поражают половые пути (которые вскоре станут родовыми) и способны привести к преждевременным родам1, преждевременному разрыву околоплодных оболочек и другим неприятным исходам.
Если у женщины диагностировано такое заболевание на ранних сроках беременности, его обычно не лечат в 1-м триместре, а переносят терапию антибиотиками на 2-й или 3-й триместр, когда потенциальный риск воздействия препарата на плод снижается2.
Какие антибиотики можно принимать при беременности?
Для начала вам надо запомнить одно простое правило: антибиотики и беременность — нежелательное сочетание. Даже те из них, которые считаются безопасными для плода, рекомендовано принимать с осторожностью. Другими словами, будущая мама может пить только те лекарства, которые назначил ей врач с учетом всей доступной ему информации о препарате, здоровье женщины и течении беременности.
В таблице ниже мы собрали данные о самых распространенных группах антибиотиков и их возможном влиянии на плод.
Как видите, некоторые группы антибиотиков в период беременности полностью запрещены из-за тератогенного действия: доказано, что последствиями их приема могут стать различные пороки развития плода. Другие группы являются недостаточно изученными: по ним проводились тестирования на лабораторных животных, но нет достоверных данных для людей. Разрешенные антибиотики при беременности можно пересчитать по пальцам. Поэтому повторим еще раз: никакой самодеятельности, только по назначению врача!
Что делать, если я принимала антибиотики во время зачатия?
Во время подготовки к беременности желательно прекратить прием любых лекарственных препаратов, кроме тех, которые необходимы вам для терапии хронических заболеваний. Будет неплохо, если то же самое сделает будущий папа.
Опасность представляют не только антибиотики, но и другие лекарства, причем иногда они демонстрируют самые неожиданные последствия.
Например, широко известный бисептол14 успешно борется не только с бактериями, но и с фолиевой кислотой — витамином, критически важным на ранних этапах развития плода.
Если новость о том, что вы станете мамой, застала вас врасплох, необходимо немедленно прекратить прием антибиотиков и обратиться к врачу.
На ранних сроках беременности, когда яйцеклетка еще путешествует к матке или только прикрепилась к ее стенке, антибиотики обычно не оказывают воздействия на плод.
В таких случаях рекомендуется сохранить беременность и вести наблюдение с помощью стандартных методов — анализов и УЗИ. Скорее всего, на плановых скринингах не будет никаких отклонений, и вы родите здорового малыша.
Когда антибиотики при беременности особенно опасны?
Принимать любые лекарственные препараты наиболее рискованно в 1-м триместре2, когда плацента еще не сформировалась. Пока у плода нет защитного барьера, он открыт для всех вредных веществ, циркулирующих в организме мамы. Поэтому вам надо постараться ничем не заболеть в 1-м триместре.
Постарайтесь избегать мест массового скопления людей, особенно в сезон гриппа и других инфекционных заболеваний. Если без метро или автобуса не обойтись, попросите у начальства сместить ваш рабочий график так, чтобы не ездить в транспорте в час пик.
Подвергайте рыбу и мясо тщательной термообработке, даже если обычно вы любите «с кровью». Смело выбрасывайте продукты из холодильника, если у вас появились сомнения в их свежести. Не ходите в лес, если там водятся клещи.
Ну и вообще, соблюдайте разумные меры предосторожности.
Во 2-м и 3-м триместрах антибиотики для плода уже не так опасны. По крайней мере, те из них, которые не проникают через плацентарный барьер или преодолевают его в незначительных количествах. Именно поэтому, если врач обнаружил на ранних сроках беременности инфекцию, не представляющую угрозу здесь и сейчас, он постарается перенести терапию на более позднее время, чтобы свести к минимуму возможные последствия.
Как принимать антибиотики при беременности?
Следуйте рекомендациям врача и не забывайте о следующих важных правилах:
- Соблюдайте дозировку и не пропускайте прием антибиотиков.У некоторых женщин возникает соблазн уменьшить дозировку препарата, ничего не сказав врачу. Им кажется, что так они снижают вред для плода в 1-м и следующих триместрах беременности. Что ж, это примерно то же самое, как лить поменьше воды в огонь, чтобы не испортить вещи: когда пожар разгорится, воды понадобится еще больше. Если концентрация антибиотика в организме недостаточна, он просто не сможет победить инфекцию.
- Доведите курс до конца.Еще одно неверное решение при терапии антибиотиками — прекратить их прием, если наступило улучшение. Эта попытка уменьшить вред от препарата грозит тяжелыми последствиями. Битва с инфекцией не выиграна, пока она не побеждена до конца: отведете свои войска, и враг опять наберет силу.
- Ищите отрицательные эффекты.Прием некоторых антибиотиков во время беременности может привести к аллергическим реакциям. Обычно они возникают очень быстро — прямо в первые сутки. Если такое случилось, немедленно сообщите врачу.
- Следите за динамикой.Лечение антибиотиками должно дать результаты в течение первых 72 часов. Это не означает, что через три дня вы полностью выздоровеете, но положительная динамика должна присутствовать. Если этого не произошло, возможно, препарат подобран неверно, и его надо заменить другим. Расскажите об этом своему врачу.
- Соблюдайте диету.Нужно пить больше воды, употреблять меньше жирной и острой пищи. Впрочем, мы надеемся, что с началом 1-го триместра вы и так пересмотрели свои гастрономические пристрастия в сторону здорового питания.
Источник: https://www.huggies.ru/library/planirovanie/podgotovka-k-beremennosti/antibiotiki-pri-beremennosti
Антибиотики и беременность. Список разрешенных препаратов
После положительного теста на беременность в женском теле начинаются бурные изменения. Некоторые из них, если вы не знали, серьезно бьют по иммунитету, приводят к инфекциям. Ну а это означает одно – больше лекарств! В том числе и антибиотиков.
Недавнее исследование в США среди более чем среди 13 тысяч женщин на разных сроках беременности показало, что около 30% из них хотя бы раз проходит курс лечения антибиотиками на протяжении всех девяти месяцев. Чаще всего ими пользуются на четвертом месяце.
Разумеется, не все антибиотики одинаково полезны. Многие могут привести к врожденным аномалиям и порокам развития у ребенка. И что же делать будущей матери в такой ситуации: рисковать или вообще не лечиться, рискуя ещё больше? Не переживайте – здесь не все такое черно-белое, и есть безопасные варианты. Рассмотрим, какие антибиотики можно принимать при беременности, а каких лучше избегать.
Когда принимать антибиотики при беременности
Вирусные инфекции не следует лечить антибиотиками по двум причинам:
- Они не помогают от вирусов;
- Развивается резистентность (невосприимчивость) к антибиотикам. В следующий раз, когда препарат будет действительно нужен, он может не сработать.
Хорошая новость в том, что большинство вирусов (например, вирусы ОРВИ) ваш организм убьет сам.
Бактериальные инфекции
К распространенным бактериальным инфекциям во время беременности относятся болезни мочевыводящих путей и стрептококковые инфекции группы Б. Вот именно в этом случае и стоит применять антибиотики – это по сути единственное средство в борьбе с ними. Их нужно принимать, несмотря даже на потенциальный риск для ребенка. Почему?
Доктор медицинских наук, специалист по репродуктивному здоровью медицинского центра Jacobi Камал Баджай отмечает, что отказ от лечения потенциально более опасен, поскольку грозит серьезными нарушениями развития. Стрептококки группы Б опасны тем, что могут спровоцировать целый букет тяжелых болезней у младенца:
- менингит;
- септический артрит;
- пневмонию;
- эндокардит.
Безопасно ли вообще принимать антибиотики беременным
«Зонтичный термин «антибиотик» всегда не на шутку пугает моих пациенток, – говорит доктор Баджай. – Проявлять разумную осторожность необходимо, но антибиотики являются важной частью клинической терапии. Ваш врач в любом случае будет тщательно подбирать, какое средство вам подойдет, а какое полностью исключено. Тем более, что сейчас на рынке великое множество препаратов».
Итак, на данный момент проведена классификация антибиотиков по степени их опасности для беременных. В США этим занимается Управление по контролю за качеством продуктов питания и медикаментов (U.S. FDA), которое поделило все антибиотики на пять категорий: A, B, C, D и X.
Лекарства из категории A признаны абсолютно безопасными, категория X – полный запрет из-за исключительного риска для плода.
Антибиотики из X категории опасны врожденными дефектами и пороками. В их числе:
-
анэнцефалия (деформация черепа несовместимая с жизнью);
-
атрезия хоаны (непроходимость носового прохода);
-
грыжа диафрагмы пищевода;
-
дефекты зрения;
-
врожденные пороки сердца;
-
расщепление нёба (волчья пасть).
Подобные препараты также способны спровоцировать выкидыш на любых сроках беременности при бесконтрольном применении.
Чтобы лекарство было сертифицировано по категории A, требуется довольно большое количество клинических данных и многолетние наблюдения за здоровьем пациенток.
Для беременных обычно безопасна и категория B, например, Аугментин. Этот антибиотик используется для широкого спектра бактериальных инфекций: синусит, пневмония, бронхит – все они крайне опасны для здоровья будущего ребенка при ненадлежащем лечении. Поэтому риски здесь оправданы.
Антибиотики пенициллинового ряда наиболее часто применяются во время беременности. Как было установлено, они тоже не связаны с повышенным риском по меньшей мере 30 самых распространенных врожденных заболеваний.
Однако есть довольно существенная проблема при испытаниях новых препаратов: этические нормы и действующие законы не позволяют тестировать их на беременных.
Поэтому у некоторых препаратов из категории B могут быть отрицательные фетальные эффекты, которые в настоящее время официально не подтверждены.
«Такие препараты врач должен назначать только, если польза для выздоровления значительно перевешивает потенциальные риски для плода и для матери», – отмечает заведующий отделением акушерства и гинекологии Госпитального центра Квинс Александр Фукс.
Безопасен ли пенициллин во время беременности
Многие антибиотики, такие как пенициллин, используются десятилетиями. В целом, при беременности это один из самых безопасных препаратов. Но за это время появились устойчивые к ним штаммы бактерий, которые требуют от врачей назначения более эффективных препаратов.
И здесь на безопасность начинают влиять уже много разных факторов, а не только действующий компонент: доза, продолжительность курса лечения, дозировка, частота приема и т.д.
Например, антибиотики из группы сульфаниламидов (Септрин, Бактрим-Форте) связывают с троекратным увеличением риска синдрома гипоплазии левого отдела сердца. Общая частотность этой болезни составляет 1 случай на 4200 новорожденных. Следовательно, при приеме сульфаниламидов риск возрастает до 1 случая на 1400 новорожденных.
В целом, можно поделить любые антибиотики на безопасные и небезопасные (не рекомендованные) для применения во время беременности.
ПРИМЕЧАНИЕ: В ниже перечислены лишь примеры самых распространенных лекарств. Это не полный перечень!
Есть довольно ограниченная группа антибиотиков, которые считаются полностью безопасными при беременности:
-
Амоксициллин
-
Ампициллин
-
Аугментин
-
Пенициллин
-
Цефалексин
-
Клиндамицин
-
Эритромицин
Небезопасные антибиотики при беременности, список
Здесь мы перечислим антибиотики, которые считаются небезопасными и не рекомендованы к применению при беременности:
Очень много вопросов будущие матери задают по поводу антибиотиков-макролидов – кларитромицина и азитромицина. В целом, беременным их рекомендуется принимать с осторожностью (это написано в инструкциях).
Исследование, опубликованное в 2017 году в журнале «Фармакоэпидемиология и безопасность лекарств», гласит, что есть некоторая связь между приемом антибиотиков группы макролидов и врожденными пороками развития у детей.
Наблюдение касалось 135 тысяч беременных из провинции Квебек (Канада). В нем сравнивались здоровье новорожденных, матери которых принимали макролиды во время беременности, и тех, кто лечился антибиотиками пенициллинового ряда.
«Нам не удалось обнаружить статистически значимой связи между приемом макролидов и риском пороков развития, – отметила автор исследования, профессор факультета фармацевтики Монреальского университета Анике Берар. – Это обнадеживает, поскольку некоторые инфекции поддаются лечению только подобными препаратами».
В России и кларитромицин и азитромицин сертифицированы в качестве лекарственных средств, однако, в инструкции говорится, что беременным их следует принимать с осторожностью и только по назначению лечащего врача.
В США органы здравоохранения классифицируют азитромицин как препарат категории B. Это означает, что он эффективен и доказал безопасность при испытаниях на животных. Кларитромицин отнесен к категории C – тоже эффективен, но у подопытных животных наблюдались негативные эффекты. Ни один из препаратов не проходил достаточное количество клинических испытаний на людях.
Независимо от того, какие лекарства прописал ваш лечащий врач, обговорите все нюансы лечения. Выясните, есть ли более безопасные аналоги, что ещё может помочь справиться с инфекцией и минимизировать прием антибиотиков.
Обязательно информируйте своего гинеколога о любых аллергических реакциях и побочных эффектах, чтобы можно было вовремя скорректировать лечение. Если вы ранее перенесли тяжелое заболевание печени, почечную недостаточность или мононуклеоз, также не забудьте сообщить об этом врачу.
Источник: https://medvisor.ru/articles/lekarstva-i-protsedury/antibiotiki-i-beremennost/
Беременность и антибиотики. Какие антибиотики можно принимать беременным
Беременность и антибиотики. Какие антибиотики можно принимать беременным
*Статья не носит медицинский характер, приведенная в ней информация требует консультации лечащего врача
Из-за обилия противопоказаний и побочных эффектов врачи стараются без крайней необходимости не назначать антибиотики. Но бывают ситуации, когда только антибактериальная терапия может остановить воспалительный процесс, а порой даже спасти жизнь пациента. Что делать, если необходимость в приеме антибиотиков возникла у женщины во время беременности?
Чем опасны антибиотики при беременности
Ограничения и противопоказания к применению любых медикаментов во время беременности объясняются такими причинами:
- печень и почки беременной женщины подвергаются повышенной нагрузке, а большинство медикаментов ее усугубляет;
- повышается риск аллергической реакции на препараты, к которым до беременности у женщины не было повышенной чувствительности;
- ряд препаратов обладает абортивным эффектом – вызывает сокращения матки и выкидыш или преждевременные роды;
- не менее опасен тератогенный эффект – нарушение нормального развития эмбриона, формирование патологий.
Антибиотики не обладают абортивным действием, но многие препараты оказывают негативное воздействие на плод. Особенно опасно это воздействие на протяжении первых двух месяцев, пока плацента, защищающая эмбрион, еще не сформировалась.
Антибактериальные препараты вредят печени, уничтожают не только болезнетворные, но и полезные микроорганизмы. А это приводит к снижению иммунитета, дисбактериозу кишечника, может усугубить типичную для беременных склонность к запорам.
Поэтому антибактериальная терапия при беременности должна проводиться только по показаниям и с применением назначенных врачом препаратов.
Разрешенные антибактериальные препараты
Наиболее безопасными при беременности являются:
- препараты из группы макролидов – эритромицин, проникающий через плацентарный барьер в минимальных количествах. Азитромицин, телитромицин, спирамицин, вильпрафен назначают только по показаниям, кларитромицин – во 2-3 триместрах;
- из группы цефалоспоринов – цефелим, цефиксим – с осторожностью, под постоянным контролем врача; цефтриаксон, цефалексин – только по показаниям. Все препараты этой группы проникают через плацентарный барьер;
- препараты пенициллинового ряда, в том числе защищенные (ампициллин, амоксициллин, амоксиклав) проникают через плацентарный барьер, отсутствие тератогенного эффекта не доказано. Поэтому их назначают только по показаниям (если польза от приема перевешивает опасность возможных побочных эффектов).
Антибиотики группы пенициллинов и цефалоспоринов можно назначать только при отсутствии индивидуальной непереносимости, которая встречается довольно часто. Макролиды крайне редко вызывают аллергические реакции.
Если инфекция вызвана простейшими, назначают противопротозойные препараты с антибактериальной активностью (трихопол, метронидазол, клион). В 1 триместре беременности они противопоказаны, во 2-3 должны применяться с осторожностью и по показаниям.
Список запрещенных при беременности препаратов значительно обширнее, чем перечень разрешенных. Большинство антибактериальных препаратов назначают беременным только по веским показаниям, и принимать их необходимо под контролем врача в стационаре. Даже разрешенные при беременности антибиотики нельзя принимать самовольно.
Источник: https://mamabell.ru/articles/articlesitem/kakie-antibiotiki-mozhno-prinimat-beremennym
8 мифов о беременности, или Какие ошибки допускают будущие мамы
Ожидание ребенка – ответственный период, к которому будущие родители стараются основательно подготовиться. Не только купить пеленки-распашонки, детскую кроватку и все, что нужно для нового домочадца, но и запастись знаниями. Ответственное родительство – правильный подход, но в поиске информации не стоит всегда слепо доверять рассказам «бывалых» или «Гуглу».
Акушеры-гинекологи отмечают, что все чаще разговор с беременной начинается со слов пациентки: «Я вот прочитала в интернете». Доверие многочисленным источникам информации порождают некоторые мифы на тему беременности и родов. Развеять бытующие ошибочные мнения читателям «Витебских вестей» поможет заведующая отделением патологии беременности Витебского городского роддома №2 Раиса Небедухина.
Миф №1: Прием антибиотиков во время беременности вреден для ребенка
Во время беременности иммунитет женщины ослабевает и она становится мишенью для различных бактерий. И если уж инфекции избежать не удалось, большинство будущих мам как огня боятся антибиотиков, но иногда без них все же не обойтись.
– Если не лечить заболевание, можно, наоборот, нанести серьезный урон здоровью малыша. На ранних сроках беременности поражается плацента, что в последующем приводит к недостаточному поступлению крови к плоду и задержке внутриутробного развития.
На поздних – есть риск внутриутробного инфицирования плода, – объясняет Раиса Владимировна. – Отказ женщины от лечения может быть гораздо опаснее антибактериальных лекарственных препаратов.
Тем более среди антибиотиков есть большой перечень препаратов, которые безопасны для будущих мам и не наносят вред ребенку.
Миф №2: Беременным женщинам нельзя спать на спине.
– Это актуально только с 22-й недели беременности. При положении женщины лежа на спине растущая матка с плодом сдавливает сосуды брюшной полости. Беременная ощущает головокружение, тошноту, вплоть до обморочного состояния. Чтобы этого избежать, на поздних сроках рекомендуется спать на боку.
Миф №3: Если беременной хочется определенных продуктов, значит, того требует организм.
Во время беременности у женщины зачастую меняются вкусовые предпочтения, возникает неудержимая страсть к тому или иному продукту питания, к которому ранее была равнодушна. Однако зацикливаться ни в коем разе нельзя, поскольку главное в питании женщины во время вынашивания ребенка – полноценное и сбалансированное питание. В рационе обязательно должны быть продукты, содержащие белок, – нежирное мясо, рыба, сыр, творог, яйцо.
О том, что нежелательно употреблять жирную, острую, копченую пищу, знает практически каждая беременная, отмечают медики. Но порой пациентки забывают, что сахар, булочки, мармелад, зефир, мороженое также способствуют задержке жидкости в организме.
Такая неразборчивость в еде приводит к чрезмерному набору веса, образованию вначале скрытых (внутренних), а затем и периферических отеков.
Это, как пояснила специалист, не только сказывается на внешности и самочувствии беременной, но и приводит к нарушению питания плода, ухудшению его внутриутробного состояния.
Миф №4: Во время беременности женщина должна есть за двоих. И это одна из самых распространенных ошибок.
– Резкое увеличение веса может привести к так называемому гестозу беременных, или позднему токсикозу, который характеризуется высоким артериальным давлением и создает риск возникновения судорог и преждевременных родов, – предостерегает Раиса Небедухина. – К тому же у мамы, набравшей много лишних кило, могут быть сложности при родах, в том числе из-за крупного плода (более 4,5 кг).
Миф №5: Лучше кесарево сечение, чем естественные роды.
Так считают женщины, которые хотят избежать боли. Пока их меньшинство – многие все же предпочитают рожать самостоятельно. Однако акушеры-гинекологи наблюдают, что частота родоразрешения путем операции кесарево сечение постоянно возрастает, в зависимости от лечебного учреждения колеблется от 2,5% до 35%.
– Несмотря на значительное улучшение показателей, характеризующих материнскую и перинатальную смертность, после кесарева сечения опасность для жизни и здоровья женщины в 10 раз выше, чем при естественном родоразрешении. Это и риск развития кровотечения, эмболии околоплодными водами, перитонита, сепсиса, тромбоэмболических и прочих осложнений, – говорит специалист.
Еще один минус в том, что при последующих беременностях возможно прикрепление плаценты в области послеоперационного рубца на матке. Плацента может врасти не только в стенку матки, но и в соседние органы брюшной полости, а такие роды потребуют подключения хирургов, урологов и других специалистов.
Поэтому если нет медицинских показаний для кесарева сечения, то доверьтесь естественному родовому процессу.
Миф №6: При кесаревом сечении общий наркоз лучше, чем местная анестезия.
– При выборе варианта анестезии определяющим фактором является индивидуальный подход. Учитываются характер акушерской патологии, наличие экстрагенитальных заболеваний, показания к кесареву сечению, плановость или экстренность операции, предполагаемый объем оперативного вмешательства, – поясняет Раиса Небедухина.
В настоящее время в 95-98% случаях применяется местная эпидуральная анестезия, при которой снижается риск осложнений, роженица находится в сознании, нет отрицательного влияния на плод.
Миф №7: Если беременная женщина чувствует себя хорошо, значит, и с будущим ребенком все в порядке
Хорошее самочувствие будущей мамы и отсутствие жалоб с ее стороны – еще не показатели такого же состояния плода. Более того, даже базовые анализы могут не показать возникшую патологию.
– При многоводии, маловодии, задержке внутриутробного развития плода будущие мамы, как правило, чувствуют себя хорошо, а в лабораторных анализах нет отклонений от нормы, – поясняет Раиса Небедухина. – В таких случаях необходимо проводить инфузионную терапию, контролировать состояние плода по данным КТГ, УЗИ, находиться под круглосуточным наблюдением медицинского персонала, чтобы при необходимости можно было своевременно оказать медицинскую помощь.
Миф №8: При осложненной беременности с улучшением состояния можно продолжить лечение дома.
Медики нередко сталкиваются с тем, что женщины с угрозой преждевременных родов после нахождения одного-двух дней в стационаре начинают себя чувствовать лучше и просятся домой, обязуясь соблюдать постельный режим и регулярно наведываться в дневной стационар для уколов.
Акушеры-гинекологи предостерегают своих пациенток от поспешных выводов. Улучшение состояния появляется на фоне терапии по сохранению беременности, которая длится не один день. Кроме того, важно наблюдать за самочувствием женщины и плода после отмены лечения.
***
Приведенные примеры – лишь часть бытующих мнений, которым верят беременные женщины. Но чтобы не нанести вред ни себе, ни ребенку, лучше уточнить любую информацию у лечащего врача.
При использовании материалов vitvesti.by указание источника и размещение активной ссылки на публикацию обязательны
Источник: http://vitvesti.by/kaleidoskop/8-mifov-o-beremennosti-ili-kakie-oshibki-dopuskaiut-budushchie-mamy.html
Беременность и воспалительные заболевания органов малого таза
При рождении влагалище девочки стерильно. Затем в течение нескольких дней оно заселяется разнообразными бактериями, в основном стафилококками, стрептококками, анаэробами (то есть бактериями, для жизни которых не требуется кислород). До начала менструаций уровень кислотности (pH) влагалища близок к нейтральному (7,0) .
Но в период полового созревания стенки влагалища утолщаются (под влиянием эстрогена — одного из женских половых гормонов), рН снижается до 4,4 (т.е. кислотность повышается), что вызывает изменения во влагалищной флоре. Во влагалище здоровой небеременной женщины может «жить» более 40 видов бактерий.
Флора этого органа индивидуальна и меняется в различные фазы менструального цикла. Самыми полезными микроорганизмами влагалищной флоры считаются лактобациллы. Они подавляют рост и размножение вредных микробов, продуцируя перекись водорода. Качество защиты, которое они обеспечивают таким образом, превосходит потенциал антибиотиков.
Значение нормальной влагалищной флоры столь велико, что врачи говорят о ней как о микроэкологической системе, обеспечивающей защиту всех репродуктивных органов женщины.
Имеется два основных пути передачи инфекции: бытовой и половой. Первый возможен при несоблюдении правил личной гигиены. Однако чаще заражение происходит при половом акте.
Наиболее распространенные возбудители инфекций органов малого таза — такие микроорганизмы, как гонококки, трихомонады, хламидии.
Однако на сегодняшний день понятно, что большую часть заболеваний вызывают так называемые микробные ассоциации — то есть совокупности нескольких видов микроорганизмов, обладающие уникальными биологическими свойствами.
В распространении инфекций большую роль играет оральный и анальный секс, при которых в уретру мужчины и во влагалище женщины попадают микроорганизмы, не свойственные этим анатомическим отделам и изменяющие свойства микроэкологической системы, о которой было сказано выше. По этой же причине заражению способствуют простейшие и глисты.
Существуют некоторые факторы риска, при наличии которых микробам проще всего «добраться» до матки и придатков. К ним относятся:
- любые внутриматочные вмешательства, например введение внутриматочных спиралей, операции по прерыванию беременности;
- несколько половых партнеров;
- секс без барьерных методов контрацепции (противозачаточные таблетки и т.д. не предохраняют от передачи инфекции, поэтому перед зачатием нужно обязательно обследоваться на предмет выявления возможных инфекционных заболеваний органов малого таза);
- перенесенные в прошлом воспалительные заболевания женских половых органов (остается вероятность сохранения хронического воспалительного процесса и развития дисбактериоза влагалища — см. врезку);
- роды;переохлаждение (известное выражение «застудила придатки» подчеркивает связь переохлаждения со снижением иммунитета).
Бактериальный вагиноз. По данным исследований, бактериальный вагиноз обнаруживается у 21-33% женщин, причем у 5% заболевших женщин он протекает бессимптомно. Если врач поставил этот диагноз, значит, в организм женщины проникли такие условно-патогенные микробы, как гарднерелла, уреаплазма, микоплазма, энтерококк.
Урогенитальный кандидоз. Урогенитальный кандидоз тоже разновидность дисбактериоза влагалища. Его возбудитель — дрожжеподобные грибы Candida. Эта болезнь чаще встречается у женщин, чем у мужчин. Кроме влагалища, она может распространиться на мочевую систему, наружные половые органы, иногда урогенитальный кандидоз поражает прямую кишку.
ПРОЯВЛЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ОРГАНОВ МАЛОГО ТАЗА
Заболевания женских половых органов могут протекать бессимптомно, но в большинстве случаев женщина жалуется на следующее:
- боли в нижней части живота;
- выделения из влагалища (их характер зависит от вида возбудителя);
- лихорадка и общее недомогание;
- дискомфорт при мочеиспускании;
- нерегулярные менструации;
- боли при половых сношениях.
КАК СТАВИТСЯ ДИАГНОЗ
Постановка диагноза — непростая задача. Для начала оценивают результаты общего анализа крови. Повышение уровня лейкоцитов дает повод заподозрить воспалительный процесс. При осмотре гинеколог может выявить болезненность шейки матки и яичников.
Врач также берет влагалищные мазки для выявления возбудителя инфекции.
В трудных случаях прибегают к лапароскопии: это хирургическое вмешательство, при котором через маленькие разрезы в передней стенке живота в малый таз вводятся специальные инструменты, позволяющие непосредственно осмотреть яичники, маточные трубы и матку.
ПОСЛЕДСТВИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ МАЛОГО ТАЗА
До беременности. Начнем с того, что воспалительные заболевания женских половых органов являются самой частой причиной бесплодия. Инфекционный процесс поражает маточные трубы, в них разрастается соединительная ткань, что приводит к их сужению и, соответственно, частичной или полной непроходимости.
Если трубы непроходимы, то сперматозоид не может достигнуть яйцеклетки и оплодотворить ее.
При часто повторяющихся воспалительных процессах в органах малого таза вероятность бесплодия увеличивается (после однократно перенесенного женщиной воспалительного заболевания органов малого таза риск бесплодия, согласно статистике, равен 15%; после 2 случаев заболевания — 35%; после 3 и более случаев — 55%).
Кроме того, у женщин, перенесших воспалительные заболевания органов малого таза, гораздо чаще развивается внематочная беременность. Это происходит потому, что оплодотворенная яйцеклетка не может продвигаться по поврежденной трубе и попасть в матку для имплантации. Часто при трубном бесплодии применяют лапароскопическое восстановление проходимости маточной трубы. В трудных случаях прибегают к экстракорпоральному оплодотворению.
Беременность. Если все-таки беременность наступила на фоне уже имеющегося воспалительного процесса в органах малого таза, то следует иметь в виду, что вследствие совершенно закономерного снижения активности иммунной системы во время беременности инфекция непременно «поднимет голову» и наступит ее обострение.
Признаки обострения, заставляющие женщину обратиться к врачу, зависят от вида возбудителя той или иной конкретной инфекции. Почти всегда беспокоят боли в животе, выделения из влагалища (бели). В такой ситуации беременной женщине и врачу придется решать сложный вопрос: что делать с беременностью. Дело в том, что обострение воспалительного процесса чревато угрозой прерывания беременности, такую беременность всегда трудно сохранить.
К тому же требуемое антибактериальное лечение небезразлично для развивающегося плода. В случае если инфекция вызвана патогенными микроорганизмами, особенно относящимися к возбудителям венерических заболеваний (сифилис, гонорея), врач нередко рекомендует прерывание беременности. Если же имеет место дисбактериоз и ситуация, когда место естественных обитателей женских половых органов заняли условно-патогенные микроорганизмы (см.
врезку), врач подберет лечение, исходя из чувствительности обнаруженных возбудителей к антибиотикам и срока беременности.
Особого упоминания заслуживает ситуация, когда во время беременности происходит не обострение уже имеющегося воспалительного процесса, а заражение и последующее развитие инфекции. Это чаще сопровождается проникновением инфекционного агента к плоду и внутриутробным инфицированием последнего. Сейчас врачи могут проследить развитие патологического процесса у плода; решение о необходимых мерах принимается в зависимости от особенностей каждого конкретного случая.
Сохраняющийся (невылеченный или недолеченный) инфекционный процесс, затрагивающий родовые пути (т.е. шейку матки, влагалище и наружные половые органы), чреват инфицированием ребенка во время родов, когда здоровый малыш, благополучно избегнувший внутриутробного контакта с инфекцией благодаря защите плодных оболочек, становится совершенно беззащитным. В таких случаях врачи нередко настаивают на кесаревом сечении.
Теперь становится понятно, почему даже здоровые женщины должны дважды за беременность пройти обследование на предмет выявления инфекционных заболеваний репродуктивных органов (исследование мазка из влагалища, а при необходимости — анализ крови на наличие антител к тем или иным возбудителям). И уж конечно, следует обязательно вылечить имеющиеся заболевания.
ЛЕЧЕНИЕ
Тактику лечения и лекарственные препараты подбирает только врач. Во время беременности существуют определенные ограничения, касающиеся применения антибиотиков, противовирусных и некоторых других препаратов. Все это вы обязательно следует выяснить на приеме у врача. Естественно, оптимальный вариант — планируемая беременность, перед который вы и ваш партнер проходите все необходимые обследования и в случае выявления заболевания проводите лечение.
Для лечения воспалительных заболеваний органов малого таза используются различные антибиотики. После окончания лечения у женщины берут контрольный мазок из влагалища для оценки эффективности терапии. Во время лечения не рекомендуется жить половой жизнью. При продолжении половых сношений мужчина должен пользоваться презервативом. Одновременно проходит лечение половой партнер (или половые партнеры) женщины, иначе велик риск повторного инфицирования.
В трудных случаях больную госпитализируют. В клинике, как правило, начинают вводить антибиотики внутривенно, затем переходят к пероральному их введению. Случается (примерно в 15% случаев), что изначально назначенная антибактериальная терапия не помогает, — тогда антибиотик меняют.
У 20-25% женщин репродуктивного возраста бывают рецидивы болезни, поэтому женщина, перенесшая подобное заболевание, должна изменить свою жизнь таким образом, чтобы свести к минимуму риск повторных заболеваний.
Источник: http://perinatalvl.ru/about/news/1087/
Антибиотики при беременности
Антибиотики – лекарственные вещества, убивающие бактерии и микробы.
Лечение антибиотиками при беременности обычно стараются отложить, так как многие из них проникают через плаценту и могут влиять на развитие плода. Но если у беременной женщины ангина или пневмония, заболевания мочеполовых путей или бактериальные осложнения на фоне вирусной инфекции или гриппа, приема антибиотиков при беременности избежать не удастся.
Препарат для лечения обязательно должен подбирать врач, учитывая срок беременности, тяжесть заболевания, то, какие антибиотики можно пить при беременности, и к каким препаратам будут чувствительны обнаруженные в организме бактерии. Выбирая антибиотики при беременности, отзывы о препаратах лучше не читать, а полностью довериться лечащему врачу.
Чувствительность к антибиотикам при беременности
Медики различают:
- антибиотики широкого спектра действия, подавляющие различные группы микробов;
- антибиотики, действующие только на определенные виды бактерий.
Беременность – не время экспериментировать и выбирать препарат наугад. При беременности можно принимать антибиотики, если с помощью анализов был выявлен возбудитель заболевания и определена его чувствительность к конкретным препаратам.
Если исследование по какой-либо причине провести нет возможности, а начинать лечение нужно, врач определит, какой антибиотик при беременности выбрать – скорее всего, это будет антибиотик широкого спектра действия.
Некоторые беременные думают, что влияние антибиотиков на беременность можно снизить, если сократить дозу препарата. Но доза антибиотика для беременной и небеременной женщины одинакова. Она рассчитана таким образом, чтобы подавить размножение бактерий. Самостоятельно уменьшив дозу, вы не победите возбудителя болезни, а лишь «приучите» его к препарату. Лечение придется повторить, причем, выбрав уже другой антибиотик.
Антибиотики, разрешенные при беременности
Существуют так называемые безопасные антибиотики при беременности – препараты, негативное влияние которых на плод не выявлено:
- антибиотики пенициллинового ряда (Амоксициллин, Оксациллин, Ампициллин);
- цефалоспорины (Цефазолин, Цефатоксим);
- макролиды (Эритромицин, Азитромицин).
Антибиотики, применяемые при беременности, в дальнейшем могут быть назначены женщине и в период грудного вскармливания. Они также подходят малышам первого года жизни.
Применение антибиотиков при беременности
Нежелательно принимать антибиотики в начале беременности, когда происходит закладка и формирование внутренних органов и систем, а во 2-ом и 3-ем триместре и во время грудного вскармливания прием антибиотиков возможен, если в этом есть необходимость для матери.
Следует помнить, что антибиотики во время беременности целесообразно пить, только если заболевание не вирусной, а бактериальной природы, и это подтверждено анализами.
Как антибиотики влияют на беременность?
Бытует мнение, что антибиотики могут вызвать генетические аномалии и стать причиной врожденных пороков у плода, но современные исследования показывают, что это не так. Однако некоторые антибиотики на ранней стадии беременности действительно могут оказать токсическое воздействие на эмбрион и вызывают нарушения слуха и зрения или поражают внутренние органы плода.
Антибиотики и планирование беременности
Если женщина или ее партнер болели и принимали антибиотики и другие лекарственные препараты, врачи советуют отложить планирование беременности после антибиотиков на 3 месяца. За это время лекарственные средства будут полностью выведены из организма, здоровье партнеров восстановится, окрепнет иммунитет и беременность после антибиотиков будет протекать легко и беспроблемно.
Но если планирование беременности после приема антибиотиков отложить не удалось, необходимо проконсультироваться с генетиком: некоторые виды антибиотиков могут повлиять на зачатие и формирование плода.
Антибиотики на ранних сроках беременности
В первом триместре беременности антибиотики нежелательны, так как в этот период формируются основные системы плода. Но многие будущие мамы принимают антибиотики на первых неделях беременности просто потому, что еще не знают о своем положении, а потом переживают,- можно ли сохранить беременность?
В первые две недели эмбрион не связан с кровью матери, так что если вы пропили курс антибиотиков, еще не зная о беременности, угроз для плода нет.
Если возникает необходимость пить антибиотики при беременности, 1 триместр – не лучшее время. Если есть возможность – лечение откладывают. Так, например, урогенитальные инфекции, обнаруженные при постановке на учет при беременности, начинают лечить уже после 20-ой недели. Если лечение необходимо срочно, подбираются наименее токсичные препараты.
Антибиотики при беременности 2 триместр
Во время 2-го и 3-го триместра закладка внутренних органов и систем плода уже произошла, поэтому список антибиотиков, которые можно применять, существенно расширяется. В этот период желательно пролечить выявленные инфекции, чтобы они не нанесли вред ребенку.
Можно ли антибиотики при беременности?
Если женщина принимала антибиотики во время беременности, это не значит, что у ребенка непременно будут какие-либо проблемы со здоровьем. Главное, чтобы лечение назначал врач после проведения необходимых анализов.
Нелеченные бактериальные инфекции могут представлять серьезную угрозу для плода, в то время как беременность после приема антибиотиков и даже беременность во время приема антибиотиков обычно протекает без осложнений и при правильном подходе к лечению будущей маме нечего бояться.
Источник: https://vk.com/@stanumamoi40-antibiotiki-pri-beremennosti
Монурал при беременности. Обзор статей
Artero A, Alberola J, Eiros JM, Nogueira JM, Cano A. Rev Esp Quimioter. 2013 Mar;26(1):30-3.
PMID: 23546459
В данное исследование были включены 50 женщин с наличием полноценной микробиологической картиной, отобранные из группы 93 пациенток с острым пиелонефритом. Средний возраст группы 26.4 лет, 58% — нерожавшие. Пиелонефрит развился во 2 и 3-ем триместрах в 88% случаев. Наличие мочевой инфекции в анамнезе было отмечено в 34% случаев.
Кишечная палочка была наиболее частым возбудителем (70%). Согласно определению чувствительности фосфомицин мог бы быть хорошим вариантом для первичной терапии, однако данный препарат не рекомендован для лечения пиелонефрита.
Внутривенное введение фосфомицина должно быть принято в качестве варианта резерва лечения инфекции вызванной Enterobacteriaceae.
Фосфомицина трометамол: обзор однократного перорального применения данного препарата у пациентов с острой инфекцией нижних мочевых путей и у беременных женщин с асимптомной бактериурией
Keating GM. Drugs. 2013 Nov;73(17):1951-66. doi: 10.1007/s40265-013-0143-y.
PMID:24202878
Фосфомицина трометомол [Monuril(® ), Monurol(® ), Monural(® )] одобрен для применения во многих странах по всему миру в основном для лечения неосложненной мочевой инфекции. Фософомицин обладает хорошей активностью в отношении основных уропатогенов, таких как Escherichia coli (включая штамы БЛРС), Proteus mirabilis, Klebsiella pneumoniae и Staphylococcus saprophyticus in vitro.
Чувствительность уропатогенов к препарату остается неизменной с течением времени. Применение одной дозы препараты (3г) приводит к наличию высокой концентрации препарата в моче.
Проведенное недавно рандомизированное исследование указало на схожую клиническую и/или бактериологическую эффективность применения одной дозы фосфомицина и 3-7 дневного курса приема ципрофлоксацина, норфлоксацина, котримаксазола или нитрофурантоина у женщин с неосложненной мочевой инфекцией.
Более того схожую эффективность показало применение однократной дозы фосфомицина и 5-дневного курса цефуроксима или 7-ми дневного курса амоксициллина/клавуланата у беременных женщин с асимптомной бактериурией и схожую клиническую и/или бактериологическую эффективность по сравнению с 5-ти дневным курсом цефуроксима или амоксициллина/клавуланата или 3-х дневного курса цефтибутена у беременных женщин с острой мочевой инфекцией. Однократный прием фосфомицина переносился в основном хорошо, с наличием незначимых гастроинтенстинальных побочных эффектов. Заключение: однократный прием фосфомицина трометомола является важнейшим вариантом первой линии эмпирической терапии неосложненной мочевой инфекции.
Сравнение однократного и многократного приема антибактериальных препаратов для лечения мочевой инфекции во время беременности.
Usta TA, Dogan O, Ates U, Yucel B, Onar Z, Kaya E. Int J Gynaecol Obstet. 2011 Sep;114(3):229-33. doi: 10.1016/j.ijgo.2011.03.014. Epub 2011 Jun 22.
PMID: 21696732
В исследование были включены 90 из 324 беременных женщин с жалобами на инфекцию нижних мочевых путей в период с сентября 2007 по май 2008 года. Пациентки были рандомизированы в три группы однократного применения фосфомицина трометомола, 5-ти дневного приема амоксициллина клавуланата или цефуроксима.
После периода наблюдения данные лечения 28, 27 и 29 пациенток соответственно, были изучены. Группы не отличались значимо по демографическим показателям, клинической эффективности, микробиологической излечиваемости и профилю безопасности.
Значимо лучшую комплаентность показала группа фосфомицина трометомола по сравнению с двумя остальными группами (PАсимптомная бактриурия и антибактериальная чувствительность среди беременных.
Celen S, Oruc AS, Karayalcin R, Saygan S, Unlu S, Polat B, Danisman N. ISRN Obstet Gynecol. 2011;2011:721872. doi: 10.5402/2011/721872. Epub 2011 Jan 24.
PMID:21647231
Среди 2011 беременных женщин асимптомная бактериурия была отмечена в 171 случае (8,5%). Кишечная палочка была наиболее частым возбудителем (76,6%). Вторым по частоте микроорганизмом являлась Klebsiella pneumonia (14.6%).
Оба возбудителя обладали выраженной чувствительностью к фосфомицину трометомолу (99.2% E. coli и 88% Klebsiella pneumonia). В данной группе беременных женщин кишечная палочка была наиболее частым возбудителем и была значимо чувствительна к фосфомицину трометомолу.
Мы рекомендуем прием фосфомицина трометомола для лечения асимптомной бактериурии у беременных.
Различные антибактериальные препараты для лечения асимптомной бактериурии беременных.
Guinto VT, De Guia B, Festin MR, Dowswell T. Cochrane Database Syst Rev. 2010 Sep 8;(9):CD007855. doi: 10.1002/14651858.CD007855.pub2. Review.
PMID:20824868
В данный анализ включены пять исследований (1140 пациенток с асимптомной бактериурией). Мета-анализ не проводился в виду того, что в каждом из исследований были использованы различные режимы приема антибиотиков. В исследовании сравнивающем однократный прием фосфомицина трометомола 3г и 5-ти дневный курс цефуроксима не было выявлено достоверных различий в персистенции инфекции.
Не представляется возможным сделать однозначный вывод о наиболее безопасном и эффективном препарате для первичной терапии асимптомной бактериурии беременных. Одно из исследований указывает на большую эффективность при назначении длительного курса нитрофурантоина, другое показывает лучшую переносимость ампициллина по сравнению с пивмицеллинамом. С другой стороны, не было продемонстрировано какой-либо достоверной разницы между группами терапии.
Для определения препарата выбора специалистам следует принимать во внимание такие аспекты, как стоимость, доступность и профиль побочных эффектов.