Узи фетоплацентарного комплекса
Здоровый образ жизни во время беременности – явление само собой разумеющееся. Однако, некоторым будущим мамам порой очень тяжело отказаться от привычного ритма жизни, особенно, если беременность не была запланирована, и известие о ней становится неожиданным сюрпризом.
Почему же соблюдение целого ряда нельзя и нужно, профилактика заболеваний, отказ от вредных привычек так важны во время беременности? Есть минимум два ответа на заданный вопрос. Первый – вашему организму нужна такая защита, чтобы беременность не привела к перегрузке и развитию заболеваний.
И второе – чтобы снизить влияние вредных факторов на малыша, ведь если беременная женщина не придерживается здорового образа жизни, проницаемость плаценты повышается и возрастает риск повреждения растущего организма вредными факторами.
Зачем нужна плацента?
Плацента на время внутриутробного развития забирает на себя функции большинства органов плода – она и питает, и защищает, и обеспечивает дыхание. Ее значение в целом переоценить крайне сложно. Кроме обеспечения жизнедеятельности малыша, плацента отвечает за нормальное течение беременности. В ней синтезируются гормоны, которые необходимы для сохранения беременности.
Повреждающие факторы
К сожалению, возможности плацентарного барьера достаточно ограничены, особенно, это касается тяжелых повреждающих факторов, таких как алкоголь, курение, наркотики, лекарственные препараты. Токсическое действие алкоголя на клетки организма изучено достаточно хорошо. При чем речь сейчас идет о взрослом созревшем организме, клетки которого не способны противостоять продуктам распада этилового спирта.
Поэтому о вреде его для развивающихся, созревающих клеток и говорить не стоит – он может быть на столько колоссальным, что приводит к гибели плода. Однократное употребление алкоголя во время беременности способно привести к прерыванию ее, к нарушению формирования и созревания нервных клеток. Только одну столовую ложку мамин организм может обезвредить, пока алкоголь дойдет к плаценте, весь остальной объем благополучно поступит к ребенку.
Никотин способен не только повышать проницаемость плаценты для вредных факторов, но и сам приводит к непоправимым последствиям – гибели малыша на любом сроке беременности. Может спровоцировать выкидыш или преждевременные роды.
При упоминании о наркотиках цифры вообще вызывают состояние шока – более 80% беременностей завершаются гибелью плода внутриутробно, и только 20 % беременностей заканчиваются рождением живых детей, но их адаптационные способности значительно снижены, и часть их них погибает в раннем младенческом возрасте. Лекарственные препараты приводят к внутриутробной гибели плода, к развитию различных пороков.
Фетоплацентарная недостаточность
Под действием стресса и хронических заболеваний мамы и выше перечисленных факторов в фетоплацентарной системе происходят изменения, которые приводят к нарушению ее функций. В плаценте уменьшается количество сосудов, происходят их качественные изменения, в сосудистых промежутках откладывается кальций, образуются кисты.
Постепенно происходит усугубление процессов, развивается хроническая фетоплацентарная недостаточность, которая нарушает нормальное развитие малыша. Ребенок недополучает кислород и питательные вещества, его развитие замедляется, набор веса останавливается, плод может даже погибнуть, если вовремя не оказать помощь.
Благодаря современным методам диагностики и лечения, подход к ХФПН за последнее время значительно изменился. Ранее единственным методом, который помогал сохранить жизнь малышу считали досрочное родоразрешение путем кесарева сечения.
Сейчас появилась возможность пролонгирования беременности на фоне лечения, чтобы дать возможность малышу, как можно позже покинуть мамин животик.
Диагностика
Выше уже говорилось, что возникновение ФПН может произойти по различным причинам. Именно поэтому диагностика плацентарной недостаточности должна представлять собой комплексное обследование беременной женщины.
Врач, собирая анамнез, выясняет главный фактор, который способствовал возникновению данной проблемы (возраст, жизненные и профессиональные условия, вредные привычки, наличие экстрагенитальных и гинекологических болезней и др.). Женщина в положении при ФПН может жаловаться на боли в животе, наличие кровянистых выделений из влагалища, чрезмерную активность плода или отсутствие шевелений, повышенный тонус матки.
Гинеколог, проводя физикальное исследование перед тем, как определить плацентарную недостаточность, измеряет окружность живота будущей мамы, оценивает стояние дна матки, определяет вес женщины. Благодаря полученным данным можно узнать о том, нормально ли развивается плод или есть задержка в развитии.
https://www.youtube.com/watch?v=olfxHFRP0sI
По результатам гинекологического осмотра можно оценить характер выделений, обнаружить воспаления, произвести забор материала для микроскопического и бактериологического исследований.
Огромное значение в выявлении фетоплацентарной недостаточности играет УЗИ. Благодаря ему можно определить фетометрические показатели (размеры головки, конечностей, туловища плода) и сравнить их с нормальными значениями, характерными для данного срока беременности, измерить толщину плаценты и определить степень ее зрелости.
При подозрениях на ФПН врач проводит кардиотокографию и фонокардиографию для оценки сердечной деятельности ребенка. Аритмия, брадикардия, тахикардия могут быть признаками гипоксии.
Допплерография маточного кровотока позволяет оценить циркуляцию крови в сосудах матки, пуповины, плодовой части плаценты.
Источник: https://www.vokpc1.ru/tekhnologii-meditsinskoj-pomoshchi/uzi-fetoplatsentarnogo-kompleksa.html
Что такое плацента и для чего она нужна: 10 интересных фактов
Плацента работает как железа – она производит гормоны, важные для вынашивания ребенка и для налаживания лактации. Этот орган производит среди прочих следующие вещества: хорионический гонадотропин человека (ХГЧ), гормон, отвечающий за успешное начало беременности; плацентарный лактоген, который в том числе помогает подготовить грудь к лактации; прогестерон и эстроген.
2
Плацента начинает формироваться одновременно с ребенком, она питает и защищает его. Кровь из материнского организма несет к плаценте кислород и питательные вещества, которые попадают к плоду через пуповину. То есть она выполняет функции сразу нескольких органов, которые необходимы для развития ребенка. Плацента не позволяет смешиваться крови матери и будущего ребенка, притом что в ней циркулируют обе эти крови.
3
Каждую минуту к плаценте направляется около 500 миллилитров крови. Это происходит даже тогда, когда женщина спит.
4
Плацента — женский орган. Но в его формировании принимают участие как женские, так и мужские клетки. Что неудивительно, ведь без них невозможно оплодотворение яйцеклетки, а значит, и процесс формирования плаценты.
5
Плацента выполняет свои функции без связи с нервной системой женщины. Она не содержит в себе нервных клеток, поэтому не подчиняется ни спинному, ни головному мозгу. При этом она работает! Чудеса!
6
Плацента – единственный одноразовый орган, который может развиться в человеческом организме. Да, мы можем жить без некоторых органов после хирургического вмешательства, но плацента задумана так, чтобы быть использованной только один раз для одной беременности. Как только ребенок рождается, необходимость в ней отпадает.
7
Как только плацента покидает тело матери, в нем запускается процесс производства грудного молока. Во время беременности пролактин, необходимый для налаживания лактации, тоже производится, однако большое количество прогестерона и эстрогена, вырабатываемое плацентой, подавляют гормон грудного вскармливания. Рождение последа позволяет резко снизить количество прогестерона и эстрогена и запустить в дело пролактин.
8
Средний вес плаценты на сроке 36-40 недель беременности составляет 519 граммов.
9
Есть такое явление, которое называется плацентофагия, то есть поедание плаценты (и распространено это не только среди зверей, но и среди людей).
Некоторые утверждают, что она помогает снизить риск послеродовой депрессии, улучшить процесс лактации, однако научного подтверждения эти тезисы пока не нашли и советуют воздержаться от добавления ее в пищу.
Специалисты считают, что все прекрасные свойства плаценты можно списать на эффект плацебо. Что касается питательного состава плаценты, то известно, что она содержит белки и жиры, но их также содержит обычная еда.
10
Как правило, плацента располагается по задней стенке матки — так она надежнее защищена от возможных травм. Существует патологическое состояние, которое называется предлежанием плаценты. Это такое положение органа в нижних отделах матки, когда частично или полностью перекрыта область внутреннего зева.
Это может приводить к кровотечениям и угрозе прерывания беременности, поэтому требует внимательного наблюдения специалистами. Полное предлежание плаценты — абсолютное показание к кесареву сечению.
При частичном предлежании и при отсутствии сопутствующих осложнений естественные роды возможны, но риски экстренного кесарева в таком случае весьма высоки.
Источник: https://n-e-n.ru/placentafacts/
Плацента
ПЛАЦЕНТА (лат. placenta — лепёшка; синоним — детское место) -это орган, осуществляющий связь и обмен веществ между организмом матери и плодом в период внутриутробного развития.
Выполняет также гормональную и защитную функции. Формирование плаценты начинается вскоре после внедрения плодного яйца в слизистую оболочку матки и заканчивается на 4-м месяце беременности.
Сформировавшаяся плацента имеет вид диска диаметром 18 — 20 см, толщиной 2 — 4 см и массой 500 — 600 г (примерно 1/6 часть плода). Прикрепляется обычно к внутренней поверхности передней или задней части матки.
Имеет плодовую (плодную) поверхность, обращенную к плоду, и материнскую, прилежащую к стенке матки. Соединяет плод с плацентой пуповина, снабженная кровеносными сосудами.
Являясь автономной железой внутренней секреции и функционируя исключительно в период беременности, плацента в большом количестве продуцирует прогестерон, секреция которого постепенно возрастает с 3-го месяца беременности, кроме того — хорионический гонадотропин, стимулирующий функцию жёлтого тела, способствующий развитию плодного яйца и метаболизма гормонов плаценты. В ней также синтезируются плацентарный лактоген, глюкокортикоиды и другие гормоны, необходимые для течения беременности. При недостаточной гормональной активности плаценты нарушаются развитие плодного яйца, рост и кровоснабжение матки, часто происходит самопроизвольное прерывание беременности (см. Аборт).
Образование плаценты
Плацента образуется чаще всего в слизистой оболочке задней стенки матки из эндометрия и цитотрофобласта. Слои плаценты (от матки к плоду — гистологически):
- Децидуа — трансформированный эндометрий (с децидуальными клетками, богатыми гликогеном),
- Фибриноид Рора (слой Лантганса),
- Трофобласт, покрывающий лакуны и врастающий в стенки спиральных артерий, предотвращающий их сокращение,
- Лакуны, заполненные кровью,
- Синцитиотрофобласт (многоядерный симпласт, покрывающий цитотрофобласт),
- Цитотрофобласт (отдельные клетки, образующие синцитий и секретирующие БАВ),
- Строма (соединительная ткань, содержащая сосуды, клетки Кащенко-Гофбауэра — макрофаги),
- Амнион (на плаценте больше синтезирует околоплодные воды, внеплацентарный — адсорбирует).
Между плодовой и материнской частью плаценты — базальной децидуальной оболочкой — находятся наполненные материнской кровью углубления. Эта часть плаценты разделена децидуальными септами на 15-20 чашеобразных пространств (котиледонов). Каждый котиледон содержит главную ветвь, состоящую из пупочных кровеносных сосудов плода, которая разветвляется далее в множестве ворсинок хориона, образующих поверхность котиледона (на рисунке обозначена как Villus).
Благодаря плацентарному барьеру кровоток матери и плода не сообщаются между собой. Обмен материалами происходит при помощи диффузии, осмоса или активного транспорта. С 3-й недели беременности, когда начинает биться сердце ребёнка, плод снабжается кислородом и питательными веществами через «плаценту».
До 12 недель беременности это образование не имеет чёткой структуры, до 6 недель — располагается вокруг всего плодного яйца и называется хорионом, «плацентация» проходит в 3-6 недель.
Плацента формирует гематоплацентарный барьер, который морфологически представлен слоем клеток эндотелия сосудов плода, их базальной мембраной, слоем рыхлой перикапиллярной соединительной ткани, базальной мембраной трофобласта, слоями цитотрофобласта и синцитиотрофобласта. Сосуды плода, разветвляясь в плаценте до мельчайших капилляров, образуют (вместе с поддерживающими тканями) ворсины хориона, которые погружены в лакуны, наполненные материнской кровью. Он обуславливает следующие функции плаценты.
Газообменная функция плаценты
Кислород из крови матери проникает в кровь плода по простым законам диффузии, в обратном направлении транспортируется углекислый газ.
Трофическая и выделительная функция плаценты
Через плаценту плод получает воду, электролиты, питательные и минеральные вещества, витамины; также плацента участвует в удалении метаболитов (мочевины, креатина, креатинина) посредством активного и пассивного транспорта;
Гормональная функция плаценты
Плацента играет роль эндокринной железы: в ней образуются хорионический гонадотропин, поддерживающий функциональную активность плаценты и стимулирующий выработку больших количеств прогестерона жёлтым телом; плацентарный лактоген, играющий важную роль в созревании и развитии молочных желез во время беременности и в их подготовке к лактации; пролактин, отвечающий за лактацию; прогестерон, стимулирующий рост эндометрия и предотвращающий выход новых яйцеклеток; эстрогены, которые вызывают гипертрофию эндометрия. Кроме того, плацента способна секретировать тестостерон, серотонин, релаксин и другие гормоны.
Защитная функция плаценты
Плацента обладает иммунными свойствами — пропускает к плоду антитела матери, тем самым обеспечивая иммунологическую защиту. Часть антител проходят через плаценту, обеспечивая защиту плода. Плацента играет роль в регуляции и развитии иммунной системы матери и плода.
В то же время она предупреждает возникновение иммунного конфликта между организмами матери и ребёнка — иммунные клетки матери, распознав чужеродный объект, могли бы вызвать отторжение плода. Синцитий поглощает некоторые вещества, циркулирующие в материнской крови, и препятствует их поступлению в кровь плода.
Однако плацента не защищает плод от некоторых наркотических веществ, лекарств, алкоголя, никотина и вирусов.
Плацента человека
Плацента человека — placenta discoidalis, плацента гемохориального типа: материнская кровь циркулирует вокруг тонких ворсин, содержащих плодовые капилляры.
В отечественной промышленности с 30-х годов разработаны проф. В. П. Филатовым и выпускаются препараты экстракт плаценты и взвесь плаценты. Препараты плаценты активно используются в фармакологии.
Из пуповинной крови и плаценты можно получать стволовые клетки, хранящиеся в Банках пуповинной крови.
Плацентарные экстракты обладают также антибактериальным и противовирусным действиями.
Действие препарата из плаценты сочетается с обеспечением организма необходимыми субстратами (витаминами, аминокислотами), что позволяет осуществлять стимуляцию организма без истощения его энергетических, пластических и других ресурсов.
Наличие в плаценте аминокислот, ферментов, микроэлементов и уникальных биологически активных веществ, в особенности белков-регуляторов позволяет препаратам из плаценты активировать «спящие» клетки взрослого организма, что приводит к их размножению, обновлению клеточного состава, и в конечном итоге — к омоложению.
В некоторых странах плаценту предлагают забрать домой, чтобы закопать её под деревом — этот обычай распространён в самых разных регионах мира.
До недавнего времени считалось, что плацента является стерильной. Однако, по результатам исследования под эгидой проекта «Микробиом человека», из плацентарной ткани здоровых женщин были выделены микроорганизмы, аналогичные обитающим в ротовой полости матери.
Источник: https://www.greatlove.ru/enc/card/2120/
Вич и дети
Существует три периода, когда ВИЧ-инфицированная женщина может передать своему ребенку вирус: находящемуся в утробе матери плоду во время беременности, в процессе родов и после родов при кормлении грудью.
Как снизить риск внутриутробного заражения?
В норме в период вынашивания плацента, соединяющая мать и плод, защищает плод от инфекционных агентов, таких как ВИЧ, находящихся в материнской крови. Однако, если мембрана плаценты воспалена или повреждена, она уже не так эффективно защищает от проникновения вирусов.
Риск рождения ВИЧ-инфицированного ребенка в среднем составляет 50%. Чтобы снизить риск внутриутробного заражения необходимо как можно раньше встать на учет в женскую консультацию и регулярно получать специальное профилактическое лечение, что позволит свести риск заражения к 8–10%.
Если возникла непереносимость при приеме препарата: тошнота, рвота, плохое самочувствие, надо срочно обратиться к врачу, назначившему лечение, пройти необходимое дообследование для назначения другой схемы профилактического лечения.
Категорически нельзя самой отменить прием препарата, так как перерыв в лечение может привести к активации ВИЧ-инфекции.
Что такое трехэтапная схема профилактического лечения?
Это прием препарата против ВИЧ-инфекции с 14 недель беременности, во время родов и прием препарата новорожденным в течение 1,5 месяцев.
Можно ли изредка принимать наркотики во время беременности?
Однозначно можно сказать, что прием наркотиков и беременность несовместимы. Часто беременность у женщин, потребителей наркотиков, заканчивается невынашиванием и выкидышами на ранних сроках, массивными кровотечениями в родах, ставящими под угрозу не только жизнь ребенка, но и самой женщины. На фоне приема матерями наркотиков преимущественно рождаются маловесные, недоношенные дети, с патологией центральной нервной системы, а также врожденной наркотической зависимостью.
Кроме того, при употреблении наркотиков, применение специального лечения для предупреждения заражения будущего ребенка становится проблематичным. Во-первых, действие лекарств в присутствии наркотиков резко снижается.
Во-вторых, вирус ВИЧ в организме матери приобретает устойчивость к лекарственным средствам, вследствие чего вероятность заражения ребенка резко возрастает.
В-третьих, активация вируса в организме беременной женщины ведет к прогрессированию ВИЧ-инфекции, что опасно для жизни самой женщины.
Какой процент заражения ребенка в родах и можно ли его снизить?
При прохождении ребенка по родовым путям риск инфицирования составляет 75–80%. Риск заражения увеличивают инфекции, передаваемые половым путем, поэтому его можно снизить, если заранее обследоваться и пролечить у гинеколога и дерматовенеролога выявленные ИППП.
Какие факторы повышают или изменяют риск заражения ребенка при внутриутробном развитии?
Основные факторы увеличения риска следующие: прогрессирование ВИЧ-инфекции у женщины, воспаление органов женской половой сферы (эндометриты, вульвовагиниты, эрозии и трещины шейки матки), анемия или малокровие будущей матери, вирусные гепатиты, прием наркотиков во время беременности, кормление грудью новорожденного.
Поэтому будущей матери, инфицированной ВИЧ необходимо пройти обследование у инфекциониста и врача-гинеколога женской консультации, и при необходимости пройти соответствующее лечение.
Можно ли кормить ребенка грудью?
При кормлении грудью процент риск заражения ребенка составляет 15%. Поэтому, дети, родившиеся от ВИЧ-инфицированных матерей, с рождения находятся на искусственном вскармливании.
Есть ли риск рождения ВИЧ-инфицированного ребенка, если инфицирован ВИЧ только отец, а мать — здорова?
Вся перинатальная передача ВИЧ происходит через мать. Для того чтобы произошло инфицирование плода, ВИЧ-инфекцией должна быть заражена мать.
При зачатии, даже если отец инфицирован и его сперма содержит в больших концентрациях вирус, опасность заражения существует только для женщины (половым путем через инфицированную сперму).
В эмбрион же попадает не сама зараженная сперма, а только ее половые клетки — сперматозоиды, в которые, по всем исследованиям, ВИЧ проникнуть и заразить не может.
Если после полового акта, во время которого произошло зачатие женщина заразилась ВИЧ-инфекций, то риск передачи ВИЧ ребенку существует, ведь развитие плода будет происходить в период серонегативного окна у матери (на фоне интенсивного развития вируса).
Если заражения ВИЧ женщины во время зачатия не произошло, что подтверждается лабораторными исследованиями через 3 и 6 месяцев, и женщина во время последующей половой жизни с ВИЧ-инфицированным партнером всегда использует презерватив, то угрозы заражения ребенка нет.
Можно ли прививать ребенка, рожденного от ВИЧ-инфицированной матери?
Да, ребенок прививается по календарю прививок как все дети, но при вакцинации исключаются живые вакцины (БЦЖ в роддоме).
Когда начинается вакцинация ребенка, рожденного от ВИЧ-инфицированной матери?
С первой прививкой ребенок встречается в роддоме в первые сутки жизни. Это прививка против ВГВ.
Соблюдение сроков остальных прививок строго необходимо. Удлинение интервалов при вакцинации увеличивает риск заражения инфекциями. А инфекционные заболевания у детей с ВИЧ-инфекцией протекают очень тяжело, с угрозой для жизни ребенка.
Кроме обязательных прививок врач может посоветовать привить ребенка от гриппа (ежегодно), гемофилии до 2-х лет) и пневмококовой инфекции (после 2-х лет).
Какое обследование проводят при рождении ребенка от ВИЧ-инфицированной матери?
С первых дней жизни ребенка начинается обследование на ВИЧ-инфекцию. Из височной крови проводят забор крови для исследования на антитела к ВИЧ и выявление самого вируса. Но в первые месяцы жизни ребенок, родившийся от ВИЧ-инфицированной матери, содержит материнские антитела к ВИЧ. Поэтому для точной постановки диагноза необходимо комплексное обследование и наблюдение в динамике до 18-ти месячного возраста.
Когда врачи точно снимают или ставят диагноз «ВИЧ-инфекция» у ребенка, рожденного от ВИЧ-инфицированной матери?
Несмотря на то, что если ребенок заразился в утробе матери, это можно заподозрить уже на первом месяце его жизни, окончательный диагноз ставят не ранее 18-ти месячного возраста.
Каков прогноз для ребенка, у которого выставлен диагноз «ВИЧ-инфекция»?
ВИЧ-инфекция у ребенка без клинических проявлений продолжается от 2-х до 6-ти лет. Затем, когда иммунная система уже не в состоянии справляться с вирусом, происходит быстрое прогрессирование заболевания с тяжелой клинической картиной. Ребенок, больной ВИЧ-инфекцией должен получать специальное лечение (АРВТ-терапию), без которого быстро погибает.
Как сохранить здоровье ВИЧ-инфицированным детям?
Да, может.
Но при этом у него резко возрастает риск заражения инфекционными заболеваниями, в первую очередь, простудными. А любая инфекция подрывает иммунные силы организма, что может спровоцировать прогрессирование заболевания ВИЧ-инфекции.
Источник: http://infospid.ru/vich-pozitiv-klub/vich-i-deti/
Беременность по неделям: развитие плода и ощущения матери с момента зачатия и до родов
Беременность — это 40 недель новых ощущений, надежды и беспокойства. Что происходит в это время с малышом, как из двух клеток получается самостоятельный организм? Что чувствует женщина, когда внутри нее растет и развивается малыш? Обо всем этом читайте в нашем обзоре.
Первый триместр беременности
Первые месяцы беременности — это ответственное и сложное время. У будущего ребенка закладываются и начинают формироваться органы. Организм будущей мамы перестраивается, готовясь к вынашиванию беременности. Именно в это время обычно настигает ранний токсикоз — результат активной гормональной перестройки.
2-я неделя
Поскольку довольно редко можно узнать время зачатия с точностью до дня, традиционно в акушерстве беременность считается от последней менструации. В среднем овуляция происходит через неделю после менструации. Отсюда и получается расхождение в цифрах — по сути первая неделя после зачатия считается второй неделей беременности.
Примерно через сутки после зачатия зигота — так называется оплодотворенная яйцеклетка — начинает делиться. Параллельно она движется по маточной трубе в сторону полости матки. Через неделю после зачатия зародыш, состоящий из 50 клеток, внедряется в стенку матки.
Этот процесс называется имплантацией, и по большому счету только с него начинается настоящая беременность. Если что-то пойдет не так до этого момента, несостоявшуюся беременность невозможно будет распознать.
Во время имплантации возможны небольшие кровянистые выделения — это нормально.
3-я неделя
На третьей неделе беременности одинаковые клетки зародыша начинают меняться. Часть из них даст начало плаценте и пуповине, часть — сформирует будущего малыша. Внешний слой зародыша под называнием трофобласт начинает вырабатывать гормон хорионический гонадотропин (ХГТ, или ХГЧ), который изменяет организм, готовя его к вынашиванию беременности. С момента появления в крови этого гормона убедиться в произошедшем зачатии можно с помощью теста на беременность.
4-я неделя
Размер эмбриона — один миллиметр. Начинают закладываться зачатки органов: нервная трубка, сердце, плацента. Заканчивается первый акушерский месяц беременности. В это время большинство женщин еще не знают о беременности, а эмбрион питается из собственных запасов — желточного мешка. Все, что происходит в это время, зависит от того, насколько хорошо питалась будущая мама до начала беременности.
Тем не менее желательно уже сейчас начать принимать витамины, которые помогут поддержать здоровье беременной и развитие эмбриона. Не нужно забывать и о минералах: например, цинк участвует в регулировке деления клеток, поэтому он необходим с самых ранних этапов беременности.
Для нормальной закладки и развития внутренних органов нужны также витамины группы В, а для нормального развития плаценты — витамин А.
5-я неделя
Размер эмбриона — около двух с половиной миллиметров. Плацента начинает поставлять плоду питательные вещества из крови матери. На 21-й день после зачатия сердце начинает биться — пока нерегулярно, а нервная трубка разделяется на будущий головной и спинной мозг. Для нормального формирования нервной системы плода организм будущей матери в это время должен получать не менее 400 мкг фолиевой кислоты ежедневно[1]. Важен и йод: он необходим для формирования головного мозга.
6-я неделя
Начинает приобретать форму голова, появляются зачатки конечностей, продолжают формироваться внутренние органы плода.
Будущая мама может испытывать резкие колебания настроения. Это нормально и вызвано гормональной бурей, заставляющей организм активно перестраиваться.
7-я неделя
Размер эмбриона — восемь–десять миллиметров. Формируются базовые отделы мозга. Появляются глаза, пока под прозрачной кожей, — для нормального развития сетчатки необходим лютеин. Оформляются зачатки кистей и стоп.
Из-за гормональной перестройки организм будущей мамы выводит больше жидкости, чем обычно. Тем не менее ограничивать потребление воды нельзя, чтобы избежать обезвоживания.
8-я неделя
Длина плода — 7–17 миллиметров, вес — 0,25 грамма. Начинает формироваться кишечник.
Примерно в это время у многих будущих мам дает о себе знать токсикоз. По возможности нужно питаться небольшими порциями. Если число приступов рвоты больше пяти раз в день, велика вероятность обезвоживания и нарушения баланса минеральных веществ в организме. Следует обратиться к врачу и не отказываться от стационара, если будет предложена госпитализация.
9-я неделя
Длина плода — 22–30 миллиметров. Удлиняются ножки, и на них формируются зачатки пальчиков. Ручки начинают сгибаться в локтях. Малыш делает первые движения, но пока они неощутимы для будущей мамы.
В это время грудь женщины становится тяжелее и полнее. И хотя молочная железа продолжит расти в течение всей беременности, сейчас эта железа максимально чувствительна. К концу четвертого месяца чувствительность уменьшится.
10-я неделя
Длина плода — около трех сантиметров, вес — около двух с половиной граммов. Начинают формироваться зачатки зубов.
Будущей маме пора начать профилактику варикозной болезни: из-за увеличения объема крови возрастает нагрузка на вены. Обязательно нужно гулять (в удобной обуви), почаще отдыхать с приподнятыми ногами. Очень хорошо, если женщина принимает витаминные комплексы, включающие в себя рутин (против отеков) и витамин С.
11-я неделя
Длина малыша — пять сантиметров, голова занимает половину туловища. Развивается радужная оболочка глаз. Сердце приобрело четырехкамерную структуру, хотя камеры пока не изолированы полностью.
В это время у будущей мамы могут появиться ночные судороги. Считается, что проблема в недостатке калия, поэтому не стоит забывать о регулярном приеме витаминов и минералов. Полезно перед сном делать растяжку икр и мягкий массаж.
12-я неделя
Будущее дитя шесть сантиметров длиной и имеет вес 8,5–14 граммов. Полностью завершилось развитие плаценты. Заложены все органы — конечно, они еще будут формироваться и расти, но теоретически уже все на месте.
К женщине возвращается аппетит. Не надо пытаться компенсировать потерянное во время токсикоза и есть за двоих — все хорошо в меру. Калорийность рациона беременной до 20-й недели должна быть увеличена не более чем на 15%.
Второй триместр беременности
Органы малыша активно развиваются, и он растет. Соответственно, увеличивается потребность будущей мамы в питательных веществах, витаминах, микро- и макроэлементах. С другой стороны, это время, когда тяготы первого триместра отступают, а живот еще не настолько велик, чтобы мешать наслаждаться беременностью.
13 неделя
Источник: https://www.kp.ru/guide/beremennost.html
Четыре мифа о плаценте
Во время беременности в организме женщины образуется плацента. Она жизненно необходима для малыша. О том, почему она так важна и какие мифы существуют вокруг этой темы, мы поговорим с акушеркой и гинекологом.
Плацента или, как ее еще называют, детское место — очень важный орган, внешне напоминающий «лепешку», которая появляется в организме у женщины только во время беременности.
В норме плацента располагается ближе ко дну матки по задней или передней ее стенки. В данном месте плацента находится в безопасности и лучше выполняет свои функции.
Плацента жизненно необходима для ребенка, потому что именно благодаря ей плод получает кислород и питательные вещества, кроме того, она выводит шлаки.
Также плацента выполняет роль «барьера», защищая ребенка от бактерий, вирусов и микроорганизмов, при этом пропуская антитела, которые помогают формировать иммунитет.
Главные вредители
Однако помните, что этот «барьер» не защищает малыша от никотина и алкоголя.
«У любых продуктов, которые поступают в плаценту, есть свой индекс проницаемости, соответственно, чем вреднее эти вещества и они обладают хорошей проницаемостью, тем хуже воздействие. Алкоголь и никотин именно те вещества, которые хорошо проходят через плаценту», — объясняет гинеколог, специалист по УЗИ женского центра здоровья Vita Марина Степанова.
Алкоголь нарушает функции плаценты, в результате чего начинается ее преждевременное старение, из-за чего она уже не в состоянии снабжать ребенка кислородом и питательными веществами, что в свою очередь может привести к преждевременным родам или даже к смерти плода.
У курящих матерей большой риск родить ребенка с кислородным голоданием, что впоследствии может грозить задержкой психического и физического развития ребенка.
Плацента плаценте рознь
К сожалению, иногда плацента развивается не так, как нужно.
«Маленькая плацента неполноценно передает вещества, которые необходимы ребенку, из-за чего он может родиться преждевременно и у него может быть маленький вес», — рассказывает акушерка Инесе Кампусе.
Если же плацента увеличенная, то она начинает преждевременно стареть и не может выполнять все свои функции, то есть защищать и давать малышу кислород и необходимые питательные вещества, из-за чего тоже повышается риск преждевременных родов.
Если же врач обнаруживает, что плацента не маленькая, а наоборот большая, то он назначает дополнительные обследования. На основании полученных результатов принимается решение, стоит ли прибегнуть к лечению или достаточно пристального наблюдения за плацентой и плодом.
Преждевременное отслаивание плаценты
Редко, но иногда случается, что плацента начинает отслаиваться раньше срока. Причин на то может быть много. По словам специалистов, у каждой женщины все сугубо индивидуально. Порой это происходит из-за инфекции, возможно, была какая-то травма (повреждение внутренних органов) или гипертоническая болезнь, причиной может стать также поздний токсикоз, многоплодная беременность, стресс.
Как же самой будущей мамочке понять, если вдруг происходит преждевременное отслаивание плаценты?
Акушерка Инесе Кампусе считает, что каждая женщина в такой ситуации чувствует все по-своему, кто-то начинает испытывать боль, у кого-то появляются кровяные выделения: «В таких случаях хорошо работает интуиция матери, она начинает предчувствовать, что что-то происходит не так. Беременным женщинам в целом стоит больше доверять и прислушиваться к себе».
Еще раз подчеркнем, что преждевременное отслаивание плаценты происходит очень редко, но, если это случилось, то срок беременности значения не имеет — это могут быть ее первые недели, а могут — последние.
Постоянные проверки
Во время протекания беременности гинеколог неоднократно проверяет, нормально ли развивается плацента: обычно это происходит до 13 недели, затем на 21-24 неделе и на 30–32-й.
Если женщина перенашивает ребенка, то снова проверяют, в каком состоянии находится плацента, может ли она еще давать кислород и необходимые малышу питательные вещества.
«Плацента рождается на третьем этапе родов, это происходит через полчаса после рождения ребенка. Врач обязательно проверяет целостность плаценты, чтобы не было бы нигде ямок, каких-то пустых частей. Если возникает подозрение, что чего-то не хватает, тогда делают УЗИ. Если там задержался кусочек, плаценту выскабливают. Если она сама не выходит, делают ручное отделение плаценты, которое происходит под наркозом», — рассказывает гинеколог.
Четыре мифа
В поисках информации на ту или иную тему мы часто сталкиваемся с тем, что мнения расходятся: мама говорит одно, интернет другое, а самому кажется, что все вовсе не так.
Гинеколог Марина Степанова по просьбе Маминого Клуба поможет развеять некоторые мифы о плаценте.
Миф №1
Секс вызывает преждевременную отслойку плаценты.
На самом деле
Это не доказано. Многое зависит от того, где расположена плацента.
Она может располагаться внизу или низко и перекрывать шейку, тогда женщина родить сама не может, это показание на кесарево сечение, когда она внизу, а над ним уже плод, в таком случаев уже любая физическая нагрузка, в том числе и секс, не рекомендуется, это может привести к кровотечению и прерыванию беременности.
Если все нормально, ничего не болит, то это не влияет на преждевременную отслойку плаценты.
Миф №2
У женщин, страдающих лишним весом (ожирением), большая вероятность того, что плацента будет большой.
На самом деле
Не факт. Плацента обычно меняется в других случаях, например, при инфекциях, при несовместимости резус-факторов.
Миф №3
У женщин, которые во время беременности мало набирают вес, будет маленькая плацента.
На самом деле
Нет, это не так. Независимо от того, наберет беременная женщина много или мало килограммов, это никак не повлияет на размер плаценты.
Миф №4
Нельзя бросать курить во время беременности, потому что ребенок уже начал получать никотин через плаценту и у него будет стресс, если резко бросить курить.
На самом деле
Это глупость. Конечно же, лучше всего бросить курить, плоду от этого не будет хуже, а только лучше. Бросать сразу или постепенно — это уже как сможет сама женщина.
Чтобы беременность протекала хорошо, женщине необходимо зарядиться положительными эмоциями, по возможности избегать стрессовых ситуаций и прислушиваться к себе, ведь она будущая мать, а мама сама все чувствует, что ее организму требуется, в чем он нуждается.
«Очень важны взаимоотношения с партнером, чтобы он поддерживал и был всегда рядом. Не забывайте про свежий воздух, о хорошем питании и о гармонии в семье. Берегите себя, ребенка и думайте позитивно», — советует акушерка Инесе Кампусе.
Наталья Смаль,
специально для Маминого Клуба
Источник: https://maminklub.lv/mk/20121011-412171-chetyre-mifa-o-platsente/
Лечение простуды во время беременности
Во время беременности организм женщины становится очень уязвимым, потому как иммунная система ослабляется. Происходит это потому, что именно такой способ природа предусмотрела для сохранения жизни и здоровья малыша.
Итак, почему же сниженный иммунитет – это неизбежный фактор беременности? Дело в том, что плод можно считать чужеродным организмом для женщины, потому что лишь часть белков достается ему от матери, а другая часть, чужая – от отца. При таком положении вещей, организм женщины, ее иммунная система должны оказать мощное сопротивление, но этого не происходит.
А происходит все наоборот, для зарождающейся жизни организмом матери создаются самые благоприятные условия, наверное уже догадались, за счет чего? Все верно – за счет снижения иммунитета мамы.
Это не означает, что будущая мама страдает иммунодефицитом. Просто вся имунная система начинает работать иначе. Если сказать просто и понятно – организм мамы начинает делиться собственным иммунитетом с ребенком. Вследствие этого происходит самое важное – эмбрион беспрепятственно и благополучно прикрепляется к стенкам матки и продолжает развиваться в утробе мамы.
Те клетки иммунитета, которые активно защищали женщину до беременности и уничтожали все чужое, теперь подавлены, и на первый план выступают другие антитела — иммуноглобулины, которые начинают свою активную деятельность.
Находясь в активной фазе эти клетки поступают через кровь матери к плаценте и через плаценту передаются ребенку, защищая, таким образом, маму и малыша от вирусов и бактерий.
Именно такая работа иммунной системы беременной женщины дает возможность организму самостоятельно побеждать инфекции. Следует оговориться, что такой «подарок» для ребенка организм беременной женщины делает лишь в течении нескольких месяцев. Но с момента созревания плаценты, именно она в большей степени, чем иммунитет мамы, начинает защищать малыша и порой не дает проникнуть даже тем бактериям, с которыми не в силах бороться сама женщина.
В то время как организм беременной женщины создал благополучные условия для плода и защитил его, сама мама остается уязвимой. Специалисты особо выделяют два периода резкого снижения иммунитета и рекомендуют быть особенно внимательной беременной женщине именно в эти, назовем их, критические недели.
Первый период — 6-8 недель беременности.
На этом сроке организм женщины начинает приспосабливаться к новым для него условиям, иммунная система начинает работать в ином режиме, обеспечивая не только маму, но и ребенка, поэтому часто не справляется со сложившимся положением вещей.
Именно по этой причине в первые месяцы беременности женщины часто испытывают симптомы легкой простуды, может появиться кашель и чихание, или обнаруживаются угревые высыпания, которые раньше не беспокоили.
Второй период продолжается с 20 по 28 неделю беременности. В этом периоде происходит активное формирование органов и систем ребенка, а мамы часто сталкиваются с диагнозом анемия, то есть – нехватка железа в организме, которая в свою очередь, влечет за собой подавление иммунитета.
Профилактика заболеваний во время беременности
Ну что же, теперь, вооружившись знаниями, можно приступить к главному. А так как состояние беременности исключает прием многих лекарственных препаратов, то лучшей борьбой с инфекциями и бактериями становится профилактика. Чтобы поддержать свой иммунитет и защитные свойства организма, достаточно соблюдать некоторые несложные правила.
— Потреблять больше витаминов, их необходимо получать не только из мультивитаминных комплексов, но и с помощью разнообразного и полезного питания.
— Следить за нормальным функционированием желудочно-кишечного тракта.
— Укреплять иммунитет с помощью легких физических нагрузок, не обязательно специальных, достаточно ходить несколько километров в день и делать несложную растяжку. Вдвойне прекрасно, если это будет плавание, йога или специальная гимнастика для беременных.
— Закаливание с помощью контрастного душа даст возможность запуститься всем органам иммунной системы.
— Регулярно проветривать помещения, в котором находится беременная женщина.
— Прогулки на свежем воздухе.
— Еще один немаловажный аспект – это радовать себя мелочами.
Дайте себе больше времени для того, что вы любите, например, читайте интересные книги, в числе которых могут быть пособия по подготовке к материнству; вышивайте, если вам это нравится; или свяжите что-то своему будущему малышу, зная при этом меру и если вы свободны от предрассудков и не верите в приметы; порадуйте себя покупками, которые будут полезны в вашем положении, приобретите красивое нижнее белье или одежду для беременных и кормящих, которая будет не просто красивой и модной, но удобной и функциональной, а также пригодится после рождения малыша; сходите в магазины детских товаров и купите что–то своему крохе. Все эти мелочи станут поводом для выработки гормонов радости и, как следствие, укрепления иммунитета.
— Ну и самое главное во время беременности – это избегать стрессовых ситуаций, ведь каждому известно, что стресс подавляет иммунитет, а у беременной женщины он итак находится в сниженном состоянии.
Поэтому при беременности необходимо скорректировать свой образ жизни, и не только избегать стрессовых ситуаций, но и не провоцировать их, ведь беременные женщины подвержены гормональным всплескам и зачастую, сами не замечая того, создают неблагоприятные условия для самой себя.
Лечение и прием лекарственных препаратов во время беременности
Что же делать, ели даже соблюдая нехитрые правила, будущая мама заболела? Главное – это не паниковать. Не вы первая и не вы последняя, к сожалению. Если заболевание пришлось на тот период, когда вы еще выходите на работу, то обязательно оформите больничный лист. Нельзя переносить заболевание, даже если она вам кажется совсем легким, как говорится, «на ногах».
Также следует помнить, то, что мы называем «простудой», может иметь разные корни. Так как такого заболевания нет, а существуют разные болезни ОРВИ и ОРЗ, то и подходы к лечению у них разные. При легком недомогании вам помогут ягодный чай и морсы, теплое питье, чай с лимоном и медом (если нет аллергии), если вы не уверенны, какой-либо продукт или процедура вызывают у вас сомнение, не стесняйтесь лишний раз обратиться за консультацией к специалисту.
В случае, если вы не смогли справиться в течение 2 дней с симптомами недомогания, или болезнь сопровождается повышенной температурой, головной болью, тошнотой, обильными выделениями из носа, болями в горле и сильным кашлем, обязательно обратитесь к вашему лечащему врачу за консультацией.
Ни в коем случае не прибегайте к самолечению в случае вышеперечисленных симптомов и тем более не употребляйте лекарственные препараты без назначения врача, даже если они вам кажутся абсолютно безопасными и безвредными.
Прием любого лекарственного препарата и тактика лечения в обязательном порядке должны быть согласованы с врачом.
Каким бы сильным ни было желание быстрее избавиться от симптомов болезни, помните, главный принцип – не навреди! И запомните несколько рекомендаций, которые помогут избежать нежелательных последствий и осложнений:
— не превышайте дозу лекарства, назначенную врачом.
— не увлекайтесь народными средствами, а лучше не используйте их вовсе без предварительной консультации с врачом, потому как даже безобидная ароматерапия или травяная настойка могут оказаться опасными во время беременности;
— даже витамин С должен быть дозирован, не нужно переусердствовать с его приемом;
— не принимайте горяче ванны и не распаривайте ноги во время беременности.
Берегите себя! Здоровья вам и вашему малышу!
Источник: http://www.ellevill.org/lechenie-prostudy-vo-vremya-beremennosti/
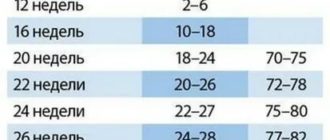
21-24 недели беременности
Клиника » Услуги » Ведение беременности » Течение беременности по неделям » 21-24 недели беременности
На 21-ой неделе рост ребенка составляет около 25 см, а вес плода – 300-400 г. Плод очень напоминает новорожденного малыша, однако из-за отсутствия подкожного жира тело еще очень худое, а голова кажется неестественно большой. На этом сроке происходит формирование ресниц и бровей, малыш учится моргать, а его кожа постепенно приобретает телесный цвет, уплотняется, на ней появляются перетяжки.
На 21-ой неделе мышцы и скелет плода активно развиваются. Ребенок постоянно двигается, тщательно сгибает и разгибает конечности, благодаря своим небольшим размерам может делать кувырки, повороты, несколько раз за сутки менять положение своего тела, располагаться поперечно в матке, поворачиваться вверх или вниз головой.
На данном этапе малыш хорошо слышит, не просто различает резкие звуки, а реагирует на музыку, поэтому будущая мама может слушать классику или любимые песни, способствовать развитию ребенка. Продолжается развитие системы пищеварения, формируются вкусовые рецепторы. Плод умеет различать вкус амниотической жидкости.
Беременная женщина
Беременная женщина на сроке 21 неделя чувствует себя нормально. Будущая мама отчетливо ощущает движения плода; очень часто периоды сна и активности ребенка и женщины не совпадают, поэтому беременные на этом сроке не высыпаются, просыпаются ночью из-за интенсивных движений малыша. Болезненные ощущения на таком сроке довольно редки, поскольку ребенок не обладает достаточной физической силой, а его движения не отличаются интенсивностью.
Беременная женщина может прибавлять в весе, поскольку малыш растет, увеличивается его мышечная и жировая масса. Будущие мамы с удовольствием едят. Их аппетит существенно увеличивается, проходит утренняя тошнота и общее недомогание.
На этом сроке формируется скелет малыша, для развития которого необходим кальций. Беременные женщины должны следить за состоянием своего здоровья, принимать препараты кальция по назначению врача, поскольку при его нехватке возможны проблемы с зубами.
Кальций вымывается из тканей, зубы начинают болеть и крошиться. Важно не только употреблять витамины, но также и тщательно сбалансировать рацион, добавить в ежедневное меню богатый кальцием творог, сметану и другие молочные продукты.
Восполнить дефицит кальция поможет употребление рыбы, злаков и бобовых, овощей.
Развитие ребенка
Длина тела плода достигает 28-30 сантиметров, а его вес составляет приблизительно 500 г. Малыш растет, меняются пропорции его тела, соотношение размеров головы и туловища. Ребенок все больше напоминает новорожденного, его голова уже не выглядит такой большой, длина конечностей увеличивается. Малыш уже не держит ножки постоянно согнутыми, он периодически их выпрямляет. Интенсивно увеличивается объем и масса головного мозга ребенка.
Малыш находится в постоянном движении, он умеет шевелить пальцами рук и ног, двигает головой вправо и влево. Ребенок умеет сосать большой палец, он наклоняет голову вперед и точно попадает пальцем в ротик. Такие действия свидетельствуют о повышении чувствительности и развитии вестибулярного аппарата, улучшении координации; ребенок уже ощущает положение собственного тела в пространстве.
Головной мозг малыша на этом сроке содержит полный набор нейронов, количество которых не меняется в течение всей жизни человека. С возрастом только происходит переформирование связей между клетками и совершенствование работы мозга человека.
Узи плода
Ультразвуковое исследование плода – это диагностическая процедура, в ходе которой можно выявить или исключить патологические процессы в развитии плода. Данная манипуляция входит в перечень обязательных исследований, которые рекомендуется пройти во время беременности. Если беременность протекает без различных осложнений, за 40 недель женщине предстоит трижды увидеть своего ребенка на экране монитора посредством ультразвуковой диагностики. Более подробно об этой теме поговорим далее.
Виды УЗИ
Впервые женщине рекомендуют пойти на УЗИ, когда тест на беременность показал две полоски, хотя многие будущие мамы предпочитают отложить визит к врачу до срока в 9-10 недель, когда на снимке видны очертания плода. В медицинской практике распространено три методики, по которым проводят диагностическое обследование:
Трансвагинальное исследование. Данная процедура используется только для подтверждения беременности, как правило, в течение 5-15 дней с момента задержки менструации. Это обусловлено тем, что на этом этапе матка еще не изменилась в размерах и не опустилась, поэтому введение датчика во влагалище никак не повлияет на беременность и не спровоцирует дискомфорт.
Трансабдоминальное УЗИ. Стандартная процедура, которая подразумевает ведение датчика по кожному покрову живота. Данная процедура осуществляется трижды, с первого по третий триместр.
Доплерометрия. Как правило, данная процедура осуществляется на третьем триместре вынашивания плода с целью оценки качества кровообращения в плаценте.
Узи плода в I триместре беременности
Впервые увидеть плод на УЗИ вы сможете на первом тримеcтре, как правило, с 5 по 12 неделю. На данном сроке диагностика проводится для исключения внематочной беременности, для определения точных размеров плода и его органов.
Обычно врач изучает толщину шейной складки (это важный маркер патологий развития) и размер носовой кости черепа, а также строение плаценты или ее зачатков. Увидеть, что плод имеется в матке можно же с четвертой недели с момента зачатия.
Для того, чтобы удостовериться в отсутствии патологических процессов, дополнительно проводятся лабораторные исследования (по назначению врача).
Если в ходе данной процедуры специалист выявил какие-либо отклонения, могут быть назначены дополнительные обследования, чтобы точно убедиться в диагнозе.
Узи плода во II триместре беременности
Второй скрининг проводят на 17-18 неделе беременности. На этом сроке плод уже не помещается полностью на экран, зато у него уже сформированы основные органы и системы организма. Ультразвуковое обследование дает возможность изучить их и дать заключение о состоянии здоровья будущего малыша.
Что можно увидеть на УЗИ в этот период?
Производится оценка плаценты. При имеющихся патологических процессах может быть назначено медикаментозное лечение, которое предотвратит отслойку плаценты и преждевременные роды.
Можно узнать, соответствует ли количество околоплодных вод сроку. Этот показатель очень важен, поскольку лишняя жидкость или же ее дефицит могут указывать на патологии развития, а также спровоцировать различные осложнения, угрожающие как матери, так и ребенку.
Производятся замеры ребенка, отдельно рассматриваются органы, их структура и точные размеры, примерно определяется вес и соответствие его сроку беременности.
В этот период половые органы плода также полностью сформированы – а потому врач уже может сообщить будущим родителям пол ребенка (если, конечно, они хотят его знать). Точность определения пола в данном случае составляет 85%. Иногда случается такое, что ребенок повернут в сторону, поэтому определить пол не получается.
Кроме того, на этом сроке можно предварительно увидеть положение плода. Но не стоит беспокоиться, если ребенок принял поперечное положение или устроился вниз ягодицами – у малыша ещё будет время, чтобы перевернуться в наиболее физиологичное положение головой вниз.
Узи плода в III триместре беременности
Заключительный скрининг проводят в промежутке с 33 по 36 неделю беременности. Предродовое исследование включает в себя определения точных размеров и веса будущего ребенка. Специалист смотрит, нет ли обвития шеи малыша пуповиной, правильно ли расположен плод в утробе. Также особое внимание уделяется состоянию плаценты.
Врач-узист оценивает ее локализацию в матке, толщину стенок, кровоток в плаценте и пуповине и другие индивидуальные особенности. Оценивается общее состояние малыша. Третий скрининг осуществляется в течение 40-45 минут, так как измерение скорости и характера кровотока требует дополнительного времени. Очень важно, чтобы ребенок в утробе матери не испытывал кислородного голодания.
Если такой недуг наблюдается, женщине назначают срочное лечение с помощью капельниц в стационарном режиме.
Как часто можно делать Узи плода?
Если беременность протекает без осложнений, в таком случае за весь период вынашивания ребенка женщина должна трижды пройти ультразвуковое исследование. Если в ходе беременности наблюдаются сложности – доктор может назначить внеплановое исследование для уточнения ситуации и назначения лечения. Также УЗИ проводится по желанию родителей – многие даже записывают на диск первые фото и видео малыша.
Вредно ли УЗИ для плода
Длительное время ведутся споры насчет того, влияют ли ультразвуковые волны на малыша в утробе. Специалисты уверяют, что отказываться от диагностики – это огромная ошибка. С помощью данной манипуляции можно выявить множество патологических процессов и отклонений. Некоторые из них успешно поддаются терапии. Хотя существует теория, что плод может слышать или ощущать ультразвук, врачи сходятся во мнении, что вреда это исследование не несет.
Как подготовиться к процедуре
На первое УЗИ необходимо прийти с наполненным мочевым пузырем – перед исследованием надо выпить не менее 0,5 литра воды. В противном случае мочевой пузырь может заслонить матку. На исследования 2-3 триместра это не распространяется – туда нужно приходить с опустошенным мочевым пузырем. Также стоит соблюдать диету, которая исключает продукты, вызывающие повышенное газообразование. Если будет проведено доплеровское исследование – за сутки откажитесь от кофе или чая.
Как осуществляется диагностика
Ультразвуковая диагностика проводится в стандартном порядке. Женщина оголяет живот и ложится на спину на специальную плоскую кушетку. Необходимо немного припустить брюки, чтобы имелся свободный доступ к низу живота.
Далее на живот наносят специальный гель и начинают исследование, которое длится не более 20 минут. По окончании манипуляции женщине выдают протокол исследования, который в дальнейшем расшифровывается лечащим врачом.
В случае, если планируется проведение трансвагинального исследования, врач может попросить освободить от одежды нижнюю часть тела.
Расшифровка УЗИ
Обратите внимание, что результаты исследования могут быть различными, прежде всего это зависит от срока беременности и индивидуальных особенностей. Врач при помощи соответствующих таблиц выполняет расшифровку данной процедуры.
По такой диагностике размеры плод устанавливаются такими показателями: BPD — бипариетальный диаметр; HC — окружность головы будущего малыша; CRL — длина малыша, определяемая расстоянием от темени и до крестца; FL — длина кости бедренной. Также указывается ориентировочный вес, локализация плода в матке, пол (если речь идет о 2-3 триместре) и предварительная дата родоразрешения.
В процессе выполнения расшифровки Узи плода устанавливается объем амниотической жидкости. Отклонение в любую сторону может свидетельствовать о нарушениях формирования почек, нервной системы плода, возможно, говорить о наличии внутриутробной инфекции.
Но помните, что результаты ультразвукового исследования – ещё не основание для постановки диагноза. Любой диагноз должен быть подтвержден комплексом обследований.
Источник: https://polyclinika.ru/direction2/uzi-ultrazvukovoe-issledovanie/uzi-ploda/
Развитие плаценты и матки
- Плацента
- Матка
- Сокращения матки
- Обследование плода
Плацента
Плацента начинает развиваться в тот момент, когда яйцеклетка, спустя несколько дней после оплодотворения, прикрепляется к стенке матки. Её развитие завершается к концу четвертого месяца беременности. Плацента выполняет функции легких, печени, кишок, почек и служит посредником в передаче питательных веществ от матери к плоду, находящемуся в матке. Нормальная работа плаценты является основой роста и развития плода.
Из плаценты питательные вещества и кислород передаются через пуповину к плоду. Кровеносные сосуды пуповины переносят кровь плода в плаценту для окисления и одновременно удаляют многие продукты обмена от плода в кровообращение матери. Весь обмен веществ происходит через тонкую слизистую оболочку. Полностью сформировавшаяся плацента весит около 500-600 г. По форме своей плацента плоская.
о чем и говорит её латинское название — placenta, или лепешка.
назад
Матка
До беременности матка весит всего лишь 50- 70 г. Длина её 7 -9 см. В конце беременности вес матки около одного килограмма, емкость её около 5 литров. Матка растет во время беременности по мере роста плода.
Во время четвертого месяца беременности она поднимается вверх и начинает формировать внешность беременной матери. На шестнадцатой неделе беременности дно матки располагается в середине между пупком и лобковым сочленением, на 24 неделе беременности на высоте пупка и на 36 неделе у рёберной дуги.
Нормальный рост матки говорит о нормальной работе плаценты, ускоренный рост часто является признаком двухплодной беременности. назад
Сокращения матки
Матка готовится к родам постепенно. Во время последних недель беременности начинают проявляться сокращения матки, при которых живот «твердеет». Сначала сокращения длятся только несколько секунд, но на исходе беременности они могут быть и полуминутными.
Цель сокращений -подготовить канал шейки матки к родам. В последнем месяце беременности зев матки может открываться на один сантиметр, у повторнородящей даже на четыре сантиметра. Дно матки, как правило, опускается за две недели до родов и матка приобретает шарообразную форму.
В то же время плод устанавливается в тазе матери обычно головкой вниз.
назад
Обследование плода
Состояние здоровья плода можно обследовать также во время нахождения его в матке. Участие во всех таких исследованиях добровольное. При помощи ультразвукового исследования можно установить повышенный риск заболевания или травмирования.
Во многих местах жительства женщинам старше З7 лет предлагается возможность в муниципальном медцентре проводить исследование хромосом, так как чем старше мать будущего ребенка, тем больше риск поврежденности хромосом. В некоторых коммунах также имеется возможность изучения сыворотки анализом крови. Установление повышенного риска не всегда означает, что ребенок родится с болезнью или травмой.
С другой стороны, не все болезни можно выявить в исследованиях. Диагноз тем вернее, чем старше мать будущего ребенка. Женщинам, определенным в группе рожениц с повышенным риском, предлагается возможность на более подробное исследование около-плодных вод или плаценты.
Исследование необходимо делать до 20-й недели беременности, так как не позднее этой недели должно быть сделано решение о прекращении беременности на основании травмы плода. Во всяком случае мать будет иметь право продолжить беременность несмотря на её рискованность. В таком случае решение легче будет принимать после основательного рассмотрения различных выходов уже до проведения исследования.
назад
Источник: http://www.elitekliinik.ee/rus/elite/rasedus/rasedusest/razvitie-placenty-i-matki/
Плацента и пуповина: что важно знать?
9 месяцевЗдоровье
К 12–14-й неделе беременности окончательно формируются плацента и пуповина – структуры, существующие только во время беременности и исполняющие функции обмена между мамой и малышом. Что из себя представляют эти временные органы и как влияют на развитие и состояние малыша?
Пуповина
От плодовой части плаценты идут сосуды, объединяющиеся в более крупные, которые в итоге образуют пуповину. Пуповина – это длинный тяж (в норме от 40 до 60 см), толщиной до 2 см, состоящий из соединительной ткани, внутри которого находится две артерии и одна вена.
Несмотря на кажущееся несоответствие, сосуд, который называется венозным, несет артериальную кровь, а в двух артериальных сосудах идет венозная кровь. Эти крупные сосуды окружены специальным предохраняющим желеобразным веществом – вартоновым студнем, который за счет своей консистенции выполняет важную защитную роль – предохраняет сосуды от сдавливания.
Пуповина соединяет плаценту и ребенка через пупочное кольцо. Единственная пупочная вена, покидающая плаценту, входит в брюшную полость плода через пупочное кольцо и несет насыщенную кислородом кровь, питательные вещества и лекарства, которые прошли плацентарный барьер. По артериям пуповины кровь ребенка поступает обратно в плаценту, она несет в себе отработанные продукты распада и углекислый газ.
Так происходит плодово-плацентарный кровоток. После рождения малыша, когда перерезают пуповину, связь между кровообращением плода и кровотоком мамы прекращается, и только пупок напоминает об их «кровной» связи.
Нарушения строения плаценты
Изменение размеров (диаметра и толщины) плаценты, выявляемое по УЗИ, не всегда говорит о том, что беременность протекает неблагоприятно. Чаще всего подобные «отклонения» являются только индивидуальной особенностью и никак не сказываются на развитии плода. Внимания заслуживают лишь значительные отклонения.
Маленькая плацента, или гипоплазия плаценты. Такой диагноз правомерен только при значительном уменьшении размеров плаценты. Причиной такого состояния чаще всего являются генетические отклонения, при этом плод часто отстает в развитии и имеет другие пороки развития.
Тонкой плацентой считается детское место с недостаточной массой, но при этом нормальных размеров. Иногда тонкая плацента сопутствует плацентарной недостаточности и поэтому является фактором риска по задержке внутриутробного развития плода и серьезным проблемам в периоде новорожденности.
Увеличение толщины и размеров плаценты также может быть следствием патологического протекания беременности. Наиболее частой причиной увеличения размеров плаценты является отек ее ворсин вследствие воспаления (плацентита или хориоамнионита).
Хориоамнионит может быть вызван проникновением в плаценту микроорганизмов из наружных половых органов (при ИППП: хламидиозе, микоплазмозе, герпесе, гонорее) или с током крови (при гриппе, ОРВИ, воспалениях почек, токсоплазмозе, краснухе).
Плацентит сопровождается нарушением функции плаценты (плацентарной недостаточностью) и внутриутробным инфицированием плода.
Источник: https://kiozk.ru/article/9-mesacev/placenta-i-pupovina-cto-vazno-znat