Успеть вовремя: что такое овариальный резерв женщины?
Современный взгляд на материнство предполагает свободу: сегодня вполне приемлемо заниматься карьерой, саморазвитием, а счастье быть мамой отложить на «попозже». Сегодня каждая вправе выбирать тот самый период, когда она будет готова открыть для себя новый мир.
Но зачастую женщины забывают, что желаемое не всегда является возможным, ведь наши внутренние часы неумолимо двигаются вперед.
Сегодня мы поговорим о нашем женском «кладе» – овариальном резерве и изучим, когда он наиболее полон, почему истощается и можно ли предотвратить гибель яйцеклеток.
Елена Рудская
Врач акушер-гинеколог
Что такое овариальный резерв женщины?
Овариальный (или фолликулярный) резерв – это функциональный запас ооцитов (половых клеток) в яичниках, способных к «созреванию» здоровой полноценной яйцеклетки, в том числе в ответ на стимуляцию гормонами в программах вспомогательных репродуктивных технологий.
Еще внутриутробно к 20 неделе беременности у плода женского пола закладывается в яичниках около 6-7 млн. половых клеток. А после рождения девочки количество ооцитов сокращается 5-6 раз и составляет около 1-1.5 млн, так как резко сокращается поступление гормонов, получаемых от матери через плаценту. Уже к периоду полового созревания в связи с бурными гормональными изменениями в яичниках остается около 300-400 тыс. фолликулов.
В какой период жизни женщины резерв наиболее активен, а когда начинает сокращаться?
За весь свой репродуктивный период (400-500 реальных менструальных циклов) женщина теряет около 400-500 яйцеклеток, а остальные фолликулы (будущие яйцеклетки) просто погибают под воздействием различных факторов.
Способность к зачатию, максимальная природная фертильность приходится, конечно, на молодой возраст.
После 35-38 лет женские «биологические часы» начинают угасать: в это время количество фолликулов не только значительно сокращается, стремясь к 25 тыс., но и повышается скорость их исчезновения, а еще значительно ухудшается качество самих ооцитов. Поэтому возраст 35+ можно считать критическим в вопросе планирования первой беременности и рождения детей.
Что влияет на сокращение резерва?
Сразу стоит сказать, что сокращение (гибель) фолликулов остановить невозможно, это процесс запрограммирован в организме каждой девушки генетически.
Чудо-лекарств, которые могли бы повлиять на фолликулярный запас в яичниках, еще не изобрели.
Например, некоторые считают, что, принимая комбинированные оральные контрацептивы (КОК), женщина дает яичникам «отдохнуть», ведь не происходит овуляции.
Но это миф: фолликулы растут, но не получают нужного пикового гормонального сигнала для овуляции и подвергаются атрезии (обратному развитию).
В подтверждение этому можно привести пример: если женщина будет принимать КОК до 50-55 лет, она все равно не сохранит свой овариальный резерв и способность к естественному зачатию, а плавно перейдет из репродуктивного периода в период менопаузы безвозвратно.
В целом на сокращение фолликулярного запаса влияют:
- вредные привычки (малоподвижный образ жизни, несоблюдение режима труда и отдыха, курение, злоупотребление вредными пищевыми продуктами);
- экология, электромагнитное излучение (надеюсь, вы не носите мобильный телефон в карманах брюк и не кладете ноутбук на область малого таза?)
- хронический стресс;
- операции на яичниках (в частности, резекция);
- аутоиммунные заболевания;
- генетические особенности;
- хронические воспалительные заболевания органов малого таза;
- лучевая или химиотерапия в анамнезе.
Можно ли проверить свой резерв?
Для начала давайте разберемся, зачем вообще женщине может понадобиться проверять свой овариальный резерв:
- если вы не замужем или долго ждёте своего единственного и любимого;
- если карьерные успехи идут в гору, и материнство сейчас не совсем в планах;
- если вам больше 35 лет;
- если у вас были операции на органах малого таза, в частности, на яичниках;
- если вы имеете отягощённый гинекологический анамнез;
- если вы начинаете ощущать приливы, смену настроения, ваш цикл укорачивается и менструации становятся скудными.
В любом из этих случаев нужно посетить своего врача акушера-гинеколога, который назначит вам полный список анализов, а который будет также входить оценка вашего овариального резерва. А для исследования существуют два основных способа:
1. Исследование гормонального фона
- АМГ (антимюллеров гормон) – золотой стандарт оценки овариального резерва. Этот гормон вырабатывается первичными и преантральными фолликулами в яичниках (т.е. фолликулами, которые находятся в покое и являются тем самым овариальным потенциалом).выше 1,0-2,5 нг/мл – нормальные значения АМГ ниже 1,0 нг/мл – говорит о сниженном овариальном резервеКстати, сдать анализ крови на АМГ можно в любой день менструального цикла.
- Ингибин В. Он позволяет оценить запас фолликулов в яичниках еще задолго до повышения ФСГ. Это своего рода ранний биомаркер снижения овариального резерва. Его концентрация зависит от дня цикла, и лучшими для диагностики являются 2-5 дни менструального цикла.
- ФСГ (фолликулостимулирующий гормон). Он контролирует работу яичников и «созревание» яйцеклеток. Если значения превышает 11-12 МЕ/л, то можно заподозрить снижение функции яичников. Результат оценивается совместно с следующим параметром.
- Эстрадиол. Этот гормон работает в паре с ФСГ, но в большей степени отвечает за рост, подготовку эндометрия в матке к процессу имплантации плодного яйца (оплодотворённой яйцеклетки). Если значение эстрадиола менее 50-80 пмоль/л, то можно прогнозировать раннюю менопаузу.
2. Ультразвуковое исследование органов малого таза (УЗИ ОМТ)
Во время диагностического процесса врач ультразвуковой диагностики может оценить объем яичников, кровоток в них, а самое главное – подсчитать количество размеры антральных фолликулов (это фолликулы, находящиеся близко к наружной оболочке яичника, вот-вот готовящиеся выдать яйцеклетку) в каждом яичнике.
Все факторы, касающиеся оценки овариального резерва женщины, интерпретирует врач в совокупности с возрастом женщины, ее истории болезни и данных лабораторно-инструментальных исследований.
Справка МамаPro.by: где в Минске можно проверить овариальный резерв?
Анализы на гормоны можно сдать в любых лабораториях (Invitro, Synlab, Synevo), для диагностики и оценки репродуктивного потенциала можно обратиться в центры репродуктивного здоровья («Эмбрио», ЭКО, клиника «Ева», центр «Лодэ», а также в РНПЦ «Мать и дитя» и Городской клинический роддом № 2).
Насколько позже можно «отложить» материнство?
Отложенное материнство до более зрелого возраста — мировой тренд. Порой желание состояться в профессиональном и социальном плане перевешивает желание стать матерью. Но следует помнить, что нередко состояние яичников не соответствует биологическому возрасту женщины. Может случится так, что, достигнув заветных социально-экономических целей, овариальный резерв женщины окажется недостаточным для успешного естественного зачатия.
Оптимальный возраст для рождения ребёнка – интервал от 20 до 30 лет. Примерно после 35 лет проблемы, связанные с естественным зачатием и вынашиванием беременности, только увеличиваются.
Получается, что до 35 лет мы расходуем свой наилучший генетический материал.
А после 37-38 лет качество, да и количество яйцеклеток оставляет желать лучшего.
Можно ли сохранить яйцеклетки здоровые яйцеклетки?
Да, в этом поможет криоконсервация яйцеклеток, т.е. процедура замораживания репродуктивных клеток человека. Заморозить можно яйцеклетки, эмбрионы, сперму.
Такую глубокую заморозку стали применять уже в середине ХХ века, но тогда процесс был не идеален и большая часть клеток погибала.
И лишь в начале 21 века в Японии изобрели метод витрификации, благодаря которому сегодня современные женщины имеют шанс построить карьеру и родить здоровых детей. И оставаться уверенной в том, что выживаемость клеток во время размораживания доходит до 85-88%.
Но замораживать яйцеклетки могут не только те девушки, которые хотят отложить чудо материнства «на потом», но и те, кто имеет серьезные проблемы со здоровьем (например, опухолевые образования яичников).
Кстати, МамаPro.by уже общалась на тему отложенного материнства и криоконсервации с экспертом Ларисой Пекуровой и узнала все о том, как и где в Минске можно заморозить яйцеклетки и как проходит сама процедура.
Когда заканчивается резерв?
Однажды запас яйцеклеток истощается, достигает минимального значения, и в жизни женщины начинается период менопаузы. Менструации прекращаются, яйцеклетки не созревают, и яичники становятся гормонально неактивными.
В настоящее время наблюдается тенденция к завершению репродуктивного периода у женщин к 40 годам и ранее.
В таких случаях говорят о синдроме преждевременного истощения яичников и о раннем климаксе. Причины раннего климакса – это по сути та же совокупность факторов, влияющих на снижение овариального резерва. Да, и первая менструация у девочек наступает в среднем в 11-12 лет, что на 2-3 года раньше, чем это было еще 10 лет назад. Помните об этом, берегите себя и заботьтесь о своем женском счастье.
А вы когда-нибудь задумывались об овариальном резерве? Пишите в комментариях свои вопросы!
Источник: https://mamapro.by/pro-mam/uspet-vovremya-chto-takoe-ovarialnyy/
Сколько яйцеклеток у женщины | Срок жизни яйцеклетки
Процесс овуляции, как правило, бывает лишь один раз за месячный цикл. В случае, если в одном цикле проходит повторная овуляция, тогда это может быть свидетельством о наличии сбоя в организме женщины.
Создать подобную ситуацию могут введение гормональных препаратов, бурный половой акт или сильные переживания. В результате всех этих факторов может выработаться несколько яйцеклеток.
Срок жизни яйцеклетки после овуляции оказывает влияние на процесс ее последующее оплодотворения и возможность забеременеть женщины.
Яйцеклеткой называется женская половая клетка. Процесс созревания и последующего «хранения» яйцеклетки проходит в яичниках. Эта клетка имеет округлую форму. Она богата различными питательными веществами (жирами и белками), которые хранятся в форме желточных гранул. Данные вещества нужны на первом этапе жизни зародыша (до того момента, как произойдет его прикрепление к стенке матки и начнется получение питательных веществ от матери).
В ядре яйцеклетки есть половинный набор хромосом. Вторая половина набора несется сперматозоидом. Оплодотворенную яйцеклетку называют зиготой, в ней уже есть полный набор хромосом.
Образование яйцеклеток. Сколько яйцеклеток в женском организме?
Формирования яйцеклеток проходит в фолликулах яичников. Самые первые фолликулы начинают процесс формирования у девочки внутри материнской утробы уже примерно на 11-12 неделе беременности.
К двадцатой неделе беременности, на вопрос: «Сколько яйцеклеток в организме плода», можно ответить, что их насчитывается 6-7 миллионов, однако к моменту рождения это число понижается до 1-1,5 миллионов.
К возрасту менархе (первая менструация) количество яйцеклеток еще больше сокращается и составляет уже лишь 250-300 тысяч. Яичники представляют собой своеобразный «банк» для предшественников яйцеклеток.
Задумываясь над тем, сколько яйцеклеток у женщины, надо понимать, что в процессе ее жизни их число уже не восполняется. А вот процессы истощения фолликулов происходят постоянно, при этом скорость данного процесса с возрастом лишь усиливается. Так, после тридцатипятилетнего возраста количество яйцеклеток в женском организме составляет около 25000, а к моменту наступления менопаузы всего лишь около 1000.
Надо также отметить, что ответ на вопрос: «Сколько яйцеклеток у женщины» для каждой представительницы прекрасного поля является сугубо индивидуальным.
Сколько яйцеклеток созревает у женщины? На протяжении всего репродуктивного срока жизни женщины резерв яйцеклетки получается лишь из 400-500 фолликулов. Именно таковым и является общее количество яйцеклеток у женщины. Все прочие первичные фолликулы гибнут. Данный процесс называют атрезией фолликулов.
Процесс образования яйцеклетки называют оогенезом, а созревающую яйцеклетку — ооцитом.
Оогенез можно подразделить на 3 этапа:
| 1 | Размножение фолликулов проходит лишь в течение внутриутробного периода жизни девочки. |
| 2 | Он стартует с рождения девочки и длится до наступления половой зрелости. |
| 3 | Созревание яйцеклеток стартует после наступления половой зрелости. В норме в каждом цикле количество яйцеклеток созревает 1 (редко 2-3). |
Получается, что еще пока девочка находится в материнской утробе, у нее уже природой заложены все ее яйцеклетки, при этом каждая из которых может в будущем, когда девочка подрастет и сама забеременеет, стать началом нового организма.
И если в течение беременности проходит воздействие каких-либо вредных факторов, то они могут оказать влияние на жизнь яйцеклетки плода-девочки, что впоследствии может проявиться уже у внучки и внука этой беременной женщины.
Таким образом, через яйцеклетку бабушкино течение беременности может оказать влияние на ее внуков (потомство дочери).
Как узнать, сколько яйцеклеток у женщины?
Есть специальные гормональные тесты, которые позволяют узнать, сколько яйцеклеток у женщины на тот момент, когда проводится тестирование.
Ученые полагают, что такая проверка, направленная на выявление количества яйцеклеток, может быть полезной женщине, лечащей бесплодие или планирующей беременность, а также перенесшей лечение рака или эндометриоза.
Тестирование основано на определении концентрации одного определенного гормона, который позволяет точно выявить количество яйцеклеток у женщины.
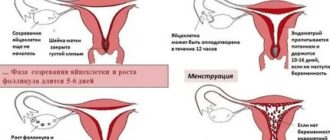
Сколько созревает яйцеклетка? Созревание фолликула и процесс овуляции
В первой фазе цикла растет первичный фолликул, внутри получается полость, которая наполнена жидкостью. В фолликуле образовывается холмик, который обращен внутрь. Его называют яйценосным бугорком. Именно в нем и располагается яйцеклетка. Размеры зрелого фолликула составляют в диаметре около 18 миллиметров. Весь этот процесс занимает несколько дней. Точный ответ на вопрос: «Сколько дней созревает яйцеклетка» является индивидуальным и зависит от продолжительности цикла женщины.
Сколько яйцеклеток в одном фолликуле? В результате созревания и дальнейшего вскрытия фолликула освобождается одна яйцеклетка. Данный процесс называют овуляцией.
Сколько дней живет яйцеклетка? После выхода из фолликула женская половая клетка живет не больше 24 часов. Таким образом, продолжительность жизни яйцеклетки, которая не оплодотворяется сперматозоидом, составляет лишь одни сутки.
В течение того срок, сколько времени живет яйцеклетка после выхода, она направляется в брюшную полость, в которой она захватывается ворсинками маточных труб. Яйцеклетка не имеет способности к движению и движется по трубе благодаря перистальтике (ритмичным сокращениям) стенок трубы, а также току жидкости. Именно в трубе случается встреча яйцеклетки со сперматозоидом и последующее ее оплодотворение.
Через сколько дней яйцеклетка прикрепляется? Если яйцеклетка оплодотворилась, то в течение нескольких дней происходит выход ее и последующий проход через трубку в женскую матку.
В общей сложности через 7 дней оплодотворенная клетка прикрепляется к ее стенке. На этот процесс также уходит некоторое время. И лишь после фиксации, можно уже уверенно сказать, что женщина беременна.
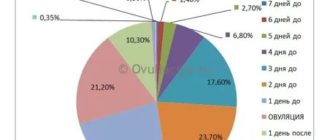
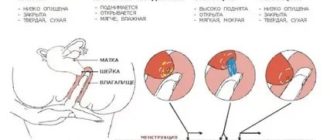
Как установить срок предстоящей овуляции?
На сегодняшний день процедура эта является достаточно простой. Существуют специальные, простые в пользовании, тесты на овуляцию. Приобрести можно в любой аптеке по вполне доступной цене. При помощи теста фиксируется уровень в моче гормона. Повышенное содержание свидетельствует о том, что скоро случится выход яйцеклетки, который произойдет через сутки. Тестирование выполняется аналогично привычного всем тесту на беременность.
Период, сколько дней яйцеклетка живет после наступления овуляции, для каждой женщины является индивидуальным и зависит от общего состояния здоровья организма, всей половой системы и прочих факторов. От этого также будет зависеть, получится из яйцеклетки здоровый полноценный эмбрион или нет.
Период созревания яйцеклетки называется предовуляционной фазой, она характеризуется изменениями в организме женщины, связанными с его подготовкой к процессу зачатия.
Как увеличить количество яйцеклеток?
Увеличить количество яйцеклеток в период одной овуляции можно при помощи специальных гормональных препаратов, которые назначаются врачом. Данную манипуляцию проводят зачастую перед предстоящей криоконсервацией полученных яйцеклеток или перед программой экстракорпорального оплодотворения.
Увеличить общее количество яйцеклеток невозможно (см. выше), поскольку это число уже заложено с момента зачатия.
Сколько яйцеклеток созревает при стимуляции?
Для того, чтобы увеличить вероятность успеха при экстракорпоральном оплодотворении, необходимо получить нужное количество яйцеклеток весьма хорошего качества. Обычно требуется получить примерно 8-15 ооцитов в течение одного забора. Именно такое количество яйцеклеток у женщины обычно и вырабатывается в результате гормональной стимуляции. Успех экстракорпорального оплодотворения является прямо пропорциональным числу собранных ооцитов.
Российский центр доноров ооцитов предлагает широкий выбор доноров женщинам, нуждающимся в лечении бесплодия с применением донорских яйцеклеток. Обращайтесь к вам — и мы обязательно вам поможем!
Источник: http://www.oocyte.org/poleznaya-informatsiya/srok-zhizni-yajtsekletki
До какого возраста делают ЭКО? Показания и основные вопросы
Нередко в клиники, занимающиеся вопросами репродукции, обращаются пациенты немолодого возраста. Основная причина может быть связана с многочисленными попытками женщины забеременеть без медицинской помощи или с отсутствием подходящего партнера для создания семьи и зачатия здорового малыша. Поэтому неудивительно, что женщинам интересно и полезно знать, до какого возраста можно делать ЭКО.
В современные дни это одна из самых эффективных методик искусственного оплодотворения и возможность зачать здорового ребенка. Благодаря современным технологиям и репродуктивным методикам женщины имеют возможность зачать и выносить малыша в 40 и даже 50 лет. Однако в последнем случае понадобятся донорские яйцеклетки.
Какое количество раз можно делать ЭКО?
По мнению медицинских специалистов, оптимальным для зачатия ребенка является возраст от 18 до 35 лет. В этот промежуток времени женский организм хорошо подготовлен к зачатию и вынашиванию плода. Хотя, по сути, репродуктивная функция женщин сохраняется до 55 лет, в течение которых она может забеременеть при отсутствии менопаузы.
Что касается количества раз зачатия ребенка посредством ЭКО, то при отсутствии противопоказаний это можно делать бесконечно. Однако если множество попыток не принесли желаемого результата, то лечащему врачу и самой женщине следует рассмотреть другие варианты оплодотворения.
Существует множество способов, подходов и вариантов решения проблем с бесплодием. Согласно статистическим данным, если после 4-5 попыток зачать ребенка при помощи ЭКО не увенчались успехом, то следует попробовать другой метод.
Но и здесь есть исключения – известны случаи, когда на 20 раз женщине все-таки удалось забеременеть.
Эко с применением яйцеклеток женщины с диагнозом бесплодие
Суть экстракорпорального оплодотворения заключается в искусственном введении оплодотворенной яйцеклетки в матку женщины. Для получения ее половых клеток, которые необходимы для зачатия, проводится пункция яичников.
Из этого следует, что возможность проведения ЭКО зависит от овуляторного запаса женщины. С возрастом количество ооцитов сокращается, поэтому сложно получить эмбрионы, пригодные к посадке. Однако даже одна здоровая яйцеклетка увеличивает шансы на зачатие малыша и успешное проведение ЭКО.
Среди многочисленных преимуществ использования собственных ооцитов для ЭКО следует выделить:
- возможность проводить процедуру каждый месяц один раз;
- сводится к минимуму вероятность зачатия двойни или тройни;
- отсутствие осложнений из-за приема гормональных медикаментов;
- доступную стоимость процедуры.
К минусам использования собственных ооцитов для ЭКО относят:
- повышается риск попустить период созревания ооцита;
- увеличивается шанс зачать ребенка с низкокачественной яйцеклеткой;
- подходит только тем женщинам, у которых есть активные и плодотворные яйцеклетки.
Возраст женщины – это важный фактор, от которого зависит результат проведения искусственного оплодотворения. Процентное отношение женского возраста и вероятности зачатия выглядит таким образом:
- женщины до 35 лет беременеют в 40% случаях;
- до 40 лет проведение ЭКО является успешным в 20-30% случаев;
- после 40 – от 5 до 12%.
Однако не стоит забывать о том, что успех во многом зависит и от других факторов. Для этого проводится полное медицинское обследование и сдается множество анализов. Проводить ЭКО с применением собственных яйцеклеток можно женщинам до 43 лет. При неоднократных попытках может наступить долгожданная беременность.
При диагнозе бесплодие следует обращаться за медицинской помощью и не дожидаться пикового возраста, так как даже после первичного проведения ЭКО можно успешно зачать малыша.
Следует помнить о том, что у большинства женщин к 35 годам исчерпывается ресурс собственных яйцеклеток, поэтому они пользуются донорскими клетками.
Эко в позднем возрасте
ЭКО в зрелом возрасте отличается от классического экстракорпорального оплодотворения у молодых пациенток. Среди основных особенностей, о которых важно знать, следует отметить:
- для активации овуляции принимают щадящие гормональные препараты и схемы. Это делается для увеличения количества здоровых яйцеклеток;
- женщинам в возрасте от 40 лет чаще всего проводят ИКСИ;
- в позднем возрасте дополнительно назначают ПГД, так как после 40 лет увеличивается риск родить нездорового малыша;
- с течением лет у женщин могут проявляться хронические заболевания, от которых следует избавиться перед проведением ЭКО. На это также требуется время;
- в ряде случаев для ЭКО нельзя использовать собственные яйцеклетки, поэтому прибегают к помощи донора.
Что такое антимюллеров гормон?
В планировании беременности важной составляющей является гормональный фон женщины. За многие процессы, происходящие в нашем организме, отвечают те или другие гормоны, которые выполняют регулирующую функцию и способствуют слаженной работе всех систем и органов.
Одним из основных гормонов, концентрация которого свидетельствует о способности к зачатию, является антимюллеров гормон. Это белковая молекула, которая содержится как в женском, так и в мужском организме, где его концентрация выше.
Отклонение от нормы нередко указывает на серьезную проблему, вплоть до образования опухоли в яичнике.
Антимюллеров гормон (АМГ) вырабатывают яичники с рождения и до наступления климакса. Он принимает активное участие в работе яичников и способствует сохранению количества здоровых яйцеклеток. Наибольший уровень АМГ в организме женщины наблюдается в младенческом возрасте. С возрастом он сокращается и в период климакса вовсе отсутствует.
Среди основных причин снижения уровня АМГ в женском организме отмечают:
- избыточный вес, который часто набирают дамы, особенно после 30 лет;
- наступления климакса в раннем возрасте;
- анорхизм;
- проблемы с половым созреванием;
- нестабильный менструальный цикл.
Низкий уровень АМГ указывает на ограниченный фолликулярный запас в организме женщины. Из этого следует, что нужно как можно быстрее обращаться за медицинской помощью и искать все возможные варианты для скорейшего оплодотворения. Многих женщин интересует вопрос: «Можно ли при низком уровне АМГ прибегать к ЭКО?»
Врачи говорят, что можно, так как этот показать практически не влияет на наступление беременности, причем это касается как искусственного, так и естественного зачатия. Недостаток антимюллерового гормона сигнализирует лишь о том, что запас яйцеклеток на исходе, поэтому женщине следует поторопиться. При низком уровне этого гормона ЭКО проводится по классической схеме.
Проведение ЭКО с донорскими ооцитами
Если у бездетной женщины исчерпан овуляторный запас, то ей могут предложить помощь донора. Имеется в виду применение чужих яйцеклеток для искусственного оплодотворения. В позднем возрасте для проведения этой процедуры применяют свежие или замороженные яйцеклетки донора. Такая схема по сравнению с ЭКО, где принимают участие собственные ооциты, имеет множество преимуществ:
- увеличивается шанс забеременеть;
- снижается риск развития плода с отклонениями, так как для проведения процедуры берутся исключительно здоровые и качественные яйцеклетки;
- женщине не назначают гормональную стимуляцию.
Также огромным достоинством применения донорского материала является возможность проводить ЭКО после 45 лет. Иногда овуляторный запас женщины заканчивается гораздо раньше примерно в 35 лет, поэтому отпадает возможность сделать пункцию полноценных клеток. Каждая женщина, планирующая сделать ЭКО, должна знать несколько фактов:
- с возрастом уровень АМГ постоянно снижается и ухудшается качество яйцеклеток. Поэтому если вы хотите зачать здорового ребенка с применением собственных ооцитов, не нужно затягивать;
- с возрастом количество ЭКО до получения желаемого результата увеличивается. Это связано с сокращением частоты менструальных циклов;
- успех зачатия, независимо от выбранного способа, зависит от возраста женщины.
Проведение ЭКО в зрелом возрасте: имеющиеся противопоказания
В первую очередь отметим общие противопоказания к проведению ЭКО, которые актуальны для любой возрастной категории:
- Имеющиеся проблемы со здоровьем, как психологические, так и физические. Они могут препятствовать вынашиванию здорового малыша.
- Новообразования в яичниках.
- Аномальное строение матки.
- Доброкачественные опухоли в матке, которые нужно удалять хирургическим путем.
- Рак разной степени органов малого таза.
- Воспалительные процессы.
Несмотря на множество показаний, большую часть из них можно устранить разными способами, как медикаментозным вмешательством, так и хирургическим путем. В заключении необходимо отметить, что ЭКО можно проводить даже в пятидесятилетнем возрасте с применением донорских клеток. Однако после 55 лет забеременеть не представляется возможным, хотя в медицинской практике бывали случаи, когда женщина в возрасте 60 лет при помощи ЭКО зачала, выносила и родила вполне здорового малыша.
Отделение репродуктологии Лазарева предлагает свои услуги по проведению ЭКО для женщин разного возраста. Мы уже помогли огромному количеству пациенток, которые стали счастливыми матерями и создали крепкие семьи. У нас работают только высококвалифицированные в сфере репродукции специалисты, имеющие обширный арсенал, необходимый для успешного и качественного проведения ЭКО.
Особенностью нашего отделения является постоянное развитие и повышение квалификации врачей. На регулярной основе вводятся инновационные методики искусственного оплодотворения, и перенимается опыт известных во всем мире врачей.
Мы поможем вам обрести радость материнства и почувствовать себя настоящей женщиной, способной не только создавать домашний уют, но и производить на свет здоровых малышей.
Источник: https://cpsr-spb.ru/vozrast-eko/
1-4 недели беременности
Клиника » Услуги » Ведение беременности » Течение беременности по неделям » 1-4 недели беременности
От крошечного зародыша до маленького человека организм ребенка развивается всего за 9 месяцев. Какие перемены происходят с будущей мамой и какие изменения наблюдаются у нее внутри в течение этого непростого и радостного периода жизни?
Каждая новая жизнь начинается с объединения яйцеклетки и сперматозоида. Зачатие – это процесс, в ходе которого сперматозоид проникает вовнутрь яйцеклетки и оплодотворяет ее.
Следует отметить, что эмбриональный и акушерский сроки отличаются. Все дело в том, что среди специалистов принято считать срок с первого дня последней менструации, т. е. акушерский срок включает в себя и период подготовки к беременности. Вот и получается, что зародыш только появился, а срок беременности уже составляет две недели. Именно акушерский срок указывается во всех документах женщины и является для специалистов единственным отчетным периодом.
До момента встречи сперматозоид и яйцеклетки прожили определенное время, находясь в стадии развития и созревания. От качества данных процессов существенно зависит развитие будущего плода.
Первая неделя
Рост и созревание яйцеклетки начинается с первого дня цикла. Зрелая яйцеклетка включает 23 хромосомы в качестве генетического материала для будущего зародыша, а также содержит все необходимые для начала его развития питательные вещества. В ней располагаются запасы углеводов, белков и жиров, предназначенные для поддержки зародыша в период первых дней после его возникновения.
Определенное количество яйцеклеток закладывается в каждом яичнике девочки еще до ее рождения. В течение детородного периода они только растут и развиваются, процесса их образования не происходит. К моменту появления девочки на свет количество клеток, из которых в будущем могут развиться яйцеклетки, достигает миллиона, но в течение жизни это количество в значительной степени уменьшается. Так, к моменту полового созревания их остается несколько сотен тысяч, а к зрелости – около 500.
Яичник ежемесячно дает возможность развиться чаще всего одной яйцеклетке, созревание которой происходит внутри пузырька с жидкостью, называемого фолликулом. С первого дня цикла и слизистая матки начинает готовиться к вероятной беременности.
Для имплантации, т. е. внедрения образовавшегося зародыша в стенку матки, создается оптимальная среда.
Для этого вследствие влияния гормонов происходит утолщение эндометрия, он покрывается сетью сосудов и накапливает необходимые для будущего зародыша питательные вещества.
Мужские половые клетки образуются в половых железах – в яичках или семенниках. Дозревание сперматозоидов происходит в придатках семенников, в которые они перемещаются после образования. Жидкая структура спермы образуется вследствие выделения семенных пузырьков и предстательной железы. Жидкая среда необходима для хранения созревших сперматозоидов и создания для их жизни благоприятных условий.
Количество сперматозоидов достаточно велико: десятки миллионов в одном миллилитре. Несмотря на такое значительное количество, только один из них сможет оплодотворить яйцеклетку. В сперматозоидах находится исключительно генетический материал – 23 хромосомы, которые необходимы для появления зародыша.
Сперматозоидам свойственна высокая подвижность. Попадая в женские половые пути, они начинают свое движение навстречу яйцеклетке. Всего полчаса-час проходит от момента семяизвержения, когда сперматозоиды проникают в полость матки. На проникновение в наиболее широкую часть, которая называется ампулой, у сперматозоидов уходит полтора-два часа. Большинство сперматозоидов гибнет на пути к яйцеклетке, встречая складки эндометрия, попадая во влагалищную среду, цервикальную слизь.
Вторая неделя
В середине цикла яйцеклетка полностью созревает и покидает яичник. Она входит в брюшную полость. Данный процесс называется овуляцией. При регулярном цикле продолжительностью 30 дней овуляция наступает на пятнадцатый. Самостоятельно двигаться яйцеклетка не способна.
Когда она покидает фолликул, бахромки маточной трубы обеспечивают ее проникновение внутрь. Маточные трубы характеризуются продольной складчатостью, они заполнены слизью.
Мышечные движения труб имеют волнообразный характер, что при существенном множестве ресничек создает оптимальные условия для транспортировки яйцеклетки.
Посредством труб яйцеклетка попадает в наиболее широкую их часть, которая называется ампулярной. Именно в этом месте и происходит оплодотворение. Если встречи со сперматозоидом не произошло, яйцеклетка погибает, а женский организм получает соответствующий сигнал о необходимости запуска нового цикла. Происходит отторжение слизистой оболочки, которая была создана маткой. Проявлением такого отторжения являются кровянистые выделения, которые называются менструацией.
Срок ожидания оплодотворения яйцеклеткой короток. В среднем он занимает не более суток. Оплодотворение вероятно в день овуляции и максимум на следующий. У сперматозоидов более длительный срок жизни, в среднем он составляет три-пять дней, в некоторых случаях – семь. Соответственно, если сперматозоид до овуляции попал в женские половые пути, существует вероятность, что он сможет дождаться появления яйцеклетки.
Когда яйцеклетка находится в состоянии ожидания оплодотворения, происходит выделение определенных веществ, которые предназначены для ее обнаружения.
Если сперматозоиды находят яйцеклетку, они начинают выделять специальные ферменты, способные разрыхлить ее оболочку.
Как только один из сперматозоидов проникает внутрь яйцеклетки, другие этого уже сделать не могут вследствие восстановления плотности ее оболочки. Таким образом, одна яйцеклетка может быть оплодотворена только одним сперматозоидом.
После оплодотворения происходит слияние хромосомных наборов родителей – по 23 хромосомы от каждого. В результате из двух различных клеток образуется одна, которая носит название зигота. Пол будущего ребенка зависит от того, какая из хромосом, Х или Y, была у сперматозоида. Яйцеклетки содержат только Х хромосомы. При сочетании ХХ на свет появляются девочки.
Если же сперматозоид содержат Y хромосому, т. е. при сочетании ХY, рождаются мальчики. Как только в организме образовывается зигота, в нем происходит запуск механизма, направленного на сохранение беременности. Происходят изменения гормонального фона, биохимических реакций, иммунных механизмов, поступления нервных сигналов.
Женский организм создает все необходимые условия для безопасного развития плода.
Третья неделя
Как только пройдут сутки после образования зародыша, ему понадобится совершить свой первый путь. Движения ресничек и сокращение мышц трубы направляют его в полость матки. В течение этого процесса внутри яйцеклетки происходит дробление на одинаковые клеточки.
По прошествии четырех дней меняется внешний вид яйцеклетки: она теряет круглую форму и становится гроздевидной. Данная стадия называется морула, начинается эмбриогенез – важный этап развития зародыша, на протяжении которого происходит формирование зачатков органов и тканей.
Дробление клеток продолжается несколько дней, на пятый образуются их комплексы, которым присущи различные функции. Центральное скопление образует непосредственно эмбрион, наружное, называемое трофобласт, предназначено для расплавления эндометрия – внутреннего слоя матки.
5-7 дней уходит у зародыша на путь к матке. Когда происходит имплантация в ее слизистую оболочку, количество клеточек доходит до ста. Термин имплантация обозначает процесс внедрения эмбриона в слой эндометрия.
После оплодотворения на седьмой или восьмой день происходит имплантация. Первым критическим периодом беременности является данный этап, поскольку эмбриону впервые придется продемонстрировать свою жизнеспособность.
В течение имплантации происходит активное деление наружных клеток эмбриона, а сам процесс занимает порядка сорока часов.
Количество клеток снаружи эмбриона резко увеличивается, они вытягиваются, происходит проникновение в слизистую оболочку матки, а внутри образуются тончайшие кровеносные сосуды, которые необходимы для поступления к эмбриону питательных веществ.
Пройдет время, и эти сосуды преобразуются сначала в хорион, а впоследствии и в плаценту, которая сможет снабжать плод всем необходимым вплоть до появления младенца на свет.
Эмбрион на данном этапе жизни называется бластоциста. Он контактирует с эндометрием, расплавляет своей деятельностью клетки эндометрия, создает для себя дорожку к более глубоким слоям. Происходит сплетение кровеносными сосудами эмбриона с организмом мамы, что позволяет ему сразу же начать добывать полезные и нужные для развития вещества. Это жизненно необходимо, поскольку к данному времени запас, который несла в себе зрелая яйцеклетка, оказывается исчерпанным.
Далее начинается производство клетками трофобласта, т. е. наружными клетками хорионического гонадотропина человека, – гормона ХГЧ. Распространение данного гормона по всему организму оповещает его о наступлении беременности, что обуславливает запуск активной гормональной перестройки и начало соответствующих изменений в организме.
После оплодотворения и до запуска ХГЧ проходит, как правило, восемь или девять дней. Поэтому уже с десятого дня после оплодотворения становится возможным определение данного гормона в крови матери.
Такой анализ является наиболее достоверным подтверждением наступления беременности. Тесты, которые предлагаются сегодня для определения беременности, основываются на выявлении данного гормона в моче женщины.
После первого дня задержки менструации при ее регулярном цикле уже возможно определить беременность с помощью теста самостоятельно.
Что происходит с женщиной на третьей неделе беременности
Если женщина планирует беременность, 21-24 дни при условии регулярного цикла должны стать для нее важными. Это период возможной имплантации, когда собственному образу жизни следует уделить особенное внимание. Нежелательны в данный период тепловые воздействия и чрезмерные физические нагрузки, также следует предотвратить влияние различного рода излучений.
Женщина ничего не ощущает на данном этапе, т. к. имплантация не имеет внешних признаков. Если собственный образ жизни скорректировать в соответствии с простыми правилами, перечисленными выше, получится создать оптимальные условия для успешной имплантации.
Четвертая неделя
На четвертой акушерской неделе или второй неделе жизни зародыша его организм состоит из двух слоев. Эндобласт – клетки внутреннего слоя – станут началом пищеварительной и дыхательной систем, эктобласт – клетки внешнего слоя – дадут старт развитию нервной системы и кожи.
Размер эмбриона на данной стадии составляет 1,5 мм. Плоское расположение клеточек обусловило название зародыша данного возраста – диск.
Четвертая неделя характеризуется интенсивным развитием внезародышевых органов. Такие органы должны окружить зародыш и создать для его развития максимально благоприятные условия. Будущие плодные оболочки на данном этапе называются амниотический пузырь, также развиваются хорион, который впоследствии станет плацентой, и желточный мешок, являющийся складом питательных веществ, необходимых зародышу.
Что происходит с женщиной на четвертой неделе беременности
Если на четвертой неделе с женщиной и происходят изменения, то они являются совсем незначительными. Пока гормоны не достигли того уровня, чтобы оказать существенное влияние на состояние ее здоровья. Вероятны сонливость, перепады настроения, увеличение чувствительности молочных желез.
Основными помощниками будущей мамы на четвертой неделе, как и в течение всей беременности, являются свежий воздух, правильно подобранное питание и хорошее настроение.
Источник: https://www.ksmed.ru/uslugi/vedenie-beremennosti/techenie/1-4/
Как применять Клостилбегит при планировании беременности?
Если причина отсутствующих беременностей – нестабильные овуляции у женщины, то врач может назначить дополнительную стимуляцию Клостилбегитом. Насколько целесообразно принимать препарат, какие результаты стимуляции созревания яйцеклетки, рассмотрим далее в статье.
Если у женщины отсутствует овуляция, не происходит созревание яйцеклетки, соответственно и зачатие состояться не может. Когда по причине отсутствующей овуляции врач назначает стимуляцию, многие женщины не знают о чем идет речь, и как это может помочь наступлению беременности.
Показания при планировании беременности
При наличии у женщины яичников без установленной непроходимости труб раз в месяц наступает овуляция. Такой процесс длится только 48-52 часа, но этого достаточно, чтобы зачать малыша. Если же по каким либо причинам созревание фолликула не происходит и желтое тело не разрывается, выход женской гонады не осуществляется, беременность не возможна.
Препарат Клостилбегит подавляет выработку эстрогена, который в большинстве случаев препятствует созреванию половой гонады женщины, происходит созревание яйцеклетки.
Применение и назначение препарата для стимуляции овуляции чаще всего назначается женщинам. Однако если у мужчины диагностирована олигоспермия, то уролог может назначить курс лечения Клостилбегитом. Под воздействием активных компонентов лекарства у мужчин вырабатывается большее количество спермиев, происходит естественная стимуляция половых мужских гонад.
Действие препарата на женщин
Понижается концентрация эстрогена, за счет чего увеличивается количество и скорость созревания половых клеток.
Наступает овуляция, часто выходит несколько яйцеклеток одновременно, что увеличивает шанс беременности.
Как принимать Клостилбегит, чтобы забеременеть
Доза лекарства зависит от реакции яичников. Если менструации есть, начинают прием по одной таблетке на пятый день цикла (первый день цикла – это первый день месячных). При отсутствующих менструациях назначают в любой день.
Когда назначают
Существует две схемы приема (обе начинаются на 5-й день цикла):
- По одной таблетке один раз в сутки (в одно время по 50 мг) 5 дней подряд. Овуляция происходит на 11-15 день цикла.
- Если первая схема не дала результата, то 5 дней подряд в одно время пьют по 2 таблетки (100 мг).
Мужчины принимают по 50-100 мг в день.
Курс лечения
Если не получилось забеременеть во время первого курса (один курс включает в себя первую и вторую схемы), то женщине необходим перерыв 3 месяца до следующей стимуляции.
Если второй курс не помог, лечение этим препаратом считается неэффективным. Продолжать его не будут.
Возможные противопоказания
Помимо того, что препарат не назначают в период грудного вскармливания, его не назначают при наличии следующих состояний:
- кисты в любой локализации;
- эндометриоз;
- лактазная недостаточность;
- болезни печени;
- беременность;
- новообразования в половых органах;
- нарушения надпочечников, щитовидки.
Если первая схема не работает, дозу препарата увеличивают. Если беременность не наступила и тогда, то следующая попытка будет только через 3 месяца.
Зарегистрированы случаи, когда беременность наступала не на фоне стимуляции, а через несколько циклов после нее.
Неудачная стимуляция после Клостилбегита: что делать дальше
Если первый раз произошла овуляция и беременность не наступила, то назначается повторный курс стимуляции после менструации. Если менструация не наступает, то принимают дополнительные препараты с гормонами для нарастания эндометрия и в дальнейшем для его отслаивания. Как правило, используют Прогинову.
В повторном курсе применяют удвоенную дозировку средства, после которой если беременность не наступила, то использование средства далее считается необоснованным и нецелесообразным. Применяются другие препараты с аналогичным воздействием, но с другими активными компонентами.
Рекомендации и советы врачей
- содержание гонадотропина в уретре в норме либо ниже нормы;
- состояние яичников в норме;
- функции щитовидки и надпочечников выполняются в полном объеме.
Эти особенности стоит учитывать перед началом курса терапии. Кроме того, передозировка наблюдается в том случае, если принимать 250 мг вещества за один прием.
Стимуляция овуляции у женщин или улучшение спермограммы у мужчин Клостилбегитом производится в том случае, если установлена причина бесплодия отсутствие адекватной выработки половых клеток и исключены другие причины бесплодия. Большинство врачей и пациентов положительно отзываются о действии средства, беременность случается уже при первой стимуляции и протекает как и обычно.
Клостилбегит при планировании беременности
Клостилбегит при планировании беременности очень эффективен, поэтому препарат очень часто назначается при сложностях с зачатием. После того, как врач назначит этот препарат забеременеть можно уже спустя месяц после начала приема. Но Клостилбегит не всегда способен помочь, так как подходит он не всем категориям пациенток.
Коротко об овуляции
Нередко овуляция не начинается или проходит с нарушениями. Причинами такого отклонения от нормы могут быть разные причины. Чтобы понять, как работает Клостилбегит, нужно разобраться в процессе овуляции.
Овуляция – это процесс, при котором созревшая яйцеклетка покидает фолликул в яичнике. После разрыва фолликула яйцеклетка направляется в маточную трубу, где она встречается со сперматозоидами.
В норме, овуляция должна «запускаться» в определенный период каждый месяц, с момента начала менструального цикла. Но такой механизм воспроизводства может давать сбои. Регуляция овуляцией осуществляется гипофизом за счет выработки фолликулостимулирующего гормона.
Этот гормон отвечает за созревание доминантного фолликула. Цикл созревания продолжается от 26 до 30 дней. Сама овуляция (выход яйцеклетки) происходит с 13-го по 15-й день. Конкретная дата момента высвобождения яйцеклетки определяется только с помощью специальных тестов на овуляцию.
Такие тесты сейчас продаются даже в продуктовых супермаркетах.
Если имеет место отсутствие овуляции (ановуляция) или сбой овуляции, на то есть свои причины, вот самые распространенные из них:
- Заболевания эндокринной системы.
- Наступление постменопаузы.
- Слишком большой вес (больше 85 кг).
- Низкий вес (менее 45 кг).
- Пубертатный период. В период полового созревания происходят значительные гормональные изменения, которые могут продолжаться до двух лет. Процесс гормональной перестройки начинается с первых месячных.
- Гормональная терапия гормональными препаратами.
- Использование гормональных контрацептивов.
- Послеродовой период, включая лактацию. После родов организму нужно время на восстановление. На этом фоне возможны гормональные изменения, влекущие за собой сбои в овуляции.
- Поликистоз яичников.
- Заболевания мочеполовой системы.
- Опухоли головного мозга.
- Травмы головы.
Симптомы и диагностика
При нарушении овуляции очень часто болит низ живота.
Зачастую отклонение овуляции от нормы сопровождаются нерегулярным циклом, болезненными менструациями, обильными выделениями или их полным отсутствием в период менструации. Диагностировать же нарушение овуляции можно и при помощи ведения графика базальной температуры. Окончательный диагноз способен установить только врач, после проведенного обследования и анализов.
Стимуляция Клостилбегитом
Прием препарата должен осуществляться под контролем врача. Необходимо постоянно отслеживать изменения в организме на протяжении всей стимуляции. Врач скорректирует дозировку, если возникнут осложнения по ходу лечения или лечение не будет иметь выраженного эффекта.
Клостилбегит – это антиэстрогенный препарат. Основное действующее вещество в его составе – кломифен (стимулятор продукции гонадотропинов). Действие кломифена обусловлено избирательным блокированием связей между эстрадиолом и рецепторами яичников и гипоталамуса.
Если в организме женщины концентрация эстрогенов выше нормы – Клостилбегит проявляет антиэстрогенное свойство. Если эстрогенов мало, проявляется умеренный процесс стимуляции эстрогенов. Действие Клостилбегита зависит от дозы. При большой дозе препарат снижает секрецию гоналотропинов, при малой выработка гормонов активируется.
Применение
То, как проводится стимуляция Клостилбегитом, определяет только врач после обследования пациентки. Схема приема, описанная в инструкции к препарату, рассчитывается индивидуально в каждом отдельном случае.
В основном, препарат назначается дозировкой по 50 мг в сутки. Курс приема Клостилбегита длится 5 дней, начиная с пятого дня менструального цикла. Курс стимуляции требует постоянного контроля при помощи УЗИ и анализов крови на гормоны. Доктору важно изучить степень влияния препарата на организм.
Лечение должно сопровождаться регулярной диагностикой УЗИ.
Ели при данной схеме овуляция не началась, курс повторяют по той же схеме в следующий цикл. Дозировка ежесуточного приема препарата увеличивается до 100 мг. При отсутствии положительного результата курс повторяют и в третий цикл при той же дозировке.
Если и в третий раз Клостилбегит не помог, следует сделать перерыв в лечении на три месяца. После перерыва на восстановление повторяется трехмесячный курс по 100 мг в сутки.
Если и во второй трехмесячный курс препарат оказался неэффективным, лечение Клостилбегитом следует полностью прекратить и не производить снова.
За один менструальный цикл вся доза препарата не должна быть больше 750 мг.
Когда назначают Клостилбегит?
Клостилбегит очень эффективный препарат. При планировании беременности он часто применяется для лечения бесплодия (проблемах с зачатием). Но применять его можно не во всех случаях.
Источник: https://xn--80aadc3bb0afph1dp3h.xn--p1ai/zhenskoe-zdorove/kak-primenyat-klostilbegit-pri-planirovanii-beremennosti.html
Оценка функционального резерва яичников
Если Вы когда-нибудь были на приеме у врача репродуктолога, то наверняка слышали это словосочетание, в оптимистичной интонации: «ну, резерв яичников у Вас вполне перспективный» или же с негативным оттенком: «низковат резерв яичников»
Овариальный резерв или функциональный резерв яичников — так можно назвать предполагаемое количество яйцеклеток в яичниках женщины, которые могут в перспективе дать беременность.
Этот потенциал закладывается в яичниках девочки еще в утробе матери, после ее рождения в яичниках остается около 400 000 клеток. В дальнейшем же нас ждет печальная участь, в отличие от мужского репродуктивного резерва, который периодически обновляется всю жизнь, наш, женский запас в течение жизни только тратится, без возможности восстановления. Ежемесячно мы теряем не менее 20 клеток, независимо от образа жизни, наличия или отсутствия беременностей, приема контрацептивов и проч.
Таким образом, с возрастом в норме у всех женщин снижается количество клеток, способных дать беременность.
Кроме того, в течение жизни яичники подвергаются негативному воздействию множества факторов, которые снижают качество этих клеток (воспалительные реакции, новообразования, воздействие различных токсичных веществ и проч.). Оперативные вмешательства на яичниках (удаление кист яичников, резекция яичников и т. п.) может преждевременно уменьшить фолликулярный резерв до 0 у молодых женщин.
При помощи УЗИ органов малого таза
УЗИ органов малого таза делают на 5-7 день цикла. С его помощью можно посчитать количество антральных фолликулов — пузырьков, в которых созревают яйцеклетки.
Возраст женщины — самый важный независимый прогностический фактор, влияющий на фолликулярный запас, а следовательно — на вероятность достижения беременности и эффективность лечения бесплодия.
У женщин в возрасте 35-38 и старше 40 лет по сравнению с 25-летними способность к зачатию снижается до 50 %, 25 % и менее 5 % соответственно. Но изменения фолликулярного резерва у всех женщин индивидуальны. У кого-то уже к 30 годам в яичниках не остается фолликулов, содержащих клетки (это называется преждевременным истощением яичников), а у кого-то после 40 лет сохраняется достаточный фолликулярный запас.
Биологический репродуктивный возраст женщины отражает количество фолликулов размером менее 10 мм при УЗИ, проведенном на 5-7 день менструального цикла. У женщин в активном репродуктивном возрасте (до 35 лет) должно быть не менее 5-6 фолликулов в одном срезе в каждом яичнике по результатам УЗИ.
Менее 8 антральных фолликулов в яичниках — это уже снижение фолликулярного резерва, по которому можно предполагать слабый ответ на стимуляцию овуляции и необходимость повышения дозы препаратов в программе ЭКО.
При наличии менее 5 фолликулов в обоих яичников прогноз адекватного ответа на стимуляцию овуляции очень сомнителен.
При помощи анализа крови на гормоны
Кроме УЗИ фолликулярный резерв яичников может помочь определить анализ крови на гормоны. В первую очередь исследуют уровень ФСГ — фолликулостимулирующего гормона гипофиза. Он вырабатывается в специальной железе, которая находится в головном мозге — гипофизе и стимулирует рост фолликулов в яичниках. Если в яичниках достаточного количества фолликулов нет и они не реагируют на его «требования» адекватным ответом, гормон повышается, чтобы заставить яичники работать.
Уровень ФСГ исследуется на 2-5 день менструального цикла. Повышение концентрации гормона выше 10-12 МЕ/л говорит о снижении фолликулярного резерва яичников.
Другие гормоны, показывающие уровень фолликулярного резерва — это АМГ (антимюллеров гормон) и ингибин В. Они вырабатываются в ткани яичников. Концентрация ингибина В менее 45 пг/мл сопровождается уменьшением количества яйцеклеток.
Уровень АМГ наиболее точный прогностический фактор исхода лечения, низким считается его показатель менее 1 нг/л. Но для получения достоверной оценки фолликулярного резерва яичников нужно учитывать в целом все показатели — малое число антральных фолликулов на узи, высокие концентрации ФСГ, низкие уровни АМГ и ингибина В.
Многие пациентки, получив результаты обследования на гормоны, задают вопрос: Как повысить уровень АМГ? Можно ли снизить уровень ФСГ?
Изменить уровень этих гормонов в крови можно. Для этого существует так называемая заместительная гормональная терапия, например, можно пропить курс гормональных препаратов, которые «обманут» гипофиз и он уменьшит выработку ФСГ, т. к. будет получать сигнал о мнимой активности яичников. Но, к сожалению, как я уже говорила выше, восстановить таким образом фолликулярный резерв яичников не удастся.
Снижение уровня ФСГ не улучшит результативность ЭКО и не повысит вероятность получения беременности, поэтому делать этого перед ЭКО не нужно.
Что же делать, если по результатам обследования констатировано снижение фолликулярного резерва яичников?
В этом случае для достижеия беременности необходимо обратиться к врачу репродуктологу. Получить беременность у женщин позднего репродуктивного возраста или со сниженным фолликулярным резервом можно с помощью лечения методом ЭКО.
При выборе клиники ЭКО при этом факторе бесплодия очень важно обратить внимание на качество эмбриологической службы, ведь от ее работы зависит львиная доля успеха.
Также важным является такой, казалось бы, на первый взгляд не слишком существенный момент, как режим работы клиники. Если у Вас снижен фолликулярный запас, оптимально выбрать для лечения клинику, работающую без выходных. Именно такой режим позволяет производить своевременный забор клеток, даже если их мало, всего 1-2, без риска допустить их овуляцию.
Также сейчас широко применяются новые эффективные методики получения большего количества ооцитов в циклах ЭКО у пациенток с низким фолликулярным резервом.
Например, так называемая «двойная стимуляция» яичников, суть которой заключается в том, что в течение одного цикла ЭКО собирается двойной «урожай» клеток.
Повышение количества клеток увеличивает шансы на наступление беременности, ведь так получается большее количество эмбрионов, из которых можно с большей вероятностью выбрать перспективные эмбрионы на перенос.
Имеет ли значение особенность проведения программы ЭКО?
Безусловно. Схема стимуляции яичников подбирается врачом индивидуально в каждом конкретном случае, с учетом возраста женщины, ее веса, гормонального фона, результатов УЗИ, предыдущих протоколов ЭКО. Если за плечами у пациентки со сниженным фолликулярным резервом уже были неэффективные протоколы ЭКО, например такие, при которых не было получено яйцеклеток при пункции яичников, врач использует альтернативные подходы, чтобы изменить ситуацию.
Например, есть теория, что у пациенток со сниженным фолликулярным резервом в программе ЭКО можно использовать специальную технику пункции фолликулов, с промыванием содержимого фолликулов специальным раствором, что якобы повышает вероятность получения ооцитов.
Правда исследования, которые проводились у таких пациенток, не подтвердили, что пункция, проведенная таким образом, способствует увеличению общего числа полученных яйцеклеток и повышению частоты наступления беременности, а методика при этом существенно удлиняет время процедуры и требует большей дозы анестетиков во время операции, поэтому целесообразность ее спорна (данные исследования 2010 г.).
Истощение фолликулярного резерва у женщин до 40 лет называется преждевременной недостаточностью яичников или, в прежней классификации болезней — синдром истощения яичников.
Яичники перестают продуцировать женские гормоны — эстрогены, что сопровождается нарушениями работы всего организма — повышение артериального давления, учащенное сердцебиение, появлении симптомов «приливов», жара, повышенной потливости, сухости кожи, ломкости волос, плаксивости и раздражительности, снижения либидо, сухости влагалища и как следствие — болезненности при половых контактах, нарушении мочеиспускания (учащенное мочеиспускание, недержание мочи при напряжении) и проч. Конечно же при этом страдает и репродуктивная функция — при синдроме преждевременного истощения яичников яйцеклеток, пригодных для оплодотворения практически не остается.
Преждевременное истощение яичников часто носит наследственный характер (у 25 % матерей женщин с такими проблемами менопауза также наступила до 40 лет)
Другие причины истощения яичников — воздействие на яичники повреждающих факторов, от аутоиммунных до внешних, например, интоксикации, радиации или воспалительного процесса. Также такая проблема может возникнуть у женщин с резким снижением массы тела из-за неправильного питания (анорексии).
Диагностировать преждевременную недостаточность яичников у женщин младше 40 лет кроме указанных выше жалоб помогает УЗИ, на котором определяется уменьшение размеров матки, истончение слизистой оболочки матки (эндометрия), уменьшение яичников, а также отсутствие в них фолликулов.
При исследовании гормонального профиля выявляется существенное повышение фолликулостимулирующего гормона, уменьшения эстрадиола, выраженное снижение АМГ и ингибина В.
Восстановление репродуктивной функции у женщин с преждевременной недостаточностью яичников перспективно только в случаях, когда она вызвана интоксикаций или нарушением веса вследствие анорексии — устранение повреждающего фактора в этой ситуации может помочь яичникам вновь заработать.
В большинстве же случаев единственный способ забеременеть при такой проблеме — это ЭКО с использованием донорских ооцитов.
Если у молодых девушек (20-25 лет) поздно начинается и долго устанавливается менструальный цикл, можно предположить риск возникновения преждевременной недостаточности яичников в будущем, особенно, если у мамы девушки отмечалась ранняя менопауза. В этом случае нужно обратиться к врачу репродуктологу — его своевременное вмешательство может помочь решить проблему бесплодия до ее возникновения.
Например, на сегодняшний день существует возможность сохранить яйцеклетки при повышенном риске их преждевременной утраты с помощью программы криоконсервации (заморозки) ооцитов, которая позволяет хранить их в течение десятков лет без повреждения их структуры, а при планировании беременности — безопасно разморозить, оплодотворить спермой партнера и получить эмбрионы, которые после переноса в подготовленную полость матки помогут обрести паре долгожданного здорового малыша.
Источник: https://www.gmseco.ru/blog/otsenka-funktsionalnogo-rezerva-yaichnikov/
Стимуляция яичников в протоколах ЭКО
Для того, чтобы повысить процент успеха при ЭКО необходимо достаточное количество яйцеклеток хорошего качества. Как правило, требуется получить около 8-15 ооцитов за один забор. Успех ЭКО прямо пропорционален количеству собранных ооцитов.
Есть несколько способов стимуляции яичников в рамках протоколов ЭКО, для производства достаточного количества фолликулов и ооцитов. Без стимулирующих препаратов, яичники будут производить только один фолликул и зрелый ооцит на каждый менструальный цикл (месяц).
Все обычные схемы ЭКО включают инъекции препаратов содержащих фолликулостимулирующий гормон — ФСГ. Инъекционные версии ФСГ, также называют «гонадотропины». Прием ФСГ длиться 8 — 12 дней до достижения фолликулами требуемых размеров и зрелости.
Каковы цели овариальной стимуляции при ЭКО ?
При стимуляции яичников для экстракорпорального оплодотворения, целью является производство примерно от 8 до 15 фолликулов, которые дадут качественные яйцеклетки во время процедуры забора.Мы не хотим перегрузить яичники гормонами , это может привести к значительному дискомфорту для женщины и в редких случаях привести к синдрому гиперстимуляции яичников, СГЯ.
Мы также не хотим, чтобы стимуляция была слабой так как это может привести к производству недостаточного количества ооцитов и т.д.ЭКО может быть успешным и с очень низким количеством яиц, но успех существенно выше при наличии нескольких извлеченных ооцтиов.
При овариальной стимуляции, работа специалиста по бесплодию заключается в следующем:
Контроль качества на протяжении всего процесса очень важен при экстракорпоральном оплодотворении. Один из способов улучшения контроля качества в нашей программе это использование новейшего узкоспециализированного ультразвукового оборудования для обследований.
Как проходит наблюдение пациентки при стимуляции яичников?
Мы стараемся получить не менее 4ех фолликулов с размерами 14-20мм в диаметре. В идеале необходимо как минимум 8 фолликулов размером 13-20 мм для ЭКО.Цель состоит в том, чтобы получить 8-15 яйцеклеток хорошего качества.Уровень гормонов в крови и рост фолликулов тщательно контролируются.Для измерения размеров фолликулов используется ультразвуковое оборудование (см. выше на этой странице).
Уровень гормона эстрогена в крови также очень важен. Эстроген (конкретней — эстрадиол), как правило, изначально равен 60 пг / мл и этот показатель значительно повышается по мере развития и созревания фолликулов.
Пик уровня эстрадиола при ЭКО протоколе во время ХГЧ иньекций становиться равным 1000 — 4000 пг / мл.Процесс стимуляции обычно занимает около 8-10 дней.
Иньекции ХГЧ начинают, когда уровень эстрогена и размеры фолликула наиболее оптимальны. ХГЧ завершает стадию созревания яйцеклеток.Забор яйцеклеток происходит спустя 34-35 часов после инъекции ХГЧ — незадолго до того как в организме женщины произойдет овуляция.
Сколько фолликулов необходимо, чтобы забеременнеть с помощью ЭКО?
Как правило, заставить фолликулы развиваться не сложно. Впрочем, иногда реакция яичников не удовлетворительная и они формируют недостаточное количество фолликулов. Можно довольно точно предсказать эффективность ответа яичников на стимуляцию посредством подсчета антральных фолликулов и обследованием УЗИ.
Минимальное количество фолликулов, необходимых для ЭКО зависит от нескольких факторов, таких как размер фолликула, возраст женщины, результаты предыдущих стимуляций и готовность пары (и врача) приступить к процедуре забора яйцеклеток, при небольшом количестве готовых ооцитов.
Наш опыт показывает что шансы очень малы при наличии менее 3 зрелых фолликулов. Некоторые ЭКО врачи скажут, что необходимо не менее 5 фолликулов 14 мм в диаметре и более, а другие могут произвести забор, имея только один зрелый фолликул.Женщины, у которых бывает плохой ответ на стимуляцию яичников обычно имеют малое количество антральных фолликулов, они старше 37 лет либо у них повышенный уровень ФСГ, либо другие факторы и признаки снижения овариального резерва яичников.
Источник: https://www.ivf-embryo.gr/ru/stimulyaciya-yaichnikov-v-protokolah-eko
Фолликулы
ООО МЦ «Петровские Ворота»
- Поликлиника
- Стационар
- Стоматология
- Пластическая хирургия
- ЭКО
м. Трубная, м. Цветной бульвар, м. Тверская
127051, г. Москва,
1-й Колобовский пер, д.
4
Еще во время внутриутробного развития в организме девочек происходит зачаточное формирование более 500 000 фолликулов. По достижению половозрелого возраста в репродуктивной системе остается около 40 000 таких структур.
В течение жизни полностью созревает не более 500 яйцеклеток, а оставшаяся часть микроскопических зачатков ооцитов подвергается атрезии.
Что значит фолликул?
Фолликул – структурный элемент женских половых желез, который состоит из ооцита, круженного слоем соединительной и эпителиальной ткани. В нем находится только одна яйцеклетка 1-го порядка, внутри которой располагается небольшое ядро – «зародышевый пузырь».
Ооцит (яйцеклетка) заключен в плотную гликопротеиновую капсулу, окруженную гранулезными клетками. Их поверхность покрыта тонким бесклеточным слоем матрикса, вокруг которого располагается тека-клетка.
Фолликулы в яичниках
Внутри яичников происходит созревание ооцитов, готовых к оплодотворению сперматозоидами. Зачатие возможно только в случае их полноценного развития и дозревания. Часто гормональные нарушения приводят к появлению отклонений, пр овоцирующих образование кисты или бесплодие.
Основная задача фолликула заключается в защите ооцитов от разрушения и негативного влияния эндогенных факторов. Яйцеклетки, находящиеся в женских половых железах, еще недозревшие. Именно поэтому успешность зачатия и течение беременности во многом зависят от степени защиты ооцитов от влияния деструктивных факторов.
Стадии развития фолликула
Фолликулогенез – беспрерывное созревание фолликулов, которое начинается в антенатальном, а заканчивается в климактерическом периоде. По причине апоптоза большинство недозревших женских половых клеток погибает. Только незначительная их часть проходит весь цикл созревания и принимает участие в овуляции.
Типов структурных элементов яичников определяется стадией их развития:
- примордиальные (зародышевые);
- преантральные (первичные);
- антральные (вторичные);
- преовуляторные (граафовы пузырьки).
За 24 часа до овуляции усиливается продукция эстрогена, стимулирующего поступление в кровь лютеинизирующего гормона. Именно пептидные гормоны инициируют образование выпячивания в фолликулярном мешке, из которого впоследствии выходит ооцит (овуляция).
Цикл фолликула
На протяжении всего менструального цикла в репродуктивной системе женщины происходят изменения, предшествующие овуляции. Размеры и местонахождение фолликулярных мешков определяется фазами этого цикла:
- менструальная (продолжительность 3-6 дней) – кровотечение из матки, вызванное отторжением эндометрия;
- фолликулярная (продолжительность 14 дней) – процесс развития новых структурных элементов яичников, который начинается с продукции лютеинизирующих и фолликулостимулирующих гормонов, ускоряющих их рост;
- овуляторная (продолжительность 3 дня) – разрыв доминантного фолликула с последующим выходом ооцита, готового к оплодотворению;
- лютеиновая (продолжительность 16 дней) – интенсивная продукция прогестерона и эстрогена, подготавливающих женский организм к беременности.
Созревшие ооциты видны невооруженным глазом на экране УЗИ-сканера. В норме за один менструальный цикл созревает от 1 до 3 доминантных фолликулов.
Плохо растут фолликулы
Недоразвитость структурных компонентов яичников является одной из основных причин женского бесплодия. При отсутствии доминантного фолликула в кровь не поступают лютеинизирующие гормоны, стимулирующее наступление овуляции. К основным причиной недостаточного развития половых клеток относятся:
- патологии гипоталамуса;
- нарушение генеративной функции яичников;
- злоупотребление противозачаточными средствами;
- последствия инфекции в малых половых органах;
- патологии щитовидной железы;
- эндокринные нарушения;
- депрессия и эмоциональная нестабильность;
- образование опухолей в гипофизе.
Адекватная гормональная терапия позволяет восстановить менструальный цикл и процесс созревания ооцитов. При неэффективности консервативного лечения назначается каутеризация яичников, которая заключается в хирургическом удалении недоразвитых клеток из половых желез.
Фолликулы при эко
На вероятность зачатия влияет количество антральных фолликулов в женских половых железах. При отсутствии патологий их число составляет в среднем 16-26 штук. В таком случае вероятность успешного созревания доминантного фолликула практически равна 100%.
Повышенное содержание ооцитов в яичниках часто свидетельствует о развитии поликистоза. Гинекологическая патология в 65% случаев диагностируется у пациенток, страдающих бесплодием. При поликистозе фаза овуляции отсутствует, поэтому женщина не может забеременеть.
Если в яичниках находится не более 6 недозревших фолликулов, вероятность овуляции снижается до 5%. В данном случае зачатие естественным путем практически невозможно, поэтому женщинам рекомендуют пройти экстракорпоральное оплодотворение (ЭКО).
Пункция фолликулов при эко
Пункцией фолликула называется малоинвазивная процедура, целью которой является извлечение яйцеклетки из половых желез. В условиях in vitro осуществляется оплодотворение ооцита и пересадка эмбриона в матку пациентки.
Процесс извлечения женских половых клеток осуществляется по следующей схеме:
- под общим обезболиванием в яичник вводится тонкая игла;
- после проникновения иглы в фолликул осуществляется забор ооцита;
- яйцеклетку очищают от эпителия и помещают в специальный инкубатор.
Подготовленный ооцит оплодотворяется сперматозоидом, после чего эмбрион пересаживают в матку пациентки.
Стимуляция фолликулов при эко
При гормональном бесплодии извлечь созревшую яйцеклетку из яичника невозможно ввиду отсутствия овуляции и предшествующих ей биохимических процессов. Увеличить шансы на успешное зачатие с помощью ЭКО можно в случае отбора сразу нескольких созревших яйцеклеток.
Для стимуляции роста половых клеток применяются гормональные препараты, благодаря которым в яичниках образуется от 8 до 15 фолликулов. Во время пункции специалистами отбираются только самые крупные из них, диаметр которых составляет 15-20 мкм.
Рост фолликулов при эко
В процессе стимуляции суперовуляции врачами контролируется скорость роста половых клеток, которая осуществляется с помощью трансвагинального УЗИ. Обследование начинают через пять дней после начала гормональной терапии. При недостаточном развитии органических структур яичников увеличивается доза принимаемых лекарств.
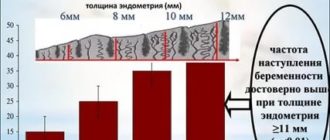
Скорость роста женских половых клеток составляет не более 2 мм в сутки. Когда диаметр фолликулов достигает 16 мм, пациентку подготавливают к пункции для забора ооцита. К моменту начала процедуры оценивается состояние эндометрия, толщина которого должна находиться в пределах от 7 до 9 мм.
* — Травмпункт работает в круглосуточном режиме только для взрослых.Для детей ведется прием детского травматолога в соответствие с расписанием.Расписание уточняйте у операторов в кол-центре
Обращаем ваше внимание, что вся информация, включая цены, предоставлена для ознакомления и не является публичной офертой (ст.435 ГК РФ, cт. 437 ГК РФ)
Для получения более детальных консультаций по услугам и их стоимости обращайтесь в колл-центр по телефонам, указанным выше.
Цены действительны для потребителей — физических лиц.
Источник: https://klinika.k31.ru/napravleniya/eko/follikuly/
Сколько яйцеклеток у женщины?
В яичниках созревают половые клетки женщины (яйцеклетки), нарушения в которых влекут проблемы с зачатием ребенка. И все же именно эта клетка является самой сильной среди множества других.
Сколько яйцеклеток в женском организме?
Еще в животе мамы девочка получает определенное число яйцеклеток, которые окружены фолликулами. У рожденной девочки число яйцеклеток составляет несколько миллионов, а к подростковому возрасту остается лишь несколько сотен тысяч.
Важно иметь представление о том, сколько яйцеклеток у женщины, и понимать, что с возрастом их число не увеличивается. Напротив, оно лишь уменьшается. Ведь, в отличие от мужских сперматозоидов, обновления яйцеклеток у женщины не происходит. Считается, что к 35 годам остается лишь около 70 тысяч яйцеклеток, многие из которых дефектны.
Но даже этого количества яйцеклеток у женщины обычно вполне достаточно для того, чтобы забеременеть.
Процесс созревания яйцеклетки
Яйцеклетка начинает созревать в подростковом возрасте, когда устанавливается менструальный цикл. Соответственно ясно, как часто созревает яйцеклетка с этого момента – это происходит один раз в течение месячного цикла. Во время овуляции, когда созревшая яйцеклетка выходит из яичника и направляется к сперматозоиду, у женщины появляется возможность забеременеть.
Период созревания яйцеклетки может длиться от восьми дней до месяца, но в среднем он продолжается две недели. Сначала под действием фолликулостимулирующего гормона в яичнике начинает расти фолликул.
Известно, сколько яйцеклеток в фолликуле – всего лишь одна, выбранная для овуляции в этом цикле. Сначала диаметр фолликула с яйцеклеткой составляет один миллиметр, а спустя две недели уже достигает двух сантиметров.
Овуляция происходит в середине цикла, когда гипофиз выбрасывает значительное количество лютеинизирующего гормона. Время жизни яйцеклетки после овуляции составляет 24 часа.
Женщина за жизнь переживает около 400 менструальных циклов, а значит, тысячи яйцеклеток в ее организме должно хватить для зачатия. Но проблема не только в том, что с возрастом яйцеклеток становится меньше, но и в том, что они постепенно теряют в своем качестве.
Поэтому часто важно определить, сколько яйцеклеток у женщины в настоящий момент и каково их состояние. Разрабатываются все новые способы определения резерва яичников.
Один из эффективных тестов на количество яйцеклеток – это EFORT-тест, который определяет реакцию яичника на введение в организм фолликулостимулирующего гормона.
Источник: https://womanadvice.ru/skolko-yaycekletok-u-zhenshchiny
Как созревают яйцеклетки? Магия гормонов
В этой статье мы попробуем разобраться в гормональных механизмах, влияющих на рост и созревание яйцеклеток в естественном цикле, а так же рассмотрим основной принцип контролируемой индукции суперовуляции в цикле ЭКО.
Фолликулогенез в естественном цикле
Фолликулогенез — это поочередное развитие фолликулов в яичниках от первой стадии, примордиальной, до третьей, преовуляторной. В результате происходит овуляция — выход из фолликула готовой к оплодотворению яйцеклетки.
В течение всего репродуктивного периода жизни женщины овулируют около 400 фолликулов, остальные подвергаются атрезии (естественному отмиранию) на разных стадиях своего развития.
На протяжении 180–300 суток идет гормонально-независимый этап развития фолликулов в яичниках, количество «проснувшихся» фолликулов, а также доля подвергающихся артезии на этом этапе не зависит от уровня гормонов, а происходит под действием внутрияичниковых факторов.
Происходит рост наиболее перспективных фолликулов, и, возможно, селекция генетически здоровых ооцитов.
Таким образом, расход запаса фолликулов и ооцитов происходит по законам внутрияичниковой регуляции и не зависит от гормональных индукторов овуляции. Индукторы овуляции (как естественные, так и используемые в циклах ЭКО) влияют уже на зреющие фолликулы, дошедшие до стадии селективных, не способны истощать фолликулярный резерв, снижать фертильность и приближать возраст менопаузы.
По достижении фолликулами определенного размера начинается гормонально-зависимая фаза, в которой происходит рост доминантного фолликула, который зависит от концентрации гонадотропинов (ФСГ и ЛГ) в крови женщины и других естественных регулирующих субстанций.
Дальнейший рост, созревание и оплодотворение из доминантного фолликула происходит под действием гормонов гипоталамуса, гипофиза и яичников. Ведущими в этой системе являются гонадотропин-рилизинг-гормоны (Гн-РГ), гонадотропины гипофиза (ФСГ и ЛГ) и половые гормоны (эстрадиол, прогестерон, тестостерон). Также существует множество вспомогательных факторов: ингибины, активины, факторы роста и другие.
В естественном цикле уровень ФСГ начинает повышаться с середины лютеиновой фазы предшествующего менструального цикла (фаза желтого тела, сразу после овуляции). Затем, уже в следующем цикле, лидирующий фолликул начинает вырабатывать ингибин В, под действием которого снижается концентрация ФСГ, а отстающие в развитии фолликулы подвергаются атрезии (отмиранию). В конечном счете остается один доминантный фолликул, при котором цикл считается моноовуляторным, и овулирует одна яйцеклетка.
Таким образом, только правильная работа гипоталамуса, гипофиза и яичников способна обеспечить синхронизированный выброс нужных гормонов в нужном количестве и привести к овуляции.
Принцип контролируемой овуляции
Период подъема ФСГ, в который селективный фолликул становится доминантным, называют окном ФСГ. Если с помощью лекарственных препаратов (индукторов овуляции) вызвать значительный подъем концентрации ФСГ, то несколько селективных фолликулов продолжат рост и развитие и произойдет суперовуляция. В лечебных циклах ЭКО рост уровня ФСГ обеспечивается под влиянием антиэстрагенного эффекта (клофимена цитрат и ингибиторы ароматазы) либо путем его «добавки» в составе ФСГ-содержащих препаратов.
Несколько фолликулов продолжают рост. Зрелыми считаются фолликулы, достигшие диаметра 18 мм, поэтому стимуляцию овуляции продолжают, пока фолликулы не достигнут этого размера. В этот период пациентке необходимо достаточно часто посещать клинику для измерения роста фолликулов — так называемая фолликулометрия выполняется посредством УЗИ.
Фолликулы диаметром более 10 мм становятся чувствительными к ЛГ и могут лютеинизироваться в ответ на повышение его концентрации. Под действием подъема ЛГ или введения человеческого хорионического гонадотропина (чХГ) в фолликуле происходят изменения, ведущие к овуляции через 36–42 часа, а также к созреванию ооцита, что делает его готовым к оплодотворению. В этот период происходит пункция и оплодотворение всех полученных яйцеклеток in-vitro.
Врач акушер-гинеколог, репродуктолог Волчкова Юлия Александровна
Клиника репродукции женского здоровья «ЭмБио»
ОГРН 11125543054207
Имеются противопоказания. Необходима консультация специалиста.
Лицензия №ЛО-55–01–001408 от 29 мая 2014 г., №ФС-55–01–001390–14 от 18 сентября 2014 г.
На правах рекламы
Подписывайтесь на наш канал в Яндекс Дзене.
Нашли опечатку? Выделите ее и нажмите Ctrl+Enter
Источник: https://www.om1.ru/health/news/72496/