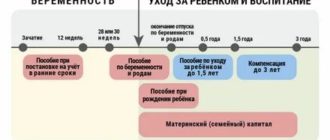
Беременность и воспалительные заболевания органов малого таза
При рождении влагалище девочки стерильно. Затем в течение нескольких дней оно заселяется разнообразными бактериями, в основном стафилококками, стрептококками, анаэробами (то есть бактериями, для жизни которых не требуется кислород). До начала менструаций уровень кислотности (pH) влагалища близок к нейтральному (7,0) .
Но в период полового созревания стенки влагалища утолщаются (под влиянием эстрогена — одного из женских половых гормонов), рН снижается до 4,4 (т.е. кислотность повышается), что вызывает изменения во влагалищной флоре. Во влагалище здоровой небеременной женщины может «жить» более 40 видов бактерий.
Флора этого органа индивидуальна и меняется в различные фазы менструального цикла. Самыми полезными микроорганизмами влагалищной флоры считаются лактобациллы. Они подавляют рост и размножение вредных микробов, продуцируя перекись водорода. Качество защиты, которое они обеспечивают таким образом, превосходит потенциал антибиотиков.
Значение нормальной влагалищной флоры столь велико, что врачи говорят о ней как о микроэкологической системе, обеспечивающей защиту всех репродуктивных органов женщины.
Имеется два основных пути передачи инфекции: бытовой и половой. Первый возможен при несоблюдении правил личной гигиены. Однако чаще заражение происходит при половом акте.
Наиболее распространенные возбудители инфекций органов малого таза — такие микроорганизмы, как гонококки, трихомонады, хламидии.
Однако на сегодняшний день понятно, что большую часть заболеваний вызывают так называемые микробные ассоциации — то есть совокупности нескольких видов микроорганизмов, обладающие уникальными биологическими свойствами.
В распространении инфекций большую роль играет оральный и анальный секс, при которых в уретру мужчины и во влагалище женщины попадают микроорганизмы, не свойственные этим анатомическим отделам и изменяющие свойства микроэкологической системы, о которой было сказано выше. По этой же причине заражению способствуют простейшие и глисты.
Существуют некоторые факторы риска, при наличии которых микробам проще всего «добраться» до матки и придатков. К ним относятся:
- любые внутриматочные вмешательства, например введение внутриматочных спиралей, операции по прерыванию беременности;
- несколько половых партнеров;
- секс без барьерных методов контрацепции (противозачаточные таблетки и т.д. не предохраняют от передачи инфекции, поэтому перед зачатием нужно обязательно обследоваться на предмет выявления возможных инфекционных заболеваний органов малого таза);
- перенесенные в прошлом воспалительные заболевания женских половых органов (остается вероятность сохранения хронического воспалительного процесса и развития дисбактериоза влагалища — см. врезку);
- роды;переохлаждение (известное выражение «застудила придатки» подчеркивает связь переохлаждения со снижением иммунитета).
Бактериальный вагиноз. По данным исследований, бактериальный вагиноз обнаруживается у 21-33% женщин, причем у 5% заболевших женщин он протекает бессимптомно. Если врач поставил этот диагноз, значит, в организм женщины проникли такие условно-патогенные микробы, как гарднерелла, уреаплазма, микоплазма, энтерококк.
Урогенитальный кандидоз. Урогенитальный кандидоз тоже разновидность дисбактериоза влагалища. Его возбудитель — дрожжеподобные грибы Candida. Эта болезнь чаще встречается у женщин, чем у мужчин. Кроме влагалища, она может распространиться на мочевую систему, наружные половые органы, иногда урогенитальный кандидоз поражает прямую кишку.
ПРОЯВЛЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ОРГАНОВ МАЛОГО ТАЗА
Заболевания женских половых органов могут протекать бессимптомно, но в большинстве случаев женщина жалуется на следующее:
- боли в нижней части живота;
- выделения из влагалища (их характер зависит от вида возбудителя);
- лихорадка и общее недомогание;
- дискомфорт при мочеиспускании;
- нерегулярные менструации;
- боли при половых сношениях.
КАК СТАВИТСЯ ДИАГНОЗ
Постановка диагноза — непростая задача. Для начала оценивают результаты общего анализа крови. Повышение уровня лейкоцитов дает повод заподозрить воспалительный процесс. При осмотре гинеколог может выявить болезненность шейки матки и яичников.
Врач также берет влагалищные мазки для выявления возбудителя инфекции.
В трудных случаях прибегают к лапароскопии: это хирургическое вмешательство, при котором через маленькие разрезы в передней стенке живота в малый таз вводятся специальные инструменты, позволяющие непосредственно осмотреть яичники, маточные трубы и матку.
ПОСЛЕДСТВИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ МАЛОГО ТАЗА
До беременности. Начнем с того, что воспалительные заболевания женских половых органов являются самой частой причиной бесплодия. Инфекционный процесс поражает маточные трубы, в них разрастается соединительная ткань, что приводит к их сужению и, соответственно, частичной или полной непроходимости.
Если трубы непроходимы, то сперматозоид не может достигнуть яйцеклетки и оплодотворить ее.
При часто повторяющихся воспалительных процессах в органах малого таза вероятность бесплодия увеличивается (после однократно перенесенного женщиной воспалительного заболевания органов малого таза риск бесплодия, согласно статистике, равен 15%; после 2 случаев заболевания — 35%; после 3 и более случаев — 55%).
Кроме того, у женщин, перенесших воспалительные заболевания органов малого таза, гораздо чаще развивается внематочная беременность. Это происходит потому, что оплодотворенная яйцеклетка не может продвигаться по поврежденной трубе и попасть в матку для имплантации. Часто при трубном бесплодии применяют лапароскопическое восстановление проходимости маточной трубы. В трудных случаях прибегают к экстракорпоральному оплодотворению.
Беременность. Если все-таки беременность наступила на фоне уже имеющегося воспалительного процесса в органах малого таза, то следует иметь в виду, что вследствие совершенно закономерного снижения активности иммунной системы во время беременности инфекция непременно «поднимет голову» и наступит ее обострение.
Признаки обострения, заставляющие женщину обратиться к врачу, зависят от вида возбудителя той или иной конкретной инфекции. Почти всегда беспокоят боли в животе, выделения из влагалища (бели). В такой ситуации беременной женщине и врачу придется решать сложный вопрос: что делать с беременностью. Дело в том, что обострение воспалительного процесса чревато угрозой прерывания беременности, такую беременность всегда трудно сохранить.
К тому же требуемое антибактериальное лечение небезразлично для развивающегося плода. В случае если инфекция вызвана патогенными микроорганизмами, особенно относящимися к возбудителям венерических заболеваний (сифилис, гонорея), врач нередко рекомендует прерывание беременности. Если же имеет место дисбактериоз и ситуация, когда место естественных обитателей женских половых органов заняли условно-патогенные микроорганизмы (см.
врезку), врач подберет лечение, исходя из чувствительности обнаруженных возбудителей к антибиотикам и срока беременности.
Особого упоминания заслуживает ситуация, когда во время беременности происходит не обострение уже имеющегося воспалительного процесса, а заражение и последующее развитие инфекции. Это чаще сопровождается проникновением инфекционного агента к плоду и внутриутробным инфицированием последнего. Сейчас врачи могут проследить развитие патологического процесса у плода; решение о необходимых мерах принимается в зависимости от особенностей каждого конкретного случая.
Сохраняющийся (невылеченный или недолеченный) инфекционный процесс, затрагивающий родовые пути (т.е. шейку матки, влагалище и наружные половые органы), чреват инфицированием ребенка во время родов, когда здоровый малыш, благополучно избегнувший внутриутробного контакта с инфекцией благодаря защите плодных оболочек, становится совершенно беззащитным. В таких случаях врачи нередко настаивают на кесаревом сечении.
Теперь становится понятно, почему даже здоровые женщины должны дважды за беременность пройти обследование на предмет выявления инфекционных заболеваний репродуктивных органов (исследование мазка из влагалища, а при необходимости — анализ крови на наличие антител к тем или иным возбудителям). И уж конечно, следует обязательно вылечить имеющиеся заболевания.
ЛЕЧЕНИЕ
Тактику лечения и лекарственные препараты подбирает только врач. Во время беременности существуют определенные ограничения, касающиеся применения антибиотиков, противовирусных и некоторых других препаратов. Все это вы обязательно следует выяснить на приеме у врача. Естественно, оптимальный вариант — планируемая беременность, перед который вы и ваш партнер проходите все необходимые обследования и в случае выявления заболевания проводите лечение.
Для лечения воспалительных заболеваний органов малого таза используются различные антибиотики. После окончания лечения у женщины берут контрольный мазок из влагалища для оценки эффективности терапии. Во время лечения не рекомендуется жить половой жизнью. При продолжении половых сношений мужчина должен пользоваться презервативом. Одновременно проходит лечение половой партнер (или половые партнеры) женщины, иначе велик риск повторного инфицирования.
В трудных случаях больную госпитализируют. В клинике, как правило, начинают вводить антибиотики внутривенно, затем переходят к пероральному их введению. Случается (примерно в 15% случаев), что изначально назначенная антибактериальная терапия не помогает, — тогда антибиотик меняют.
У 20-25% женщин репродуктивного возраста бывают рецидивы болезни, поэтому женщина, перенесшая подобное заболевание, должна изменить свою жизнь таким образом, чтобы свести к минимуму риск повторных заболеваний.
Источник: http://perinatalvl.ru/about/news/1087/
Какие симптомы при беременности должны насторожить и когда идти к врачу?
У вас не первый день задержки, по утрам тошнит, запах любимых духов стал неприятен и даже тест показывает две полоски? Врачи не советуют торопиться с выводами.
Почему нужно сразу идти к гинекологу?
– Если есть подозрения на беременность, запланированную или нет, сразу записываемся к гинекологу, – говорит врач акушер-гинеколог I категории Ирина Юрьевна Яскевич. – Нужно убедиться, что беременность наступила. Убедились – проверяем будущую маму. Теперь она в ответе не только за свое здоровье, но и за здоровье своего малыша.
Врач акушер-гинеколог I категории Семейной клиники «Центр репродуктивного здоровья». Маммолог с 30-летним стажем. Владеет современными методами диагностики и лечения гинекологических заболеваний, заболеваний шейки матки, занимается подготовкой и ведением беременности (в том числе после ЭКО)
– На первом приеме в нашей клинике мы делаем УЗИ, чтобы быть уверенными, что эмбрион закрепился в нужном месте, сдаем кровь на определение гормона беременности (ХГЧ), – продолжает Ирина Яскевич. – Назначаем анализы для выявления инфекций и общего состояния. Недолеченные инфекции могут передаться от мамы к малышу.
Именно УЗИ, анализы на ХГЧ и аптечные тесты с высоким порогом чувствительности дают достоверную картину. А вот «народные приметы» и внутреннее чутье могут подвести.
– Тошнота по утрам может стать сигналом к проблемам с пищеварением, задержка месячных говорить о гормональном сбое, огрубение молочных желез – о мастопатии, чувство усталости и сонливости – о депрессии и анемии, а частые позывы в туалет – о воспалении мочевого пузыря. Это индивидуальные признаки, которые могут говорить как о наступлении беременности, так и о болезнях. Поэтому чем раньше женщина обратится к врачу, тем лучше, – предостерегает Ирина Яскевич.
Какие анализы нужно сдать на ранних сроках беременности
Необходимо пройти консультации ЛОРа, стоматолога, терапевта и окулиста. Это обязательный стандарт, как для районной, так и для частной клиники.
А также у вас возьмут кровь на сифилис, ВИЧ, гепатиты ВС, ПЦР на 7 инфекций – чтобы исключить болезни мамы. Кровь на ХГЧ, чтобы определить гормон беременности. ЭКГ поможет понять, в каком состоянии сердце беременной, ведь на протяжении 9 месяцев ему придется работать с большей нагрузкой. Соскоб на цитологию.
Комплексное обследование крови на TORCH-инфекции – выявит цитомегаловирус, токсоплазмоз, краснуху и герпес. Эти инфекции могут стать причиной выкидыша или врожденных патологий. Полный анализ крови на выявление билирубина (состояние гемоглобина), на свертываемость (необходимо во время родов), на резус-фактор и группу.
Сдают анализ мочи.
В районной поликлинике на анализы и прием специалистов уходит почти месяц. К тому же беременных принимают наравне со всеми: придется стоять в очередях с кашляющими и чихающими. А еще обивать пороги больницы на Ленина, 100. Там процесс сдачи крови и мазка непрост: если заранее не записался, не примут.
– В Семейной клинике «Центр репродуктивного здоровья» пройти всех специалистов и сдать все анализы можно за один день. Не придется идти на Ленина, 100. Некоторые анализы будут известны в этот же день, некоторые – через неделю.
Но уже через 7 дней женщина может приходить на повторный прием к гинекологу и точно знать, есть ли поводы для беспокойства, а самое главное, начать необходимое лечение. К тому же в районных поликлиниках не делают УЗИ на 5-6 неделе, если нет особых показаний.
Мы делаем УЗИ всем, чтобы исключить все возможные риски, – рассказывает Ирина Яскевич, врач акушер-гинеколог I категории Семейной клиники «Центр репродуктивного здоровья».
А еще в программу ведения беременности входит обязательная консультация психолога, который может развеять все страхи женщины.
Бытует мнение, что если беременную наблюдают в частной клинике, надо все равно вставать на учет в районную. Это не актуально, так как частные клиники выдают и больничные листы, и полностью ведут беременность согласно программе, одобренной Приказом Минздрава УР.
Какие симптомы должны насторожить во время беременности
Нормально, если на первых месяцах есть чувство тошноты, прихоти, сонливость или быстрая утомляемость. Все это следствие гормональной перестройки организма.
Нужно быть внимательными и сразу обратиться к врачу при:
- головокружениях. Они могут говорить о повышенном или пониженном давлении. А также – о пониженном гемоглобине;
- желании есть мел или уголь – это не просто прихоть. Такие желания говорят о нехватке микроэлементов, которые необходимы для будущего малыша. В таких случаях врач вам назначит витамины;
- кровяных выделениях;
- болях внизу живота;
- рвоте более 10 раз в сутки;
- не чувствуете, что малыш шевелится (актуально с 22 недели);
- головных болях, изжоге.
В Семейной клинике «Центр репродуктивного здоровья» у каждой беременной появляется не просто врач, а поддержка и круглосуточная квалифицированная консультация. В экстренных ситуациях врачу можно позвонить на мобильный телефон, а прием можно назначить на удобное время.
Два типа беременных или к чему готовиться мужьям?
Принято считать, что беременная излишне эмоциональна: ее бросает то в смех, то в слезы. Что она немного «туповата», и ставить перед ней сложные задачи – бессмысленно. Какие-то мамочки соглашаются с этими фактами, другие твердят, что беременность никак не влияет на их продуктивность.
– Беременная действительно другая. Во время ожидания малыша у будущей матери на первое место выступает доминанта беременности, все остальное уходит на второй план. Поэтому она становится более эмоциональной, рассеянной. И это ее право, потом все вернется в свое русло, – рассказывает Инесса Дементьева, психолог Семейной клиники «Центр репродуктивного здоровья».
Психологи выделяют два типа беременных: левополушарные и правополушарные. Первые, несмотря на беременность, следуют логике. Вторые, более творческие натуры, подверженны различным эмоциям.
– Логики будут все контролировать: что прописал доктор, каковы данные УЗИ и ощущения. И всегда с долей недоверия – они будут стремиться обладать полной информацией. Поэтому к таким женщинам нужен особенный подход.
Важно, чтобы врач рассказывал подробно, что происходит, почему анализы такие и что делать дальше, – говорит психолог. – А вот натурам творческим достаточно сказать, что все у них хорошо, что им важно доверять интуиции.
Правда, правополушарные могут многое перепутать, так как рассеяность ходит с ними бок о бок.
Инесса Германовна ДементьеваВрач-психолог, стаж работы 25 лет. Имеет авторские разработки по темам перинатальной психологии и психологическому сопровождению ЭКО. Владеет современными методами психотерапии в области коррекции семейных, сексуальных проблем, ненаступления беременности
Говорят папы: «Засекал время поездки от дома до роддома»
Будущие папы во время беременности жены трусят не меньше будущих мам. Мы узнали, чего они в это время боялись больше всего.
руководитель студии дизайна DesignRules«Самое страшное – везти в роддом! Я думал: если роды начнутся в 18:00, нужно ехать по самым пробкам. Я специально решил съездить из дома в роддом в это время – дорога заняла почти час! Это очень давило на меня»
– Во время планового осмотра у гинеколога жене дали направление в роддом, и в назначенный час мы приехали туда с вещами, – продолжает Иван. – Схваток не было, по дате нужно было рожать, ее оставили. А на следующий день звонит в 8 утра и говорит, что родила мальчика. Еще помимо трех обязательных УЗИ делали дополнительные. И не по показаниям, а ради того, чтобы почаще видеть малыша хотя бы на экране.
https://www.youtube.com/watch?v=tyleunvNqVo
Иван Петров, технический директор (имя изменено по просьбе героя истории — Прим. ред.):
– Моему ребенку уже 11 лет, и во время беременности жены не было никаких современных курсов по подготовке родителей. Мы жили спокойно все 9 месяцев. Подходил уже срок родов. Пошли с женой гулять. Она захотела жареных пончиков. Мы купили их и съели с большим удовольствием.
Уже дома она резко вскрикнула и упала. Говорит, живот заболел, наверное, схватки. Я запаниковал. Не помню, как набрал «скорую». В трубке спрашивают, что случилось, адрес. А во мне что-то заклинило, я открываю рот, но звук не идет. С горем пополам разобрались.
Ее увезли, и оказалось, что это вовсе не схватки были, а пончики вызвали спазм.
Есть вопрос: почему беременным во время секса нужно защищаться презервативами?
Даже после сдачи анализов на инфекции у мужчин могут довольно быстро образоваться новые. А диагностировать их сложно. Чтобы не подвергать беременную дополнительным инфекциям, во время секса врачи рекомендуют на протяжении всех 9 месяцев защищаться презервативами.
Задайте вопрос
Татьяне Владимировне Монашовой
Ответы мы опубликуем в следующих статьях. Вопросы можно задать анонимно. Телефон, адрес электронной почты не публикуем
№1: Нельзя красить волосы, иначе химия дойдет до ребенка и повлияет на его развитие
– Следует быть острожной с аммиачными красками – их пары могут быть вредными до первых трех месяцев. Также использовать их лучше в хорошо проветриваемых помещениях. Если боитесь, выбирайте безаммиачные красители или краски для волос, изготовленные на основе растительных компонентов.
№2: Девочку вынашивать сложнее, чем мальчика
– И мальчики, и девочки «ведут» себя в организме матери одинаково. То, насколько легко проходит беременность, зависит от здоровья мамы, климата, генетики, но никак не от пола ребенка.
№3: Как только узнали о беременности, пора спать на боку
– Такие рекомендации с первых же месяцев врачи не дают. Как правило, с 4 месяца, когда животик округляется, просят спать на боку. А кардиологи добавляют, что желательно еще и на левом, так как на правом может быть тяжело сердцу. Еще на последних месяцах врачи не рекомендуют спать на спине. В таком положении малыш давит на артерию, которая ему же доставляет кислород. В результате может возникнуть гипоксия.
Семейная клиника «Центр репродуктивного здоровья»
Адреса Семейной клиники «Центр репродуктивного здоровья»: г. Ижевск, ул. Ленина, 81; ул. Репина, 35.
Адреса: ул. Репина, 35, ул. Ленина, 81
Источник: https://izhlife.ru/beautyandhealth/70074-kakie-simptomy-pri-beremennosti-dolzhny-nastorozhit-i-kogda-idti-k-vrachu.html
Резус фактор при беременности: причины, симптомы
Существует множество классификаций видов крови. Одна из них делит все виды крови человека на резус-положительные и резус-отрицательные, в зависимости от наличия или отсутствия определенного белка на поверхности эритроцитов. Называется этот фактор так в честь макак резус, кровь которых использовалась в исследованиях, где и выявили этот белок. Резус-фактор имеет решающее значение в двух случаях: при переливании крови и при беременности.
Когда в кровеносную систему резус-отрицательного пациента попадают эритроциты с противоположным резус-фактором, они воспринимаются иммунной системой как чужеродные тела. Организм реципиента начинает их атаковать с помощью иммунной системы. Ошибки с резус-фактором в прошлом строили жизни не одному десятку пациентов.
Большинство людей знает, какой у них резус-фактор. Его определяют вместе с группой крови еще в роддоме и вписывают в амбулаторную карту ребенка. Дополнительно этот фактор определяют:
- Во время планового анализа крови при беременности;
- При подготовке к хирургическому вмешательству;
- У доноров крови, костного мозга, других органов;
- У представителей определенных профессий — военных, пожарников.
Отрицательный резус-фактор имеет примерно 15% людей на планете. Возможности повлиять на резус-фактор конкретного человека не существует.
Что такое резус-конфликт матери и ребенка
Ребенок наследует резус-фактор от одного из родителей. Резус-фактор плода определяется еще в утробе, когда начинается формирование кровеносной системы. Если у родителей фактор одинаковый, у ребенка не возникает проблем.
При отрицательном резусе у отца, даже если плод его унаследует, тоже не происходит ничего опасного. Проблемы начинаются, если мать имеет отрицательный резус, а отец положительный, и этот положительный фактор передается ребенку.
Материнская иммунная система начинает атаковать плод.
Происходит атака следующим образом. Материнский организм вырабатывает антитела, которые проникают сквозь плаценту в кровь ребенка и подавляют эритроциты, заставляя их распадаться. На этом фоне у ребенка может развиться анемия, малокровие, чреватое кислородным голоданием тканей. Но и это еще не все. Уничтоженные эритроциты выводятся через печень и селезенку, органы увеличиваются в размере, развивается желтуха. В тяжелых случаях плод может даже погибнуть.
Хорошая новость для резус-отрицательных женщин в том, что во время беременности резус-конфликт случается крайне редко. Дело в том, что кровь матери и ребенка не смешиваются, и выработка антител не происходит. Чаще всего смешение крови происходит уже при родах. Поэтому первый ребенок появляется на свет без проблем, а вот с последующими беременностями могут быть сложности.
Если до первых родов у матери были беременности, закончившиеся абортом или выкидышем, развитие конфликта непредсказуемо, у медиков на этот счет противоречивые данные. Все зависит от того, сколько эритроцитов плода попало в кровь матери.
Симптомы резус-конфликта матери и ребенка
По самочувствию матери определить резус-конфликт практически невозможно: женщина либо чувствует себя нормально, либо симптомы недомогания не отличаются от обычного токсикоза беременных. Косвенным признаком резус-конфликта считают появление в крови женщины антител, хотя это может быть реакцией на заболевание. Резус-конфликт легко определяют при УЗИ ребенка по увеличению сердца, печени, селезенки.
Чтобы избежать негативных последствий для плода, резус-отрицательной женщине вводят препараты, разрушающие антитела против плода — иммуноглобулин специального типа. Это делают на 28 неделе первой беременности, или же в течение 72 часов после родов. Как правило, этого достаточно, чтобы повторная беременность прошла без проблем.
С развитием современных технологий стал доступен еще один способ диагностики резус-конфликта. Хотя кровь матери и ребенка не смешается, специальное исследование может обнаружить в материнской крови ДНК ребенка и определить его резус-фактор. Это позволит отказаться от ненужного медикаментозного вмешательства в том случае, если у плода резус-фактор тоже отрицательный.
Источник: https://leleka.com.ua/media-center/article-information/rezus-faktor-pri-beremennosti-prichiny-simptomy/
Признаки беременности до задержки месячных: субъективные, внешние, физиологические
Уже с момента зачатия беременность приносит в организм молодой женщины многочисленные изменения. По этой причине очень часто тест на беременность лишь подтверждает догадки будущей мамочки. Организм еще до задержки дает знать о том, что в женщине зародилась новая жизнь, а положительный тест является лишь логическим завершением и подтверждением.
Первый месяц беременности — очень волнительный период для каждой будущей мамы. Хотя женщина уже и начинает ощущать первый признак беременности, всё же её мучают сомнения и догадки. Естественно, что тест с двумя полосками и задержка месячных — это явные признаки, но ей хочется знать наверняка, зачат ли долгожданный ребенок.
Далее мы поговорим о первых признаках беременности, которые можно определить еще до задержки. Однако тут следует учитывать, что они не являются достоверными на 100%, и могут встречаться не у всех будущих мам. Но все же, в большинстве случаев, все или некоторые из них присутствуют у каждой.
Какие признаки беременности до задержки: субъективные ощущения
Ранние признаки беременности до задержки: внешние изменения
Признаки беременности до задержки месячных: физиологические изменения
Какие признаки беременности до задержки: субъективные ощущения
Очень часто через несколько дней после зачатия женщина начинает чувствовать легкое недомогание, которое принимает обычно за небольшую простуду. Наблюдаются быстрая утомляемость и усталость.
Эмоциональная составляющая сразу реагирует на новое состояние женщины. Эмоциональный фон дестабилизируется, поэтому ей присущи плаксивость, раздражительность, быстрая смена настроения.
Несмотря на то, что беременная может спать достаточно, у нее будет постоянная сонливость и чувство недосыпания это и есть признак беременности. Даже сон длительностью 12 часов не приносит чувства отдыха.
Кровь приливает к органам малого таза. Вследствие этого может ощущаться тяжесть в этой области.
Могут появляться боли в области матки, а также в области поясницы. Они, в основном, носят кратковременный характер. Женщина страдает от постоянных головных болей, которые утихают лишь вечером.
Неприятные ощущения в области груди чувствуют практически все женщины. Грудь остро реагирует даже на обычное прикосновение.
Ранний признак беременности до задержки: внешние изменения
Неверно полагать, что изменения, происходящие в организме молодой женщины, никак не влияют на ее внешний вид. Еще до задержки месячных, когда будущая мама не замечает изменений, с ней происходящих, окружающие уже могут обратить внимание на некоторые перемены.
Иногда это воодушевленность и блеск в глазах, которые трудно не заметить. Но иногда это и совсем другой вид.
Целый день лицо женщины выглядит так образом, словно она недавно встала с постели. Может появиться такое неприятное явление, как угревая сыпь. Это происходит из‐за того, что в организме начинают происходить определенные гормональные изменения.
Вздутие живота — еще одна неприятная проблема, которая может проявиться до задержки месячных. Связано это с тем, что гормональные изменения провоцируют отечность кишечника, который замедляет свою работу.
Сквозь кожные покровы груди проступают вены. Грудь начинает увеличиваться. Уже за первые недели она может увеличиться в два раза.
Признаки беременности до задержки месячных: физиологические изменения
Бывают случаи, когда важно определить наличие или отсутствие беременности еще до задержки менструации. В таких случаях делают анализ крови на гормон ХГЧ. В зависимости от показателей определяется факт беременности. Анализ необходимо делать в динамике. Очень важно, чтобы уровень гормона рос.
Иногда могут наблюдаться кровянистые выделения из влагалища. Если это небольшие выделения, то пугаться не стоит. Это свидетельствует о том, что эмбрион прикрепился к матке. В норме такие выделения могут происходить на 7–12 день после зачатия.
У некоторых женщин может произойти обострение геморроя из‐за притока крови.
В первые дни после зачатия снижается иммунитет. Это может проявиться небольшим насморком или фарингитом.
Может понижаться давление. Особенно явно этот признак проявляется у людей, которые страдают от низкого давления постоянно. Гипотония способна повлечь за собой различные недомогания и слабость.
Из влагалища появляются обильные выделения. Не стоит пугаться инфекции. Это явление, опять‐таки, связано с притоком крови к органам малого таза.
У некоторых женщин наблюдается увеличение частоты мочеиспускания. Важно, что процесс не должен сопровождаться болезненными ощущениями, ведь он связан не с какой‐либо патологией, а с гормональными изменениями.
В завершение отметим, что, несмотря на все вышеперечисленные признаки беременности, диагностировать факт зачатия до наступления задержки менструации крайне затруднительно.
Связано это с тем, что конкретных признаков, которые бы с точностью могли указать на беременность, — нет. Можно только прогнозировать и допускать.
При помощи современной медицины через пару недель после зачатия можно практически со 100% точностью утверждать что‐либо. Поэтому советуем вам набраться терпения и ждать более точных результатов.
«Первые признаки беременности» — рассказывает врач‐гинеколог
Источник: https://ihappymama.ru/priznaki-beremennosti-do-zaderzhki-mesyachnyh-subektivnye-vneshnie-fiziologicheskie/
Признаки беременности до задержки месячных
Чтобы определить беременность до наступления месячных, нужно внимательно прислушаться к своим ощущениям. Изменения гормонального фона, в частности выработка прогестерона и хорионического гонадотропина человека (ХГЧ), уже на ранних сроках вызывают перемены в организме будущей мамы.
1. Повышенная чувствительность к запахам
Во время беременности организм женщины перестраивается, чтобы выносить ребенка, становится более чувствительным. Поэтому привычные запахи, на которые вы раньше не обращали внимания, после зачатия могут вызвать у вас резкое отторжение и даже тошноту.
2. Ранний токсикоз
Токсикоз на ранних сроках беременности, еще до задержки — распространенное явление. При этом тошнота и рвота бывает натощак, может быть вызвана приемом пищи или неприятными запахами.
3. Тянущая боль или тяжесть внизу живота
Вызванный гормонами приток крови к матке и прикрепление к ее стенке плодного яйца может вызвать тяжесть и покалывание внизу живота. Некоторые женщины ощущают этот процесс как чувство наполненности, некоторые — как тянущую боль, будто при месячных.
4. Кровянистые мажущие выделения
Если до менструации еще далеко, а вы обнаружили на белье желтовато-коричневые кровянистые выделения — не спешите паниковать. Это признак того, что оплодотворенная яйцеклетка крепится к стенке матки. Такие выделения бывают далеко не у всех и во многом зависят от состояния эпителия.
5. Резкие перепады настроения
Уже в первые недели беременности у женщин меняется гормональный фон. Это может вызвать резкие эмоциональные скачки: от радости до беспричинной грусти и страха, от спокойствия до раздражительности и слез.
6. Изменение вкусовых предпочтений
Внезапно захотелось оливок, которых вы раньше не любили? Не можете есть привычную пищу? Виной всему гормоны. Возможно, пора купить тест на беременность.
7. Частое мочеиспускание
Усиленное кровоснабжение матки и всей мочеполовой системы в целом активизирует работу почек и мочевого пузыря. Из-за этого беременной частенько приходиться вставать ночью в туалет.
8. Рост базальной температуры
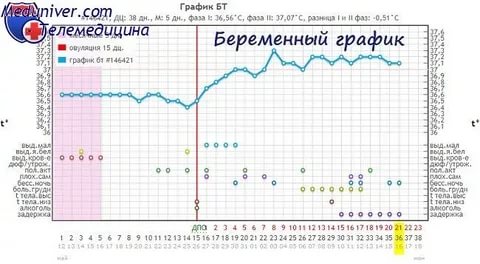
Базальная температура — это самая низкая температура тела, которую можно определить после сна. Ее повышение до 37 градусов свидетельствует об овуляции. Если температура держится на этом же уровне в течение двух недель, то, возможно, вы ждете ребенка.
9. Утомляемость и легкое недомогание
Усиленная выработка прогестерона часто провоцирует слабость, сонливость, раздражительность и головные боли. Даже 8-9-часовой сон не дает бодрости. Из-за этого женщина чувствует себя рассеянной, забывчивой; становится сложнее сосредоточиться на работе или домашних делах. Еще одна причина слабости — снижение иммунитета. Поэтому на ранних сроках беременности более 80% будущих мам переносят легкие простудные заболевания.
Источник: https://www.nestlebaby.com.ua/ru/priznaki-beremennosti-do-zaderzhki-mesyachnyh
Первые признаки беременности, как определить беременность, ранние симптомы беременности
Ранние признаки беременности это ряд признаков, по которым можно максимально достоверно определить наступившую беременность. Многие из них позволяют догадаться о новом женском статусе еще до задержки месячных. Рассмотрим наиболее достоверные признаки беременности на ранних сроках.
Как происходит оплодотворение
Изменения во внешности
О зарождении новой жизни женщина может догадаться после появления у себя неожиданных изменений во внешнем облике. К наиболее распространенным признакам относятся:
- резкое увеличение молочных желез – грудь может стать больше на один-два размера;
- изменение кожных покровов – появление коричневой линии вдоль живота, потемнение кожи в области сосков, покраснение кожи лица, появление угревой сыпи или сосудистых звездочек;
- вздутие живота – нередко сопровождается запорами;
- отечность конечностей и лица.
Перечисленные изменения могут возникать не у всех будущих мам. Даже у одной женщины в разные беременности изменения могут быть неодинаковыми.
Субъективные ощущения
Ранние признаки беременности до задержки расцениваются как субъективные, поскольку они могут быть признаками обычного предменструального симптома или свидетельствовать о начале различных болезней. Но для многих женщин определенные изменения в самочувствии являются поводом отправиться в аптеку за тестом.
Среди наиболее типичных симптомов следует выделить следующие:
- Тошнота и рвота. Эти признаки раннего токсикоза начинают появляться на пятой-шестой неделе, но многие будущие мамы жалуются на тошноту уже с первых дней после зачатия. Многие беременные начинают испытывать тягу к определенному продукту, к которому ранее были равнодушны. Может возникать непереносимость некоторых запахов.
- Головные боли и головокружение, которые беспокоят женщину в течение дня и обычно уменьшаются в вечернее время.
- Изменение характера выделений из влагалища, которые становятся более обильными и жидкими. Нередко наблюдается небольшое выделение крови, которое может быть ошибочно воспринято женщиной как начало месячных. На самом деле такое явление указывает на имплантацию плодного яйца.
- Появление болей в пояснице и чувство тяжести в области таза. Эти явления связаны с активизацией кровообращения в малом тазу.
- Учащенное мочеиспускание – гормональные изменения оказывают влияние на почки, заставляя их работать более интенсивно. У беременной повышается риск заболевания циститом и появления белка в моче.
- Хроническая усталость, постоянное ощущение недосыпания. С первых дней после зачатия многих женщин неудержимо клонит ко сну, даже если они спят 8–9 часов в сутки. Иногда можно наблюдать обратную картину: будущая мама начинает страдать бессонницей.
Ранние признаки беременности
Существуют и другие признаки беременности на раннем этапе, такие как изменения сексуального влечения, постоянное ощущения жара или озноба, заложенность носа, эмоциональная нестабильность, частые перемены настроения, появление панических атак. Всплески положительных радостных эмоций могут резко переходить в раздражительное плаксивое состояние. Некоторые женщины отмечают обострение хронических заболеваний или появление симптомов аллергии, которые ранее не наблюдались.
Физиологические изменения
Желая удостовериться в том, что в ее теле развивается новая жизнь, женщина обращает внимание на различные физиологические изменения, которые могут достоверно определить ее состояние.
Первые признаки беременности на ранних сроках включают увеличение гормона ХГЧ, изменение размеров и структуры половых органов, повышение базальной температуры, изменения микрофлоры влагалища (молочница), понижение давления, обострение геморроя и другие.
Увеличение уровня ХГЧ
ХГЧ – это гормон, который начинает вырабатываться сразу после имплантации плодного яйца. Он необходим для нормальной выработки гормонов, сохраняющих беременность. Его показатели – это наиболее достоверный признак состоявшегося зачатия.
Исследования ХГЧ нужно проводить в динамике, увеличение его уровня свидетельствует о нормальном развитии плода. Определить уровень гормона можно уже на второй-третьей неделе.
Низкий уровень ХГЧ указывает на замершую или внематочную беременность.
Повышение базальной температуры
Базальная температура сразу после зачатия должна сохраняться в пределах значений 37–37,3°C. Это наиболее оптимальные условия для успешного сохранения и развития плода. Измерение температуры поможет женщине убедиться в своем «интересном положении».
При измерении базальной температуры нужно соблюдать некоторые правила:
- проводить процедуру утром, до подъема с постели, находясь в горизонтальном положении;
- на период проведения контроля за температурой избегать сексуальной активности;
- не принимать лекарств, которые могут исказить показатели;
- употреблять пищу только после проведения процедуры.
Ориентироваться на повышение базальной температуры для определения наступившей беременности можно только условно, поскольку нужно учитывать индивидуальные особенности женщины.
Изменения половых органов
Самые существенные перемены происходят в матке. Он увеличивается в размерах, приобретает мягкую консистенцию. Наблюдается также асимметрия органа в месте прикрепления плодного яйца. Из других изменений половых органов отмечают синюшность слизистой оболочки влагалища, небольшую отечность половых губ. Эти признаки определяются гинекологом на сроке 4–5 недель после зачатия.
Молочница
Патологическое состояние нарушения микрофлоры влагалища связано с увеличением грибков Candida и снижением количества полезных бактерий. Вероятность развития молочницы на ранних сроках связана с понижением иммунитета и характерным гормональным дисбалансом в организме женщины.
Молочница возникает далеко не у всех будущих матерей, поэтому не может расцениваться как достоверный признак беременности. К тому же, заболевание может возникать и по многим другим причинам. В любом случае, появление обильных выделений неестественного цвета и с неприятным запахом должно стать поводом обращения к врачу.
Задержка месячных
На протяжении многих лет, в те времена, когда не было тестов на беременность, отсутствие менструации было главным признаком зачатия. Термин «задержка» уместен только в случае регулярного менструального цикла.
Однако отсутствие менструальных выделений в ожидаемый срок не всегда можно отнести к достоверным признакам беременности, даже если ранее у женщины таких явлений не отмечалось. Причины, вызвавшие нарушение, могут быть следующие:
- интенсивные физические нагрузки;
- переезд в местность с другим климатом;
- неконтролируемый прием некоторых видов лекарств;
- резкое снижение веса;
- стрессовые ситуации;
- заболевания половой системы;
- повторные выскабливания при аборте;
- хронические отравления свинцом или ртутью;
- возраст, приближающийся к менопаузе.
Если менструальный цикл женщины отличается нерегулярностью, отсутствие месячных к ожидаемой дате их начала не может служить достоверным признаком.
У некоторых женщин в период вынашивания ребенка сохраняются регулярные небольшие кровотечения, напоминающие скудные месячные. Беременность в этом случае подтверждают после проведения анализов. Выделения с небольшой примесью крови на ранних сроках могут свидетельствовать о начинающемся выкидыше или воспалительных заболеваниях. В этом случае женщине требуется срочная медицинская помощь.
При каких признаках следует обращаться к врачу
Нанести визит к гинекологу нужно спустя две недели после задержки месячных или после положительного результата теста.
Ранняя постановка на учет необходима для того, чтобы исключить наличие инфекционных или вирусных заболеваний, которые могут отрицательно сказаться на развитии плода.
Гинекологический осмотр и проведенные анализы также позволят исключить риск внематочной беременности и других патологий.
Виды тестов и анализов на беременность
Ранние признаки беременности до задержки месячных могут служить ориентиром для женщины, но окончательно подтвердить или опровергнуть зарождение новой жизни может только врач-гинеколог после полного обследования.
Почему важны ранние признаки беременности
Уже с первых дней и недель развития зародыша происходит интенсивное формирование всех систем его организма.
Хотя размер будущего малыша на этом сроке не превышает крошечное маковое зернышко, у него уже начинают развиваться сердечно-сосудистая, нервная, пищеварительная и мышечная системы.
Образ жизни матери на этом этапе может существенно повлиять на развитие и рост плода. Особенно внимательными к своему состоянию должны быть женщины, у которых ранее были замершие беременности или выкидыши.
Сразу после наступления беременности женщина должна внести определенные коррективы в свой рацион и режим дня. Следует исключить курение, прием алкоголя, фастфуда, ограничить употребление крепкого кофе, длительное пребывание у компьютера. Будущей матери следует пересмотреть прием некоторых лекарств, исключить чрезмерные физические и эмоциональные нагрузки.
Наступившая беременность оказывает влияние как на физическое, так и на психологическое состояние женщины. Первые признаки беременности проявляются под влиянием гормональной перестройки женского организма.
Источник: https://gb1k.ru/zabolevaniya/pervye-priznaki-beremennosti-kak-opredelit-beremennost-rannie-simptomy-beremennosti.html
Внематочная беременность
После оплодотворения яйцеклетка с помощью ресничек эпителия последовательно движется по маточной трубе и прикрепляется к внутренней поверхности матки. Симптомы внематочной беременности возникают, когда такая имплантация происходит вне поверхности эндометрия. Это происходит в 2% случаев всех зачатий.
Что такое внематочная беременность и как она развивается?
При этом состоянии яйцеклетка прикрепляется не в матке, а в маточной трубе, на поверхности брюшины или шейке матки. В это время домашний тест для определения беременности будет положительным, но плодное яйцо не сможет полноценно развиваться и неминуемо погибнет.
Симптомы внематочной беременности на раннем сроке требуют неотложной медицинской помощи. Быстрое лечение снижает риск осложнений для женщины и увеличивает шанс родить ребенка в будущем.
Признаки и симптомы внематочной беременности
Когда у пациентки формируется внематочная беременность, признаки на ранних сроках соответствуют норме. Наблюдаются:
Консультация врача
Записаться на прием
Более поздние признаки внематочной беременности появляются через 6 – 8 недель задержки менструации:
- незначительное выделение крови из влагалища;
- боли в животе или в области малого таза.
При дальнейшем развитии возникают такие признаки и симптомы внематочной беременности:
- боль в нижнем отделе живота, усиливающаяся при движениях; вначале она может внезапно появиться с одной стороны, а затем распространиться на всю область таза;
- сильное влагалищное кровотечение;
- болезненность при половом контакте или гинекологическом осмотре;
- головокружение или обморок при внутреннем кровотечении;
- бледность кожи, холодный пот, одышка, слабый частый пульс, нарушение сознания (признаки шока).
Причины внематочной беременности
Самый частый вид патологии – трубная, при которой оплодотворенная яйцеклетка развивается в маточной трубе. Причины внематочной беременности в таком случае включают:
- курение: оно нарушает способность маточной трубы перемещать зародыш в полость матки;
- воспалительное заболевание, такое как гонорея или хламидиоз, вызвавшее образование рубца в полости трубы;
- перенесенная операция на маточной трубе;
- предшествующая внематочная беременность.
Факторы риска патологии:
- возраст женщины старше 35 лет;
- перенесенные операции по поводу заболеваний органов брюшной полости;
- многочисленные аборты;
- эндометриоз;
- пороки развития маточных труб;
- беременность, наступившая на фоне использования внутриматочной спирали.
Диагностика внематочной беременности
В начале своего развития такая беременность протекает как нормальная, а ее прерывание напоминает самопроизвольный аборт. Как распознать внематочную беременность? Самостоятельно это сделать очень сложно, поскольку такой доступный для измерения признак как базальная температура при внематочной беременности неинформативен – график до потери эмбриона такой же, как при нормальном вынашивании.
Диагностика внематочной беременности проводится с использованием таких методов:
- гинекологический осмотр, выявляющий отсутствие признаков маточной беременности и патологическое образование, например, в трубе;
- УЗИ, дающее возможность определить патологию с 1 – 2 недели задержки менструации, когда в матке не обнаруживается плодное яйцо;
- анализ на ХГЧ с промежутком в 48 часов, в норме показатель за это время удваивается, при внематочной беременности прирост его в крови не столь велик.
Лечение внематочной беременности
Ребенок не может развиваться вне матки, а самопроизвольное прерывание такого патологического процесса опасно для жизни женщины. Поэтому лечение внематочной беременности только хирургическое:
- сальпингостомия – продольный разрез трубы с последующим восстановлением ее стенки;
- сальпингэктомия – удаление части трубы при ее разрыве.
Обе операции могут быть выполнены лапароскопически или лапаротомически.
Существует и медикаментозный способ лечения – прием метотрексата. Он используется только на самых ранних стадиях при невозможности операции.
Последствия внематочной беременности
Обычно последствия после внематочной беременности относительно благоприятны: хотя способность женщины к зачатию снижается примерно на 40%, она все же может выносить и родить ребенка. Еще одним отрицательным фактором служит увеличение риска повторения такой патологии.
Восстановление после внематочной беременности происходит в течение следующего менструального цикла. Гораздо больший вред женщине приносит не физическая, а психологическая травма. Для полноценной реабилитации требуется поддержка родственников, общение на соответствующих форумах, а иногда индивидуальная и групповая психотерапия.
Отрицательные последствия внематочной беременности можно ослабить, если сразу же заняться поиском причин заболевания и их устранением.
Почему стоит обратиться в клинику «Мама Папа Я»?
Сеть медицинских клиник «Мама Папа Я», филиалы которой расположены в Москве и других городах, предлагает медицинские услуги по доступным ценам, которые помогут избежать развития патологии или вовремя ее диагностировать:
- консультация квалифицированного гинеколога по вопросам планирования беременности;
- программа индивидуального ведения беременности «Жду тебя, малыш!»;
- анализы, необходимые будущим мамам, в том числе определение уровня ХГЧ;
- гинекологическое УЗИ для диагностики заболевания на раннем сроке.
Все консультации и процедуры проводятся в удобное для пациентки время, без ожидания и очередей.
При задержке менструации мы рекомендуем сделать домашний тест на беременность и независимо от его результатов записаться на прием к гинекологу. Сделать это можно по телефону ближайшей клиники или на сайте.
Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.
Я просто в восторге от доктора и клиники. Давно не получал удовольствия в клиниках. Всё прошло идеально с точки зрения логистики, строго по времени. Так же получил удовольствие эстетическое и как пациент и как человек. Я мог общаться и это общение доставило мне огромное удовольствие. Нижайший поклон доктору УЗИ.
Мне очень понравилась доктор Власова. Приятная и милая женщина, хороший специалист. На все свои вопросы я получила ответ, врач дала мне много хороших советов. Визитом осталась довольна более чем.
Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.
Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо!!!
Удалял жировик у Алины Сергеевны, операцию сделала великолепно! Огромное ей спасибо за чуткое внимание и подход к каждой мелочи.
Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.
Клиника «Мама Папа Я» в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.
Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.
Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.
Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.
Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Источник: https://mpya.ru/patsientam/meditsinskij-slovar/vnematochnaya-beremennost
Гестационный диабет при беременности| OneTouch®
Врачи не знают точно, что вызывает гестационный диабет, но у них есть некоторые соображения по этому поводу.
Плацента поддерживает и кормит ребенка по мере его роста. Гормоны из плаценты помогают ребенку развиваться. Но эти же гормоны также блокируют действие инсулина, снижая его эффективность. Гестационный диабет возникает, когда ваш организм больше не в состоянии вырабатывать и использовать весь инсулин, который необходим ему в период беременности, что приводит к повышению уровня глюкозы в крови при отсутствии лечения.
У некоторых женщин риск развития гестационного диабета более высокий. Следующие факторы повышают риск развития гестационного сахарного диабета:
- Избыточная масса тела до беременности
- Слишком большое увеличение веса во время беременности (больше рекомендуемой нормы)
- Возраст старше 25 лет
- Гестационный диабет в анамнезе
- Наличие диабета у близких родственников
- Афроамериканское, азиатское, латиноамериканское или индейское происхождение
Как диагностируется гестационный диабет?
Большинство женщин, получающих хороший медицинский уход в период беременности, регулярно проходят обследование на гестационный диабет с 24-й по 28-ю неделю беременности. Если у вас высокий риск развития гестационного диабета, ваш врач может провести обследование ранее и/или более одного раза на протяжении беременности.
В ходе теста на гестационный диабет ваш врач предложит вам выпить сладкий напиток, и у вас будет взят образец крови для анализа до и после того, как вы выпьете этот напиток. Если результаты показывают, что уровень глюкозы в крови в указанное время выше рекомендуемых пределов, подтверждается диагноз гестационного диабета. Ваш врач расскажет вам о плане лечения гестационного диабета.
Почему так важно лечить гестационный диабет?
Мать инстинктивно защищает своего ребенка. Для здоровья матери и ребенка важно приступить к лечению гестационного диабета сразу же после постановки диагноза. При отсутствии лечения гестационный диабет может вызвать проблемы, которые включают в себя следующее:
- Повышенная вероятность рождения крупного ребенка с весом более 4 кг — это состояние называется макросомией. Оно повышает вероятность
- осложнений и травм во время естественных родов;
- кесарева сечения. (К-сечение)
- Высокий риск преждевременных родов и проблем с дыханием (респираторный дистресс) у вашего малыша
- Высокий риск низкого уровня сахара в крови (гипогликемия) у вашего ребенка вскоре после родов
- Более высокая вероятность преэклампсии у вас (высокое кровяное давление и проблемы с печенью или почками)
Соблюдение указаний врача и тщательный контроль гестационного диабета поможет вам значительно снизить риск развития этих осложнений.
Чего следует ожидать при диагнозе «гестационный диабет»?
Если вам поставлен диагноз «гестационный диабет»:
- Ваш врач порекомендует вам здоровую диету с контролируемым потреблением углеводов и физические упражнения. Во многих случаях этих мер будет достаточно для контроля уровня глюкозы в крови на протяжении всей беременности.
- Вам может понадобиться помощь диетолога в составлении плана здорового питания. Диетолог может научить вас контролировать количество и типы углеводов в продуктах питания, чтобы управлять уровнем глюкозы в крови, в то же время удовлетворяя потребности вашего растущего ребенка. Вас также могут попросить вести журнал питания и следить за своим весом.
- Возможно, вам придется ежедневно проверять уровень глюкозы в крови глюкометром. Попросите вашего врача или консультанта по вопросам диабета порекомендовать глюкометр, который подходит вам. Проверка и отслеживание уровня глюкозы в крови поможет вам и вашему врачу управлять вашим гестационным диабетом.
Как правило, уровень глюкозы в крови приходится проверять не менее 4-х раз в день, обычно натощак, а затем через 1-2 часа после еды. Ваш врач или медицинский работник расскажет, как часто вы должны проводить анализ и каков ваш целевой диапазон уровня глюкозы в крови. Не забывайте регистрировать свои измерения уровня глюкозы в крови, в том числе время и результаты анализа, до или после еды, а также то, через какое время после еды был сделан тест.
- Легкая физическая нагрузка во время беременности поможет вашему организму лучше использовать свой собственный инсулин и поможет контролировать уровень глюкозы в крови. Виды упражнений, которые могут безопасно выполняться беременными женщинами, включают в себя быструю ходьбу и плавание. Поговорите со своим врачом и получите рекомендации в отношении безопасных физических упражнений в ходе беременности.
На приеме акушерка может проверить ваше давление крови и взять анализ мочи. Вы также обсудите со своим врачом результаты анализов уровня глюкозы в крови, то, как вы питаетесь, какие физические упражнения выполняете и сколько прибавили в весе. За вашим растущим ребенком будет также вестись пристальное наблюдение. Все это поможет определить, работает ли назначенный план лечения гестационного диабета и нужно ли его корректировать.
Если изменение питания и физические упражнения не помогают контролировать уровень глюкозы в крови, ваш врач может назначить прием лекарств — таблеток или инсулина — на весь оставшийся срок беременности.
Прием лекарств (таблетки, инсулин)
Если ваш врач выписывает таблетки или инсулин, это не означает, что вам не удалось справиться с гестационным диабетом. В некоторых случаях ваш организм может быть просто не в состоянии самостоятельно вырабатывать достаточное количество инсулина, необходимое вашему организму по мере роста ребенка. Очень важно следовать рекомендациям своего врача, чтобы защитить себя и своего ребенка. Возможно, после рождения ребенка вы сможете прекратить прием противодиабетических препаратов.
Если ваш врач назначает вам инсулин для лечения гестационного диабета, его можно получать в виде инъекций или другим способом — например, при помощи инсулиновой помпы.
Кто-то из членов вашей семьи может научиться этому вместе с вами и помогать вам принимать инсулин согласно предписаниям врача. К счастью, сегодня, благодаря инсулиновым шприцам с небольшими тонкими иглами, инъекции стали практически безболезненными.
Врач расскажет, когда и сколько инсулина вы должны принимать каждый раз, и может порекомендовать скорректировать прием инсулина в ходе беременности.
2 IDF Diabetes Atlas (Издание 
Источник: https://www.onetouch.ru/facts-about-diabetes/start-your-journey/gestational-diabetes
Ранние симптомы беременности — блог медицинского центра ОН Клиник
Каждая женщина уникальна по своей природе. Поэтому невозможно определить одинаковые симптомы для всех, все проходит достаточно индивидуально. А иногда случается и так, что у одной и той же женщины одна беременность значительно отличается от другой.
Кроме этого, ранние симптомы очень часто похожи на период перед менструацией и после. Некоторые признаки можно принять за месячные. Таким образом, девушка может даже не осознавать, что она в положении.
Стоит отметить, что нельзя ссылаться только на признаки, ведь они могут указывать на совсем иные причины. Иногда даже тест может дать ошибочный результат, поэтому самый точный ответ вы сможете услышать на приеме у узиста.
Менструальные спазмы
После оплодотворения яйцеклетка крепится к эндометрию матки. Это может вызвать небольшое кровотечение и спазматические боли внизу живота, что является одним из самых ранних признаков беременности. Данное кровотечение называют имплантационным, поскольку в это время происходит имплантация яйцеклетки к слизистой матки. Период крепления проходит в первые 6-12 дней после зачатия. Симптом часто путают с менструацией. Однако спазмы менее выражены.
Помимо крови, женщина может заметить обильные выделения из влагалища. Они похожи на белые молочные сгустки. Дело в том, что в это же время будущий ребенок начинает свое развитие на клеточном уровне. Начинается утолщение стенок влагалища. Происходит усиленный рост клеток, что и провоцирует данные выделения.
Этот признак может сопровождать девушку на протяжении всей беременности. Выделения обычно безвредны и не требуют никакого лечения. Но если вы ощущаете неприятный запах, жжение и зуд, необходимо обратиться к гинекологу, чтобы он определил, нет ли у вас грибковой или бактериальной инфекции. Помните, что заболевание может навредить не только вам, но и ребенку. Несвоевременное лечение несет угрозу для жизни и здоровья будущего малыша.
Изменения груди
Такой признак, как изменения груди, обычно проявляется раньше всего. Начинаются серьезные изменения и перестройка гормонального фона сразу же после зачатия. Организм готовится к лактации. Меняется структура тканей груди. Через несколько недель вы можете чувствовать покалывание, боли.
Хотя особое изменение в росте еще не заметно, грудь начинает набухать, становится тяжелее, полнее, а область ареол может потемнеть. Кроме этого, соски становятся очень чувствительными. Даже незначительное прикосновение может повлечь за собой неприятные ощущения.
Существуют и другие причины, которые влияют на изменения молочных желез: от обычного набора веса до менструации. Но, в случае беременности, этот непростой период нужно просто перетерпеть. Со временем вам удастся привыкнуть к данным ощущениям и переменам в организме. Позже боль, чувствительность и неприятные ощущения в груди должны ослабнуть.
Усталость
За счет изменения уровня прогестерона беременная женщина может чувствовать сильную усталость. Это вполне нормальное явление в данный период. Уже в первые недели после оплодотворения много энергии и ресурсов организм тратит не перестройку и изменения.
На постоянную усталость влияют и другие факторы: усиленная циркуляция крови, повышение ее выработки, пониженный сахар в организме, снижение артериального давления, а также недосыпания из-за других побочных явлений беременности (тошнота, боли в спине, частое мочеиспускание и т.д.).
Интересно то, что изнеможденное состояние может меняться на значительный прилив энергии. Эти два противоположных ощущения могут регулярно подменивать одно другое в зависимости от изменений гормонального фона.
Если усталость приносит вам много неприятностей и мешает полноценно жить, обратите внимание на рацион питания. Употребляйте в пищу как можно больше продуктов, богатых белком и железом – и тогда это поможет облегчить усталость.
Данный признак является самым популярным среди всех симптомов беременности. Хотя он проявляется далеко не у каждой женщины. Чаще всего тошнота происходит в период с четвертой-шестой недели до начала второго триместра. В некоторых случаях симптом проявляет себя на всех этапах беременности.
Причин утренней тошноты много и нельзя точно определить, что влияет на недомогание организма. Однако, как и с другими симптомами, основным поводом могут послужить изменения в эндокринной системе и процесс вывода токсинов. Кроме этого, у некоторых тошнота проявляет себя не только в первой половине дня, но и в любое другое время суток.
Кроме этого, в период беременности у девушек появляется тошнота из-за полного отвращения к некоторым блюдам. Сама мысль о нелюбимом продукте может привести к тошноте или рвоте.
Несмотря на данное состояние, организму важно получать питательные вещества и витамины. Необходимо проконсультироваться со своим врачом и подобрать диету, где будут учтены индивидуальные предпочтения и непереносимость некоторых продуктов. Здоровое питание – один из залогов правильного развития вашего ребенка.
Другие ранние симптомы беременности
Зачатие приносит множество изменений в организм. Происходит перестройка многих систем и это влияет на появление следующих симптомов:
- частое мочеиспускание;
- запоры;
- перепады настроения;
- головные боли и боли в спине;
- головокружения и возможные обмороки.
Частое мочеиспускание
Данный признак появляется в середине первого триместра. Женщина может ощущать постоянную потребность в мочеиспускании даже, если мочевой пузырь не наполнен. Это приводит к постоянной беготне в туалет, непроизвольным выделениям небольшого количества жидкости во время смеха, кашля, чихания и т. д.
Хотя частое мочеиспускание нормальное явление и связано на первом этапе опять-таки с перестройкой гормонального фона, симптом можно облегчить. Постарайтесь употреблять меньше кофе, чая и других мочегонных напитков, чтобы избежать постоянного желания опорожнить мочевой пузырь.
Но не стоит снижать количество выпитой воды, думая, что это поможет выйти из ситуации. Жидкость для здоровья и нормального развития ребенка в любом случае нужна, а такой подход может привести к обезвоживанию.
Также стоит обратить внимание на свои ощущения при мочеиспускании. Возможно, причина заключается совсем в другом. Необходимо незамедлительно обратиться к врачу, если мочеиспускание сопровождается симптомами:
- жжение;
- боли и дискомфорт;
- кровь в моче.
Такие признаки могут указывать на заболевания выделительной системы. А несвоевременное обращение за помощью к специалисту иногда заканчивается и выкидышем.
Запор
Беременность часто сопровождается проблемами с процессом дефекации. На это, в первую очередь, влияет уровень прогестерона в организме, кишечник медленнее проталкивает пищу из-за расслабленных мышц его стенок, что приводит к частым запорам. Также данный признак может появиться в связи с употреблением витаминных комплексов и железа.
Чтобы облегчить опорожнение включите в рацион продукты, богатые клетчаткой, большое количество воды и не забывайте о физических упражнениях. Зарядка непосредственно влияет на механическую обработку пищи.
Перепады настроения
В первом триместре из-за перестройки организма, тело испытывает сильный стресс. Нервная система становится более уязвимой, и любое неприятное событие воспринимается куда серьезнее, чем до беременности.
Данный признак встречается практически у каждой беременной женщины. Но все же старайтесь избегать стрессовых ситуаций, уделять время прогулкам на природе, отдыху, слушать спокойную классическую музыку. На ранних сроках беременности формируется нервная система малыша. Важно, чтобы ничто не повлияло на ее гармоничное развитие.
Головные боли и боли в спине
Девушки в положении часто сталкиваются с такой проблемой, как головные боли и боли в спине. Причины те же, что и у других симптомов. Но также на боль в спине, чаще всего в пояснице, влияет большая нагрузка на почки. В первом триместре организм выводит токсины более тщательно, почки работают куда активнее – это и может приводить к неприятным ощущениям.
Головокружение и обморок
Как было выше сказано, беременность часто сопровождается снижением артериального давления. Девушки, для которых перепады давления более значительные, чувствуют частые головокружения и падают в обмороки.
Хотя и говорят, что ношение малыша под сердцем – один из самых прекрасных периодов жизни, он сопровождается довольно неприятными симптомами. У некоторых встречаются все эти признаки, у некоторых – один-два. Но, если вы чувствуете, что они слишком мешают вашей нормальной жизнедеятельности, обсудите способы решения проблем с врачом.
Источник: https://onclinic.ua/blog/rannie-simptomy-beremennosti
Когда тест делать еще рано: 5 ранних признаков беременности
Очень часто, будучи уже в положении, женщина даже не подозревает об этом. Как правило, в такой ситуации речь идет о незапланированной беременности. Существует несколько ранних признаков, на которые многие не обращают внимания, но они могут стать первой весточкой о том, что в организме зарождается новая жизнь. Стоит просто прислушаться к себе.
Многие женщины сталкиваются с подобными ощущениями накануне менструации. Казалось бы, ничего необычного не происходит, и раз болит низ живота, значит, критические дни не за горами. Но не все так однозначно. Часто низ живота начинает потягивать не за сутки-двое до наступления месячных, а за 5-7 суток, когда до них еще слишком рано. И только когда эта боль повторяется изо дня в день и менструация не наступает в срок, женщина может задуматься.
На самом же деле все это время в организме уже происходят изменения, а тянущие боли внизу живота вызваны имплантацией плодного яйца в полость матки. Обычно это происходит на 3-4-й день после полового акта. Еще двое суток необходимо для того, чтобы произошел процесс внедрения оплодотворенной яйцеклетки в эндометрий.
Впрочем, не стоит забывать, что болеть живот может и по ряду других причин, не всегда вызванных беременностью, и лучше проконсультироваться с врачом.
Сонливость и усталость
Сегодня многие женщины живут в таком ритме, что никого не удивишь усталостью в конце рабочего дня. Но усталость усталости рознь. Если еще неделю назад, утомившись от физической или эмоциональной нагрузки, вы нашли время на отдых и быстро восстановили силы, то при беременности такая усталость будет только накапливаться.
А если утром просыпаться по звонку будильника стало сложнее, а в течение дня вам постоянно хочется прилечь и отдохнуть – это ранний признак того, что в организме уже идут перемены, и связано это с изменением гормонального фона женщины. Также может незначительно подниматься температура тела, но не выше 37,5 градусов. Тесты на беременность в это время, как правило, еще не показывают две полоски.
Чувствительность груди
У многих женщин такая чувствительность появляется за несколько дней до менструации, и судить только по этому признаку о возможной беременности, конечно же, не стоит.
Беременность, роды и «сексуальный блюз»
Но некоторые женщины отмечают, что чувствительность груди при беременности намного сильнее, чем перед менструацией. К тому же могут произойти незнакомые вам ранее изменения – увеличится размер груди, станут более заметны вены на молочных железах, потемнеют или станут болезненными соски. Словом, если подозреваете, что беременны, хорошо изучите свою грудь и обратите внимание на то, не происходит ли с ней что-то необычное.
Частые мочеиспускания
Часто женщины ждут этого симптома в третьем триместре беременности, и связано это с тем, что плод уже достаточно крупных размеров и надавливает на верхнюю часть мочевого пузыря, что вызывает частые позывы в туалет.
На раннем сроке причиной частого мочеиспускания может быть изменение гормонального фона, в частности гормона ХГЧ (хорионического гонадотропина человека – того самого, который и «показывает» две полоски на тесте). Он, в том числе, отвечает и за увеличение мочеотделения.
Матка беременной женщины уже в первые недели беременности тоже хоть и незначительно, но увеличивается и давит на заднюю стенку мочевого пузыря, вызывая механическое раздражение и как результат – желание чаще посещать дамскую комнату, особенно в ночное время.
Изменение состояния кожи
Иногда у женщин накануне менструации появляется угревая сыпь на лице.
Лекарства и беременность: как не навредить ребенку
Если вы не из их числа, а высыпания на коже неожиданно появились, есть повод задуматься о возможной беременности. Подобные высыпания относят к раннему токсикозу беременных. Они появляются из-за меняющегося гормонального фона женщины, и, как правило, к моменту, когда она уже знает, что точно беременна, сыпь сама по себе проходит. Но следует помнить, что этот признак проявляется далеко не у всех и может зависеть от общего состояния здоровья женщины и ее питания.
Маша Емельянова
Источник: https://tsn.ua/ru/lady/zdorovye/ginekologiya/kogda-test-delat-esche-rano-5-rannih-priznakov-beremennosti-705355.html