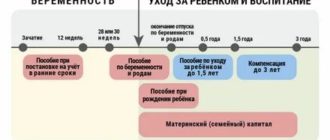
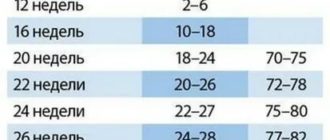
Значение уровня ХГЧ на разных сроках беременности
Хорионический гонадотропин человека, аббревиатура которого ХГЧ, представляет собой гормон, который выделяется оболочками зачавшегося ребёнка. Анализ ХГЧ при беременности показывает, как протекают физиологические процессы в организме беременной женщины, и каково состояние плода в утробе матери. Его можно выполнять с первых дней задержки менструации.
Что собой представляет хорионический гонадотропин человека
По химической природе хорионический гонадотропин человека является гликопротеином, молекулярная масса которого равна сорок шесть тысяч дальтон. Молекула ХГЧ состоит из двух субъединиц -α и β.
α –частица идентичная у трёх гормонов передней доли гипофиза — лютеинизирующего (ЛГ), фолликулостимулирующего (ФСГ) и тиреотропного гормона (ТТГ). Уникальность ХГЧ состоит в структуре его β-субъединицы.
Благодаря бета-частице реализуется присущая этому химическому веществу биологическая активность и иммунохимическая специфичность.
Биологическая активность ХГЧ проявляется в отношении яичников и надпочечников, которые начинают синтез собственных гормонов, сохраняющих беременность, сразу же после повышения уровня ХГЧ в сыворотке крови. Иммунологическая специфичность выражена в том, что к β-субъединице получают антитела, а это делает возможным и иммунохимическое определение ХГЧ. Антигенспецифические моноклональные антитела являются основой всех современных методов определения этого гормона в крови и моче.
Развивающийся эмбрион синтезирует ХГЧ сразу же после зачатия. Затем его вырабатывает синцитиотрофобласт. Наличие гормона ХГЧ является обязательным условием успешного прогрессирования беременности.
Он поддерживает кортикостероидные гормоны и другие факторы роста в жёлтом теле, способствует развитию сосудов в матке, лучшей иммунологической адаптации в период беременности. ХГЧ, благодаря высокому отрицательному заряду, отталкивает от плода иммунные клетки матери и защищает его.
Некоторые учёные считают, что ХГЧ является связующим звеном в развитии и поддержании иммунной толерантности при беременности.
Наличие и уровень гормона ХГЧ при беременности может быть определён в крови или моче. Многие иммунологические методы, при помощи которых выявляют ХГЧ в биологических жидкостях, основаны на принципе «сэндвича». В диагностике используют, моноклональные антитела к хорионическому гормону человека, которые мечены ферментом или же люминесцентным красителем. Проведение тестов на наличие беременности основаны на технике бокового потока.
Уровень ХГЧ при беременности в моче определяют с использованием иммунохроматографии. Диапазон пороговых значений зависит от тест-системы. Сыворотку подвергают исследованию методом хемилюминесценции или же флуорометрии. При помощи иммуноферментного анализа можно обнаружить ХГЧ при его уровне пять милимеждународных единиц на один миллилитр.
Хгч при беременности. норма
По уровню гормона ХГЧ при беременности судят, как она протекает, нет ли угрозы аборта, выкидыша, или внематочной беременности, а также не замер ли плод. Уровень ХГЧ при беременности можно определять в моче или крови. При помощи тест-систем на беременность выявляют присутствие ХГЧ в организме женщины.
Для того чтобы полученные результаты анализа ХГЧ при беременности соответствовали действительности, необходимо подготовиться к сдаче крови на исследование. Кровь лучше сдавать натощак с утра. Если таковой возможности нет, то перед сдачей крови в течение шести часов не принимают пищу.
На протяжении трёх дней, предшествующих исследованию крови на ХГЧ, ограничивают физические и эмоциональные нагрузки женщины. Она должна на протяжении этого периода времени отказаться от приёма спиртных напитков. Анализ ХГЧ при беременности лучше всего выполнять до момента задержки, примерно за семь дней до момента возможной имплантации яйцеклетки.
Максимальный уровень ХГЧ у небеременных женщин не должен быть выше показателя 15 мЕд/мл. У мужчин он находится в пределах от нуля до пяти миллиединиц. В первые дни задержки месячных анализ ХГЧ может быть недостоверным. Особо чувствительные тест-системы показывают повышение уровня ХГЧ при наличии беременности до момента предполагаемых месячных.
Норма ХГЧ неодинакова на разных неделях беременности. Так, на первой неделе беременности уровень ХГЧ находится в пределах 25-155 мЕд/мл. На второй неделе он повышается до103-4870 мЕд/мл. ХГЧ на четвёртой и пятой неделе находится на уровне 2500-82300 мЕд/мл.
С пятой по шестую неделю концентрация гормона беременности равна 23000-150000 мЕд/мл. Пик концентрации ХГЧ приходится на седьмую неделю беременности.
В последующем его уровень начинает постепенно снижаться и к концу беременности не превышает показателей от 2700 до 78100 мЕд/мл.
Изменение уровня ХГЧ
Изменение уровня ХГЧ может свидетельствовать не только о беременности. Он изменяется и при других состояниях мужского и женского организма. Снижение или повышение концентрации ХГЧ часто возникает при патологических процессах. Несоответствие уровня ХГЧ предполагаемому сроку беременности свидетельствует о том, что у женщины имеются проблемы с вынашиванием ребёнка.
Хорионический гонадотропин может прекратить вырабатываться в случае остановки развития плода. Это является сигналом, что имеется риск самопроизвольного прерывания беременности. В том случае, когда гибель плода в утробе матери подтверждается данными ультразвукового исследования, женщине производят выскабливание полости матки.
Понижение уровня ХГЧ при беременности свидетельствует о такой патологии:
- расположение плода вне полости матки;
- начинающаяся отслойка хориона;
- дисгормональные расстройства;
- сахарный диабет.
Аномальное повышение уровня ХГЧ бывает в таких случаях:
- многоплодная беременность;
- гестоз или токсикоз беременных;
- наличие у плода синдрома Дауна;
- перенашивание беременности.
Концентрация ХГЧ в сыворотке небеременной женщины может быть повышенной при злокачественных новообразованиях яичников или матки, раке других органов, на первой неделе после аборта. В мужском организме уровень ХГЧ повышается при злокачественных новообразованиях яичек (семиноме или тератоме). При приеме некоторых гормональных препаратов также повышается концентрация ХГЧ в сыворотке крови.
Хгч при внематочной беременности
Внематочная беременность определяется в том случае, когда оплодотворённая яйцеклетка имплантируется не в стенку матки, а вне органа. Чаще всего встречается трубная беременность. До некоторого времени она протекает так же, как и нормальная беременность.
Однако маточная труба не приспособлена к вынашиванию плода. С ростом эмбриона она растягивается и рано или поздно такая беременность прерывается. Это происходит либо по типу трубного аборта, либо с разрывом трубы.
При трубном аборте на первом месте определяются признаки маточного кровотечения с симптомами острой кровопотери. Это часто приводит к геморрагическому шоку.
В случае разрыва трубы наступает ургентное состояние, требующее оперативного вмешательства. Женщина жалуется на внезапную боль внизу живота, она может потерять сознание. Затем развиваются признаки раздражения брюшины и перитонит. На УЗИ видна жидкость в брюшной полости и разорвавшаяся фаллопиева труба.
Уровень Хгч при внематочной беременности вначале соответствует норме. В дальнейшем определяется остановка роста и снижение концентрации хорионического гонадотропина в сыворотке крови. Это должно насторожить и беременную женщину, и врача.
Если у вас возникла необходимость определить уровень ХГЧ при беременности, обращайтесь в центр ЭКО в Екатеринбурге. Специалисты диагностического отделения не только выполняют анализ ХГЧ при беременности, но сразу же и интерпретируют результаты исследования. При необходимости мы оказываем и ургентную медицинскую помощь беременным женщинам.
.
Источник: https://www.ivf-partus.ru/patsientam/znachenie-urovnya-khgch-na-raznykh-srokakh-beremennosti
Альфа-фетопротеин
В гинекологии АФП — один из основных маркеров состояния плода при мониторинге беременности.
В онкологии альфа-фетопротеин используется для диагностики рака печени и половых желез (рака яичек).
Первоначально АФП вырабатывается желтым телом яичников, а с 5 недели внутриутробного развития — в печени, желудочно-кишечном тракте и желточном мешке плода.
АФП предохраняет плод от иммунного отторжения организмом матери.
В соответствии с ростом концентрации АФП в крови зародыша происходит повышение концентрации АФП в крови беременной. В кровь матери этот белок поступает через плаценту и из амниотической (околоплодной) жидкости.
Обмен АФП между плодом и околоплодными водами и его поступление в кровь матери зависит от состояния почек и желудочно-кишечного тракта плода и от проницаемости плацентарного барьера.
АФП в крови матери начинает нарастать с 10 недели беременности, максимальная концентрация определяется в 32−34 недели, после чего его содержание снижается.
Отклонения развития плода (в частности, открытые дефекты нервной трубки — ДНТ — анэнцефалия и расщелина позвоночника) вызывают увеличенный выход плазмы плода в околоплод-ную жидкость с повышением содержания АФП в материнской крови.
Повышение уровня АФП в сыворотке крови матери в 2,5 и более раз выше нормы наблюдается при серьезных патологических состояниях, угрожающем выкидыше или гибели плода. Хромосомные нарушения, такие как синдром Дауна (трисомия по 21 хромосоме), сопровождаются снижением уровня АФП.
Во многих случаях изменения уровня АФП связаны с наличием акушерской патологии у матери.
Поэтому определение АФП во второй половине беременности должны проводиться в комплексе с плацентарными гормонами (ХГЧ и свободным эстриолом) с целью оценки состояния фетоплацентарной системы (так называемый «тройной тест», выявляющий риск отклонений развития плода (проводится между 14 и 20 неделями беременности).
Для интерпретации результатов определения АФП его значение определяется в МоМ (multiples of median — кратное к медиане). Значения АФП, выраженные в МоМ, можно сравнивать на разных сроках беременности или между разными лабораториями.
Для расчета риска врожденной патологии плода (синдром Дауна, синдром Эдварда, развитие пороков центральной нервной системы), с учетом данных гинекологических исследований (УЗ-исследование), сывороточных маркеров, а также влияние других факторов (возраст матери, срок беременности, вес тела, диабет и др.), рекомендовано использование совместно с компьютерной программой «PRISCA».
АФП является онкофетальным маркером (т.е. в норме вырабатывается только тканями плода).
В случае развития некоторых опухолей присутствие АФП можно обнаружить в сыворотке крови.
Умеренно повышенный его уровень имеет место при циррозе печени, и у 70% пациентов с гепатоцеллюлярной карциномой.
Уровень АФП повышается у 60−70% мужчин с несеминомными опухолями яичек, особенно при наличии метастазов. При несеминомном раке яичка отмечается прямая связь между частотой выявления увеличенного уровня АФП и стадией заболевания.
Анализ ХГЧ совместно с АФП используют для оценки эффективности лечения карцином.
Повышенный уровень АФП иногда наблюдается при редко встречающихся карциномах яичников, при опухолях разных отделов желудочно-кишечного тракта, как с метастазами в печень, так и без них.
В акушерстве:
- Контроль за протеканием II триместра беременности
- Угроза выкидыша
- Диагностика врожденных пороков развития (дефект нервной трубки)
- Диагностика хромосомных аберраций (синдром Дауна)
В онкологии:
- Гепатоцеллюлярная карцинома
- Злокачественные опухоли желчного пузыря, желчных путей и поджелудочной железы
- Опухоли яичек
- Опухоли, имеющие эмбриональное происхождение (трофобластические опухоли, хорино-эпителиомы)
- Выявление метастазирования в печени
- Скрининговые исследования групп риска (пациенты с циррозом печени хроническим HBs — позитивным гепатитом или у пациентов с дефицитом альфа1-антитрипсина)
Уровни АФП в норме
Данные значения могут варьироваться в зависимости от используемых тест-систем и приборов
- у мужчин и небеременных женщин:
Источник: https://samara.mamadeti.ru/services/laboratoriya/poleznye-stati/gormony-shchitovidnoy-zhelezy/alfa-fetoprotein/
Ведение беременности — общаемся с акушером-гинекологом ЕвроМед
Это замечательное время — беременность!
О том, что полезно знать каждой из нас о ведении таких важных в жизни женщины 9 месяцев, мы попросили рассказатьНину Алексеевну Абдуллаеву — акушера-гинеколога с огромным опытом. Она помогла приблизить радость материнства многим нашим пациенткам и отлично владеет тактикой ведения даже самой сложной беременности.
Планирование беременности
Поговорим о самом важном шаге в жизни каждого человека — о планировании беременности.
У кого-то беременность оказывается нечаянной радостью, а кто-то идет к ней долгим и трудным путем.
На сегодняшний день большинство пар, планирующих беременность, заранее обращаются к врачам за советом, как избежать проблем во время беременности, как создать условия, чтобы малыш родился здоровым.
Информация об обследовании перед беременностью сейчас широко доступна и многообразна. Однако, если ориентироваться на всё, что советуют в Интернете, то увлекшись обследованиями, к беременности можно прийти только в 50 лет. Поэтому, думаю, надо все разложить по полочкам.
Что мешает наступлению беременности в первую очередь?
Не секрет, что пока пара найдет друг друга навсегда, у людей могут быть промежуточные отношения. Каждые отношения — это обмен микрофлорой, присущей каждому отдельному человеку. Не всегда эта флора безопасна, и организм с ней может справиться.
Этим фактом обусловлена необходимость профилактического обследования. Для этого женщинам нужно обратиться к врачу акушеру-гинекологу, а мужчинам — к урологу .
Самый простой анализ — мазок на флору, он показывает наличие воспалительных изменений, дополнительной флоры, обязательно исключаются инфекции, передающиеся половым путем: хламидии, генитальные микоплазмы, гонорея, трихомониаз. По вопросу о диагностике и лечении уреаплазмы на сегодняшний день единого мнения нет, поэтому этот анализ проводится по показаниям индивидуально.
Кроме того, необходимо исключить у женщин патологию шейки матки с помощью мазка на онкоцитологию, сдать анализ ДНК ПЦР на ВПЧ (вирус папилломы человека), так как изменения шейки матки во время беременности могут активно прогрессировать и привести к очень серьезным проблемам.
У мужчин исключается та же патогенная флора, но ВПЧ у мужчин определить очень сложно, поэтому этот вопрос решает врач уролог-андролог. Проведение спермограммы снимет сомнения насчет возможностей скорейшего наступления беременности.
Обоим партнерам обязательно нужно сдать кровь на сифилис, гепатиты, ВИЧ.
Женщинам перед планируемой беременностью стоит провести анализ крови на наличие антител к краснухе (эта вирусная инфекция чрезвычайно опасна для беременных и может привести к серьезным порокам развития плода, и от нее можно уберечься, сделав прививку).
Большинство из нас прививали в детском возрасте, но бывают исключения.
Если в анализе не будет антител или они будут очень низкими, тогда необходимо проконсультироваться у врача-инфекциониста и сделать прививку, а через месяц можно думать о планировании беременности.
Прививка актуальна именно для женщины, так как она вынашивает ребенка и может передать будущему малышу свои антитела для защиты, когда он родится.
Если вы — человек, который следит за своим здоровьем, то один раз в год вы всегда проводите рентгенологическое исследование органов грудной клетки (ФЛГ) для исключения проблем с легкими, посещаете стоматолога, и ваши зубы здоровы. Если вы не делали этого раньше, то перед беременностью самое время пройти эти обследования.
К сожалению, не все мы здоровы, зачастую об этом знаем, и, конечно, стоит обсудить со своим лечащим врачом, не помешают ли имеющиеся проблемы со стороны желудочно-кишечного тракта, опорно-двигательного аппарата или других органов вашей будущей беременности, и как часто вы будете встречаться с вашим врачом по этому поводу во время самых важных девяти месяцев.
Конечно, беременность планируют и люди, которые не любят ходить к врачу. Это случай, когда свои страхи, нежелание, лень стоит перебороть и обязательно посетить гинеколога.
В этом случае акушер-гинеколог назначит общеклинические анализы, которые характеризуют ваше здоровье в целом — общий анализ крови, биохимические исследования, глюкоза крови, гормоны щитовидной железы, пролактин.
В процессе обследования, возможно выявятся состояния, требующие углубленного анализа и расширение спектра исследований.
Обязательным является проведение УЗИ органов малого таза, по показаниям — УЗИ органов брюшной полости, молочных желез, щитовидной железы, УЗИ вен нижних конечностей.
Возможно проведение ЭКГ и УЗИ сердца — при наличии показаний.
Подтвердить наступление беременности можно соответствующим тестом, но есть и более надежный способ — анализ крови на ХГЧ. Этот показатель оценивается в динамике, с интервалом в несколько дней: при наличии беременности значение показателя увеличивается. С результатами анализа необходимо обратиться к акушеру-гинекологу, который даст направление на УЗИ.
Наблюдение во время беременности
Наблюдение по беременности — это следующий важный этап, особенно он волнителен, если это впервые, когда столько неясного и непонятного. Вот в этот момент важно доверительное общение с врачом, его опыт и индивидуальный подход к вам. Врач всегда выслушает и объяснит то, что вас пугает, смущает, волнует. От вашего эмоционального состояния зависит, как будет протекать жизнь вашей семьи во время вашей беременности.
Весьма сложная группа пациенток акушера-гинеколога (и она, к сожалению, достаточно велика) — женщины с печальным опытом во время предыдущих беременностей. Чаще, это неразвивающиеся или замершие беременности, или осложнения во время родов, связанные с кровотечением, повышенным артериальным давлением, гипоксией плода.
Все эти случаи необходимо сообщить акушеру-гинекологу, так как их анализ и выяснение причины развития помогут избежать повторения ситуации.
Ваш врач может порекомендовать получить консультацию генетика, сдать анализы крови на мутации гемостаза, антифосфолипидный синдром, провести дополнительные гормональные исследования.
Очень часто встает вопрос о группе крови и резус-факторе. Это исследование необходимо во время беременности, так как огромную роль играет разница в резус- факторе. Если будущая мама имеет резус-отрицательный тип крови, а отец будущего ребенка — резус-положительный, то наступлению беременности это никак не помещает. Однако, во время беременности обязательно проводится контроль, не возникла ли реакция на клетки крови малыша у мамы.
Сейчас есть исследования по крови матери с 10 недель беременности, позволяющие уточнить резус-принадлежность крови ребенка, и это может быть выполнено по вашему желанию.
Если антитела к резус-фактору не выявлены, то в 28-30 недель и после родов вводится профилактическая антирезусная вакцина. Этот способ профилактики за несколько лет позволил свести на нет проблему резус-конфликта у пациенток, использовавших вакцинацию.
Если резус-фактор ребенка не известен, то согласно действующим стандартам, не реже, чем 1 раз в месяц проводится исследование крови мамы на наличие антител к резус-фактору. Если проведена вакцинация, эти антитела появляются в норме, что подтверждается анализом, повторные исследования не проводятся. Стандарты обследования и ведения беременных регламентированы министерством здравоохранения и едины для муниципальных лечебных учреждений и для частных клиник.
В ходе беременности акушер-гинеколог отслеживает ваше состояние, в том числе — и по лабораторным показателям. На приеме врач всегда измеряет вес и артериальное давление, оценивает результаты анализов.
В первую очередь, это общеклинические исследования — анализ мочи сдается перед каждым визитом к врачу, общий анализ крови — не реже 5 раз за беременность (с учетом индивидуальных особенностей), анализы крови на TORCH-инфекции (герпес, краснуха, цитомегаловирус, токсоплазмоз) в 12 и 30 недель, анализы крови на ИППП трижды — до 12 недель, в 30 недель и 36–37 недель.
Биохимические анализы крови сдаются, в среднем, 2–3 раза за время беременности, исследование свертывающей системы крови (гемостаз) проводится не менее трех раз, а при наличии показаний контроль может быть чаще.
Скрининг-исследование на врожденную патологию плода, включающее в себя УЗИ с измерениями основных анатомических показателей ребенка в сочетании с биохимическим скринингом (анализ крови на ПАПП) проводится на сроке с 11 недель 5 дней до 13 недель 4 дней. Кроме того, при наличии показаний, в 16–17 недель может быть проведен анализ крови на альфафетопротеин (АФП) и УЗИ плода.
Следующие обязательные УЗИ проводятся в 18–20 недель и в 32–33 недели для оценки состояния плода, плаценты, с контролем состояния шейки матки; УЗИ сердца плода — по показаниям — на сроке 22–26 недель.
Кардиотокография (КТГ) проводится с 33–34 недели, контроль сердцебиения плода, допплерометрия — с 22 недели до родов по показаниям, обязательно в 26–28 недель и после 32 недель.
В первом триместре обязателен осмотр специалистов: офтальмолога, оториноларинголога, терапевта, стоматолога, проведение ЭКГ, УЗИ сердца беременной по показаниям.
Весь этот комплекс наблюдения необходим для того, чтобы исключить непредвиденные состояния у беременной и ее будущего ребенка, ведь наша оценка собственного здоровья не всегда адекватна реальности, тем более, что во время беременности есть много изменений, которые на ранних этапах не чувствуются, а когда дают о себе знать, то, зачастую, это уже достаточно серьезные отклонения.
Диагнозы, которые выставляют беременной, необходимы для врача родильного дома, чтобы иметь возможность оценить возможные риски, а самой пациентке предоставляется информация, как себя вести при наличии тех особенностей здоровья, которые выявлены во время беременности; когда нужно беспокоиться и обратиться к врачу, что делать в определенных ситуациях.
Будущим мамам обязательно знать о том, что в случае необходимости использования каких-либо лекарственных средств сначала нужно посоветоваться со своим акушером-гинекологом, а при обращении к другим специалистам — всегда сообщать о своем очаровательном положении. Дело в том, что лишь ограниченный круг медикаментов разрешен к применению во время беременности будущей маме.
Чем больше срок беременности, тем шире перечень этих лекарственных средств. После 12 недель беременности формируется плацента, которая имеет способность задерживать большинство препаратов, чтобы они не попали к ребенку. Этим обусловлена возможность применения антибиотиков и низкомолекулярных гепаринов (при наличии показаний).
Основное правило медикаментозной терапии во время беременности — только если польза превышает риск!
Наблюдение по беременности включает в себя оформление определенной документации, право на это дает лицензия, получаемая медицинской организацией при соблюдении большого количества условий. Наша клиника имеет лицензию на ведение беременных, экспертизы временной нетрудоспособности, необходимой для оформления листка нетрудоспособности («больничного»).
Декретный отпуск по беременности и родам оформляется в 30 недель беременности. На этом же сроке выдается справка для оформления родового сертификата, не утратившего своей актуальности. Этот сертификат нужен для госпитализации в муниципальный родильный дом, оформляет его женская консультация, куда нужно обратиться с документами: обменной картой, паспортом, полисом обязательного медицинского страхования, СНИЛС, справкой из клиники о наблюдении.
В нашей клинике возможно проведение инфузионной терапии для беременных, установка пессария при несостоятельности шейки матки.
Также в подобной ситуации может быть рекомендовано проведение цервикального серкляжа (наложение швов на шейку матки), эта процедура выполняется нашими врачами.
Учитывая многопрофильный характер нашей клиники, у пациентов есть возможность пройти все обследование в одном месте. Наличие в штате широкого круга специалистов, позволяет в сложных ситуациях провести консилиум.
Самое главное, что отличает МЦ «ЕвроМед клиника» — это индивидуальный подход к каждой беременной, возможность ее общения с лечащим врачом в случае острой необходимости.
Всегда помните, что беременность — это совместный труд пациентки, врача, поддержка близких. Понимание и взаимодействие позволит избежать ненужных трудностей и проблем, а рождение здорового малыша будет нам наградой.
Источник: https://euromednsk.ru/patients/articles/detail/eto-zamechatelnoe-vremya-beremennost/
Выявление генетических отклонений – НИПТ Пренетикс
Какие генетические заболевания чаще всего встречаются у детей? Можно ли их предотвратить? Как вовремя выявить патологию? На какой неделе беременности лучше проходить обследование? Сколько стоит генетический анализ крови в Москве?
Каждая клетка человека содержит хромосомы с генами, в которых закодирована вся информация о строении и работе тела. По сути своей ген – это код, последовательность особых молекул – нуклеотидов – своего рода «букв». Если в коде возникают ошибки, это приводит к нарушению определённых функций в организме и заболеваниям. Эти болезни так и называют – генетические.
Поломка может произойти на уровне хромосом. Например, может увеличиться их число. Такие болезни называют хромосомными.
К сожалению, эффективного лечения таких патологий не существует. Но их можно обнаружить на ранних сроках беременности и вовремя принять меры. Для этого существуют специальные скрининговые анализы крови. Если в крови обнаруживают изменение уровней определённых веществ – их называют маркёрами – женщину направляют на более детальное обследование.
На каком сроке беременности лучше сдать кровь на генетический анализ?
Существует стандартный скрининг, обычно врачи-гинекологи назначают его в промежутке между первым днём 10 недели беременности и пятым днём 13 недели. В особых случаях можно провести скрининг между 6 и 14 неделями. Стандарт, которого придерживаются во многих клиниках – двойной тест. Называется он так потому, что в крови определяют уровень двух веществ:
- Хорионический гонадотропин (b-ХГЧ) – вырабатывается клетками оболочки плодного яйца и нужен для нормального вынашивания беременности.
- Ассоциированный с беременностью протеин плазмы-А (РАРР-А) – вырабатывается плодной оболочкой, необходим для нормального развития плаценты и плода.
Проблема классического анализа крови на генетические заболевания в том, что он недостаточно точен. Довольно часто получают ложноположительные результаты. Здоровую женщину приходится необоснованно отправлять на инвазивные процедуры: биопсию хориона (забор ткани оболочки зародыша), амниоцентез (анализ околоплодных вод, проводится во втором триместре). Для женщины это ненужный стресс и, пусть и небольшой, но все же риск прерывания беременности.
Существуют более современные, точные методы скрининга. Более миллиона женщин доверились тесту Prenetix. Его точность составляет 99,9%, он в 16 раз безопаснее стандартного скрининга. Цена этого генетического анализа крови в Москве доступна практически для каждой женщины.
Какие патологии помогает выявить тест Prenetix?
«Пренетикс» помогает выявить наиболее распространённые хромосомные аномалии:
- Синдром Дауна (добавочная 21 хромосома)
- Синдром Патау (добавочная 13 хромосома)
- Синдром Клайнфельтера (добавочные X-хромосомы у мальчиков)
- Синдром Эдвардса (добавочная 18 хромосома)
- Синдром Шерешевского-Тёрнера (нехватка одной X-хромосомы)
- Добавочные Y-хромосомы у мальчиков и X-хромосомы у девочек
Считается, что эти нарушения чаще всего встречаются у женщин старшего возраста. Но данные научных исследований говорят о том, что наибольшее количество аномалий обнаруживается у будущих мам моложе 35 лет. Поэтому сдать кровь на генетический анализ необходимо каждой беременной женщине.
Сколько стоит генетический анализ крови в Москве?
Тест Prenetix – это американская технология. Однако цена генетического анализа крови в Москве и в регионах России доступна, благодаря тому, что лаборатория Genetico при поддержке Сколково, Минпрома и АСИ провела трансфер технологии в Россию. На данный момент стоимость исследования снижена до 22 000 рублей.
Узнайте о том, как пройти тест в вашем городе, связавшись с нами по телефону: 8 800 250-90-75
Источник: https://prenetix.ru/o-teste/vyyavlenie-geneticheskih-otkloneniy/
Хорионический гонадотропин человеческий
В первом триместре беременности ХГЧ оказывает поддержку желтому телу и стимулирует выработку гормонов прогестерона и эстрогенов, необходимых для поддержания беременности. Это происходит до тех пор, пока система плод-плацента не начнет самостоятельно формировать необходимый гормональный фон.
ХГЧ начинает вырабатываться уже на 6-8 день после оплодотворения. В первые недели беременности его уровень удваивается примерно каждые 2-3 дня (от 48 до 72 часов). Увеличение уровня ХГЧ на 60% за два дня так же считается нормой.
По мере увеличения срока беременности скорость роста уровня ХГЧ падает. При достижении уровня 1200 Ед/л уровень ХГЧ обычно удваивается каждые 3-4 дня (от 72 до 96 часов). После 6000 Ед/л удвоение происходит в среднем каждые 4 дня (96 часов).
Через 8-9 акушерских недель беременности (от зачатия ~ 6-7 недель) ХГЧ перестает расти и начинает медленно снижаться.
При многоплодной беременности содержание ХГЧ увеличивается пропорционально числу плодов.
Пониженные концентрации ХГЧ могут говорить о внематочной беременности или угрозе прерывания.
ХГЧ является гликопротеином состоит из двух субъединиц – альфа и бета:
- альфа-субъединица идентична с альфа-субъединицами гормонов гипофиза (ТТГ, ФСГ и ЛГ);
- бета-субъединица (бета-ХГЧ) гормона – уникальна.
Поэтому для точной оценки уровня ХГЧ используют тесты на бета-субъединицу этого гормона (бета-ХГЧ). В тест-полосках для экспресс-диагностики беременности используется, в большинстве случаев, менее специфичный тест на ХГЧ.
Определение уровня бета-ХГЧ в крови позволяет диагностировать беременность уже через 2 недели после оплодотворения. Уровень бета-ХГЧ в моче в 1,5-2 раза ниже, чем в крови.
Концентрация бета-ХГЧ в моче достигает диагностического уровня на 1-2 дня позже, чем в сыворотке крови.
Нормы ХГЧ
В зависимости от лаборатории нормы ХГЧ для разных сроков беременности могут отличаться, но имеют примерно следующие показатели:
- Мужчины и небеременные женщины 0-5 ед/л
- Требуется повторное исследование 5-25 ед/л
| 1-2 недели от зачатия (3-4 акушерские недели ) | 25-156 |
| 2-3 недели от зачатия (4-5 акушерских недель) | 101-4870 |
| 3-4 недели от зачатия (5-6 акушерских недель) | 1110-31500 |
| 4-5 недель от зачатия (5-6 акушерских недель) | 2560-82300 |
| 5-6 недель от зачатия (7-8 акушерских недель) | 23100-151000 |
| 6-7 недель от зачатия (8-9 акушерских недель) | 27300-233000 |
| 7-11 недель от зачатия (9-13 акушерских недель) | 20900-291000 |
| 11-16 недель от зачатия (13-18 акушерских недель) | 6140-103000 |
| 16-21 неделя от зачатия (18-23 акушерских недель) | 4720-80100 |
| 21-39 недель от зачатия (23-41 акушерских недель) | 2700-78100 |
Уровень ХГЧ в пределах от 5 до 25 ед/л не позволяет уверенно подтвердить или опровергнуть беременность, поэтому требуется провести повторное исследование через 1 неделю.
Уровни ХГЧ от недели к неделе развивающейся беременности значительно перекрываются, поэтому ХГЧ не используется для установления срока!!! Выше приведена таблица уровней ХГЧ у беременных женщин.
Внимание: при исследовании ХГЧ в динамике (через 48-72 часа) необходимо сдавать тест в ОДНОЙ И ТОЙ ЖЕ лаборатории. Нормы, чувствительность специфичность разных тест-систем отличаются!!!
Когда можно сдавать анализ на ХГЧ?
Анализ на ХГЧ лучше сдавать начиная с первого дня задержки или не ранее, чем через 14 дней после предполагаемого зачатия. В противном случае, он может быть ошибочным.
Обратите внимание:
- Нормы ХГЧ приведены для срока беременности «от зачатия », а не по сроку последней менструации.
- Приведенные выше цифры не являются эталоном! В каждой лаборатории могут быть установлены свои нормы. При оценке результатов желательно опираться на нормы той лаборатории, где вам проводили анализ!
- Если вы не знаете свой срок беременности или результаты анализов не совпадают с вашими расчетами, загляните в наш календарь беременности. Возможно, Вы просто рассчитали его неверно.
Почему срок беременности по ХГЧ не совпадает с расчетами врача?
Обратите внимание, что по ХГЧ срок беременности определяется относительно даты зачатия и отражает возраст будущего ребенка. Акушерский срок беременности рассчитывается врачом относительно даты последней менструации и не имеет никакой связи со сроками зачатия.
Повышение уровня ХГЧ в отсутствии беременности:
- прием гормональных препаратов (ХГЧ);
- остаточный уровень ХГЧ от предыдущей беременности или после аборта;
- хорионкарцинома (хорионэпителиома), рецидив хорионкарциномы;
- пузырный занос, рецидив пузырного заноса;
- опухоли яичек или яичников, легких, почек, матки и др.
Повышение уровня ХГЧ при беременности:
- несоответствие реального и предполагаемого срока беременности
- многоплодная беременность (результат возрастает пропорционально числу плодов)
- пролонгированная беременность
- ранний токсикоз беременных, гестоз;
- хромосомная патология плода (синдроме Дауна, серьезных пороках развития плода и т.д.);
- сахарный диабет у матери;
- прием синтетических гестагенов.
Снижение уровня ХГЧ при беременности:
- несоответствие сроку беременности, крайне медленное увеличение или отсутствие нарастания концентрации, прогрессирующее снижение уровня, причем более чем на 50% от нормы:
- несоответствие реального и предполагаемого срока беременности
- (возможно вследствие нерегулярного менструального цикла)
- угроза прерывания (уровень гормона снижается более чем на 50% от нормы);
- неразвивающаяся беременность;
- внематочная беременность;
- хроническая плацентарная недостаточность.
- перенашивание беременности;
- внутриутробная гибель плода (во 2-3 триместрах).
Ложноотрицательные результаты (не обнаружение ХГЧ при беременности) :
- тест проведен слишком рано
Источник: https://euromed.pro/analiz-hgch.html
Хгч (хорионический гонадотропин)
Хорионический гонадотропин человека (ХГЧ) синтезируется частью плаценты после подготовки ее к внедрению оплодотворенного яйца. Анализ крови на ХГЧ назначается для подтверждения оплодотворения и определения нормального течения беременности. ХГЧ принадлежит к группе гонадотропинов (ЛГ, ФСГ), но отличается от них по последовательности аминокислот в структуре молекулы. Исследование на ХГЧ является основой теста на беременность.
Краткая характеристика и биологические свойства
Структура ХГЧ отличается от других гонадотропных гормонов не только по топографии аминокислот, но и наличием двух субъединиц – α и β. Гормон обладает высокой лютеинизирующей активностью. Благодаря этому желтое тело, которое в норме исчезает через 14 дней после каждого месячного цикла, остается функционирующим на протяжении 10-12 недель и продуцирует эстроген и прогестерон до того времени, пока плацента сама не начнет синтезировать эти гормоны.
Увеличение активности ХГЧ свидетельствует о том, что слизистая матки готова к имплантации оплодотворенной яйцеклетки. Гормон обладает следующими биоактивными свойствами:
- улучшает трофику в «детском месте»;
- повышает количество ворсинок хорионических структур;
- стимулирует продукцию глюкокортикоидов;
- помогает перенести стресс;
- подавляет ответ иммунной системы;
- у мужчин обеспечивает синтез половых гормонов и сперматогенез.
Показатели ХГЧ могут изменяться у пациентов при некоторых злокачественных патологиях:
- семенников;
- ЖКТ;
- матки;
- почек;
- легких.
Аномальные ткани в этих органах могут синтезировать ХГЧ и увеличивать активность гормона в крови. Изменение уровня ХГЧ может свидетельствовать о неправильно установленном гестационном сроке или аномалиях развития зародыша и нарушениях протекания беременности.
Тест на ХГЧ помогает точно установить гестационные сроки, так как уровень изменяется еженедельно, а при многоплодности – уровень гормона повышается, в зависимости от количества зародышей. Также тест применяют для дифференциации узловых патологий щитовидной железы.
Гормон используют в терапии некоторых патологий печени, лечении бесплодия – при подготовке к экстракорпоральному оплодотворению.
Влияние на активность гормона
Как и другие железы внутренней секреции, железы, продуцирующие гормон, чувствительны к эндогенному и экзогенному воздействию. Факторы, влияющие на уровень ХГЧ, различаются при беременности и в ее отсутствии.
Повышают уровень гормона у небеременных:
- терапия с использованием гормональных препаратов;
- остаточная активность (после прерывания беременности или сразу после родов);
- злокачественные новообразования, продуцирующие стероиды.
Во время беременности повышает:
- наличие зародышей, больше одного;
- расхождение реального и установленного гестационных сроков;
- гестационная интоксикация на ранних сроках;
- инсулинозависимый сахарный диабет;
- нарушения носителей генетической информации зародыша;
- терапия с применением синтетических половых гормонов.
Снижают количество гормона во время беременности:
- неправильно установленные сроки;
- локализации зародыша вне матки;
- аномалии плода:
- прекращение развития;
- пролонгированная беременность;
- внутриутробная гибель;
- нарушение функций и структуры плаценты.
Анализ крови на ХГЧ при беременности может показать отрицательный результат при:
- внематочной беременности;
- нарушении правил и сроков проведения исследования.
Чтобы получить объективный результат, необходимо провести предварительную подготовку к сдаче материала для исследования и соблюдать рекомендации врача при беременности.
Как правильно подготовиться к исследованию
Как сдавать ХГЧ женщине, должен объяснить акушер-гинеколог, так как гестационный срок имеет прямую зависимость от уровня гормона. Правила подготовки, кроме индивидуальных рекомендаций, соответствуют нормам. Кровь сдают:
- утром – с 8 до 11 ч.;
- на голодный желудок;
- запрещено курить за 3 ч. до исследования;
- не рекомендуется нервничать, заниматься спортом, тяжелым физическим трудом за 1-2 суток;
- требуется исключить прием препаратов половых гормонов;
- не рекомендуется проходить исследования сразу после аппаратных исследований (УЗИ, рентгенографии) или физиотерапии.
Перед сдачей биоматериала необходимо расспросить врача о правилах подготовки, чтобы исключить все факторы, которые могут изменить информативность полученных результатов, и когда можно сдавать анализ на ХГЧ, в зависимости от гестационных сроков.
Нормы и интерпретация результатов
У здоровых пациентов концентрация гормона в крови составляет 0-5 мЕд/мл. Какой уровень ХГЧ в норме по неделям беременности? В таблице указаны варианты референсных уровней гормона у женщин, в зависимости от срока гестации:
| Гестационный период (недели) | Показатели (ммЕд/мл) х 104 | |
| Норма | Средние | |
| 1-2 | 0, 0025-0,03 | 0,015 |
| 3 — 4 | 0,15-0,5 | 0,2 |
| 4 — 5 | 1-3 | 2 |
| 5 — 6 | 2-10 | 5 |
| 6 — 7 | 5-20 | 10 |
| 7 — 8 | 2-20 | 10 |
| 8 — 9 | 2-10 | 7 |
| 9 — 11 | 2-9,5 | 6,5 |
| 11-12 | 2-9 | 5,5 |
| 13 — 14 | 1,5-6 | 3,5 |
| 15-37 | 1-6 | 2,2 |
Нормы ХГЧ имеют волнообразный график нарастания и падения в разные периоды гестации и разную скорость повышения. В I триместре гестационного периода скорость синтеза гормона выше, чем во втором и третьем.
Нормы ХГЧ – величина условная и может варьировать в зависимости от применяемых реактивов. Поэтому при назначении исследований для биохимического скрининга необходимо анализ на ХГЧ проходить в том же диагностическом учреждении.
Согласно данным клинических исследований, информативность анализа на ХГЧ при определении внематочной беременности составляет около 100% и подтверждается аппаратными методиками.
Концентрацию β-ХГЧ определяют, как в моче, так и венозной крови. Но информативность и объективность результатов анализа ХГЧ, полученных при исследовании сыворотки крови гораздо выше.
Цена исследования варьирует как по регионам страны, так и в одном и том же населенном пункте, в зависимости от уровня исследовательского центра.
Источник: https://mdclinics.com.ua/uslugi/xgch-xorionicheskij-gonadotropin/
Тест ХГЧ на беременность
Тест на хорионический гонадотропин человека — достоверный метод, подтверждающий зачатие. Для информативных результатов важно знать, когда можно сдавать ХГЧ-тест. Правильные сроки сдачи анализа определяют его достоверность. Покажет ли тест ХГЧ беременность, это будет зависеть от дня диагностики.
Для чего нужен ХГЧ
Хорионический гонадотропин человека () — гликопротеин, продуцируемый ворсинчатой тканью зародыша. Основная роль HCG состоит в поддержании желтого тела, вырабатывающего стероидные гормоны, необходимые для здоровой гестации и развития эмбриона. В дополнение к этой функции гонадотропин стимулирует выработку тестостерона у плода, тем самым способствуя формированию мужских половых органов. Кроме того, HCG уменьшает реакцию иммунной системы матери на плод и предотвращает отторжение.
Гормон определяется не раньше чем спустя неделю после процесса оплодотворения — срок, когда можно сдавать ХГЧ-тест. Уровень гонадотропина уменьшается, когда плацента хорошо развита и справляется с образованием прогестерона и эстрадиола самостоятельно. Однако HCG наблюдается в организме весь период вынашивания и несколько недель после родов.
Какой уровень до беременности
В незначительных количествах HCG вырабатывает гипофиз, что объясняет присутствие гликопротеина в организме мужчин и небеременных женщин.
Норма до оплодотворения составляет менее 5 мМЕ на 1 миллилитр и является отрицательным результатом при выявлении беременности.
Значение до 25 единиц считают сомнительным. Сдав через несколько суток повторно тест ХГЧ, беременность исходя из динамики показателей, можно подтвердить либо исключить. Другие причины роста концентрации гонадотропина, помимо гестации: прием препаратов с HCG в составе, опухолевые новообразования, цирроз и патологии кишечника.
Изменение уровня ХГЧ после зачатия
Обнаружение гонадотропина является основой как лабораторных, так и домашних тестов. Анализ крови на ХГЧ покажет беременность, когда произойдет имплантация зародыша в матку. После оплодотворения срок составляет в среднем от одной до полутора недель. В урине гликопротеин появится еще через несколько суток.
На начальных неделях гестации концентрация гормона растет стремительно, удваиваясь каждые 50-70 часов. Максимального уровня HCG достигает на 8-9-й неделе, затем плавно снижается.
Когда можно сдавать кровь на анализ ХГЧ
Тест ХГЧ на беременность, неважно, анализ крови это или мочи, покажет положительный результат, когда произойдет имплантация эмбриона. В этот момент плод прикрепляется к стенке матки и соединяется с кровеносной системой матери.
Яйцеклетка внедряется в эндометрий примерно через 6-10 дней после овуляции и оплодотворения. Исходя из этого, становится ясно, когда можно сдавать ХГЧ для получения информативного результата — 9-10-е сутки после овуляции.
Таким образом, тест будет информативным на 1-2-е сутки задержки при стандартном менструальном цикле в 28 дней.
Тест крови зачастую делают утром — до обеда. Однако это связано не с физиологическими процессами, а с графиком работы диагностической лаборатории.
Кроме подтверждения зачатия, исследование проводят для мониторинга течения беременности и выявления вероятных патологий эмбриона. Тогда диагностику назначают на 10-12-й неделе и повторно — в период до 20 недель.
На какой день ХГЧ покажет беременность
Ранний анализ мочи на беременность не будет положительным, пока в организме недостаточная концентрация HСG. На какой день тест ХГЧ покажет беременность, зависит от анализируемого биоматериала (кровь или моча) и особенностей организма женщины.
Если лабораторный анализ подтвердит беременность на 9-10-е сутки после зачатия, то для домашнего теста этот период увеличивается до 14 дней. При покупке тест-полоски важно обращать внимание на чувствительность: она неодинакова у разных производителей и влияет на возможность определить беременность на маленьком сроке.
Расшифровка результатов
Интерпретируя показатели теста, следует отталкиваться от референсных значений конкретной лаборатории. Оборудование и реактивы могут различаться, что вносит поправки в результаты. По этой причине при беременности рекомендовано обследоваться в одном медицинском учреждении. Примерные диапазоны по неделям после оплодотворения при здоровой гестации в мМЕ на 1 миллилитр составляют:
- 1-2 — 5-140;
- 3-4 — 140-6 000;
- 4-5 — 8 000-30 000;
- 6-8 — 50 000-210 000;
- 9-10 — 40 000 -200 000;
- 11-14 — 20 000-100 000;
- 15-25 — 11 000-40 000;
- 26-37 — 9 000-50 000.
При поздней овуляции и неверном расчете даты зачатия возможны отклонения от нормы. Распространенная ситуация — женщина делает тест ХГЧ (беременность 2-3 недели), предполагая, что овуляция приходится на середину цикла. Результаты получаются ниже референсных значений, поскольку овуляция наступила позднее, период гестации меньше. Поэтому для выявления патологии важен не единичный показатель, а серия тестов.
Анализ крови на концентрацию HCG может дать информацию о том, как протекает беременность и развивается плод.
Уровни гонадотропина могут указывать:
- На многоплодную беременность (например, двойня и тройня) — значение ХГЧ обычно намного выше при наличии более чем одного плода.
- Риск выкидыша или гибель зародыша — концентрация гормона ниже нормы. Учитывают и другие симптомы, такие как вагинальное кровотечение со сгустками либо обильная слизь и брюшные судороги.
- Внематочную беременность, (в этом случае оплодотворенная яйцеклетка закрепляется в фаллопиевых трубах (реже — в яичнике). Показатели сперва незначительно растут, затем динамика прекращается.
- Проблемы развития ребенка — ХГЧ является маркером для выявления хромосомных нарушений, таких как синдром Дауна.
- Патологический рост ткани в яичниках или матке, включая определенные виды рака у женщин, которые не беременны.
Важно помнить, что показатели концентрация гонадотропина в крови и моче не позволяют поставить точный диагноз. Когда тест на ХГЧ покажет беременность, гинеколог направляет сделать анализ второй раз через 2-3 суток и назначает УЗИ для окончательного подтверждения.
Источник: https://saluma.ru/862/
Анализ крови на ХГЧ. Определение беременности. Хорионический гонадотропин: расшифровка результатов анализа
СВАО ВАО ЮВАО ЮАО ЮЗАО ЗАО ЦАО СЗАО САО 01 02 03 05 06 07 08 09 1 0 1 1 1 2 14 18 15 16 17 Бабушкинская Проспект Мира Первомайская Бауманская Павелецкая Теплый Стан Шипиловская Пражская Академическая Университет Баррикадная Речной Вокзал Октябрьское Братиславская Таганская Академика Янгеля Октябрьское поле
Заместитель генерального директора по науке и образованию Кандидат медицинских наук
Анализ крови на ХГЧ (хорионический гонадотропин человека) – это один из самых надежных методов определения беременности на ранних сроках, а также эффективный метод обнаружения некоторых патологий развития беременности.
Хорионический гонадотропин – это гормон, который при отсутствии беременности в норме в крови практически отсутствует. Когда происходит зачатие, яйцеклетка делится, образуя зародыш и плодные оболочки. Одна из оболочек называется хорион, именно она вырабатывает ХГЧ. Таким образом, ХГЧ появляется в организме беременной женщины практически сразу после зачатия.
Популярные тесты на беременность основаны на выявлении присутствия ХГЧ в моче. Анализ крови на ХГЧ позволяет выявить ХГЧ в сыворотке крови, что дает бóльшую уверенность в результате теста. К тому же определение беременности с помощью анализа крови на ХГЧ позволяет выявить беременность на 1-2 дня раньше по сравнению с тест-полосками.
С помощью анализа крови на ХГЧ беременность может быть выявлена уже на 6-8-й день после полового контакта.
Может ли анализ крови на ХГЧ «ошибиться» при определении беременности?
Вероятность ошибки крайне мала.
Если анализ сделан слишком рано, результат может быть ложноотрицательным: несмотря на произошедшее зачатие, концентрация ХГЧ в крови еще не достигла значащих величин.
Ложноположительный результат означает, что анализ показал беременность при фактическом ее отсутствии. На самом деле анализ показал не беременность, а присутствие в крови ХГЧ, которое может объясняться некоторыми заболеваниями (прежде всего, опухолевыми процессами) или приемом препаратов, содержащих ХГЧ (например, при лечении бесплодия).
Для чего нужен анализ крови на ХГЧ во время беременности? Когда (на каких сроках) его сдавать?
Анализ крови на ХГЧ используется не только для определения беременности
При нормальном течении беременности присутствие ХГЧ в крови подчиняется определенной закономерности. В начале беременности уровень ХГЧ быстро растет: начиная с 3-й недели, он каждые 2-3 дня удваивается. К 11-12-й неделе рост замедляется. Потом наблюдается период снижения содержания ХГЧ в крови – примерно с 12-й по 22-ую неделю. После чего уровень ХГЧ начинает снова расти, но уже меньшими темпами.
Диапазон референтных значений уровня ХГЧ в крови довольно большой, поэтому по одному анализу сделать выводы о протекании беременности, как правило, затруднительно: всё слишком индивидуально. Однако ряд последовательных анализов покажет, укладывается ли Ваша ситуация в описанную выше схему, или нет.
ХГЧ ниже нормы
Если уровень ХГЧ оказывается ниже нормы (или ожиданий), то это может указывать на такие опасные патологии как:
- внематочная беременность;
- замершая беременность (плод перестал развиваться);
- угроза выкидыша;
- задержка в развитии плода;
- нарушение развития плаценты;
- во втором и третьем триместрах снижение уровня ХГЧ может быть следствием гибели плода.
При получении результата, выходящего за пределы референтных значений, не стоит сразу пугаться. Возможно, Вы просто неверно оценили, на каком сроке беременности находитесь. В любом случае, врач назначит повторный анализ и дополнительные исследования (в частности, УЗИ); на основании одного анализа диагноз не ставится.
ХГЧ выше нормы
Если анализ показал уровень ХГЧ в крови выше нормы, это может указывать на:
- многоплодную беременность (при этом содержание ХГЧ будет увеличено пропорционально количеству плодов);
- сахарный диабет;
- патологию плода (в т.ч. синдром Дауна);
- токсикоз.
Анализ крови на ХГЧ у мужчин и небеременных женщин
Анализ крови на ХГЧ может быть назначен небеременным женщинам и даже мужчинам. Это делается при диагностике таких заболеваний как хорионэпителиома (у женщин) и новообразования в яичке (у мужчин).
В норме у мужчин и небеременных женщин уровень ХГЧ в крови должен составлять
Источник: https://www.fdoctor.ru/diagnostika/analiz_krovi_na_khgch/
Какие симптомы при беременности должны насторожить и когда идти к врачу?
У вас не первый день задержки, по утрам тошнит, запах любимых духов стал неприятен и даже тест показывает две полоски? Врачи не советуют торопиться с выводами.
Почему нужно сразу идти к гинекологу?
– Если есть подозрения на беременность, запланированную или нет, сразу записываемся к гинекологу, – говорит врач акушер-гинеколог I категории Ирина Юрьевна Яскевич. – Нужно убедиться, что беременность наступила. Убедились – проверяем будущую маму. Теперь она в ответе не только за свое здоровье, но и за здоровье своего малыша.
Врач акушер-гинеколог I категории Семейной клиники «Центр репродуктивного здоровья». Маммолог с 30-летним стажем. Владеет современными методами диагностики и лечения гинекологических заболеваний, заболеваний шейки матки, занимается подготовкой и ведением беременности (в том числе после ЭКО)
– На первом приеме в нашей клинике мы делаем УЗИ, чтобы быть уверенными, что эмбрион закрепился в нужном месте, сдаем кровь на определение гормона беременности (ХГЧ), – продолжает Ирина Яскевич. – Назначаем анализы для выявления инфекций и общего состояния. Недолеченные инфекции могут передаться от мамы к малышу.
Именно УЗИ, анализы на ХГЧ и аптечные тесты с высоким порогом чувствительности дают достоверную картину. А вот «народные приметы» и внутреннее чутье могут подвести.
– Тошнота по утрам может стать сигналом к проблемам с пищеварением, задержка месячных говорить о гормональном сбое, огрубение молочных желез – о мастопатии, чувство усталости и сонливости – о депрессии и анемии, а частые позывы в туалет – о воспалении мочевого пузыря. Это индивидуальные признаки, которые могут говорить как о наступлении беременности, так и о болезнях. Поэтому чем раньше женщина обратится к врачу, тем лучше, – предостерегает Ирина Яскевич.
Какие анализы нужно сдать на ранних сроках беременности
Необходимо пройти консультации ЛОРа, стоматолога, терапевта и окулиста. Это обязательный стандарт, как для районной, так и для частной клиники.
А также у вас возьмут кровь на сифилис, ВИЧ, гепатиты ВС, ПЦР на 7 инфекций – чтобы исключить болезни мамы. Кровь на ХГЧ, чтобы определить гормон беременности. ЭКГ поможет понять, в каком состоянии сердце беременной, ведь на протяжении 9 месяцев ему придется работать с большей нагрузкой. Соскоб на цитологию.
Комплексное обследование крови на TORCH-инфекции – выявит цитомегаловирус, токсоплазмоз, краснуху и герпес. Эти инфекции могут стать причиной выкидыша или врожденных патологий. Полный анализ крови на выявление билирубина (состояние гемоглобина), на свертываемость (необходимо во время родов), на резус-фактор и группу.
Сдают анализ мочи.
В районной поликлинике на анализы и прием специалистов уходит почти месяц. К тому же беременных принимают наравне со всеми: придется стоять в очередях с кашляющими и чихающими. А еще обивать пороги больницы на Ленина, 100. Там процесс сдачи крови и мазка непрост: если заранее не записался, не примут.
– В Семейной клинике «Центр репродуктивного здоровья» пройти всех специалистов и сдать все анализы можно за один день. Не придется идти на Ленина, 100. Некоторые анализы будут известны в этот же день, некоторые – через неделю.
Но уже через 7 дней женщина может приходить на повторный прием к гинекологу и точно знать, есть ли поводы для беспокойства, а самое главное, начать необходимое лечение. К тому же в районных поликлиниках не делают УЗИ на 5-6 неделе, если нет особых показаний.
Мы делаем УЗИ всем, чтобы исключить все возможные риски, – рассказывает Ирина Яскевич, врач акушер-гинеколог I категории Семейной клиники «Центр репродуктивного здоровья».
А еще в программу ведения беременности входит обязательная консультация психолога, который может развеять все страхи женщины.
Бытует мнение, что если беременную наблюдают в частной клинике, надо все равно вставать на учет в районную. Это не актуально, так как частные клиники выдают и больничные листы, и полностью ведут беременность согласно программе, одобренной Приказом Минздрава УР.
Какие симптомы должны насторожить во время беременности
Нормально, если на первых месяцах есть чувство тошноты, прихоти, сонливость или быстрая утомляемость. Все это следствие гормональной перестройки организма.
Нужно быть внимательными и сразу обратиться к врачу при:
- головокружениях. Они могут говорить о повышенном или пониженном давлении. А также – о пониженном гемоглобине;
- желании есть мел или уголь – это не просто прихоть. Такие желания говорят о нехватке микроэлементов, которые необходимы для будущего малыша. В таких случаях врач вам назначит витамины;
- кровяных выделениях;
- болях внизу живота;
- рвоте более 10 раз в сутки;
- не чувствуете, что малыш шевелится (актуально с 22 недели);
- головных болях, изжоге.
В Семейной клинике «Центр репродуктивного здоровья» у каждой беременной появляется не просто врач, а поддержка и круглосуточная квалифицированная консультация. В экстренных ситуациях врачу можно позвонить на мобильный телефон, а прием можно назначить на удобное время.
Два типа беременных или к чему готовиться мужьям?
Принято считать, что беременная излишне эмоциональна: ее бросает то в смех, то в слезы. Что она немного «туповата», и ставить перед ней сложные задачи – бессмысленно. Какие-то мамочки соглашаются с этими фактами, другие твердят, что беременность никак не влияет на их продуктивность.
– Беременная действительно другая. Во время ожидания малыша у будущей матери на первое место выступает доминанта беременности, все остальное уходит на второй план. Поэтому она становится более эмоциональной, рассеянной. И это ее право, потом все вернется в свое русло, – рассказывает Инесса Дементьева, психолог Семейной клиники «Центр репродуктивного здоровья».
Психологи выделяют два типа беременных: левополушарные и правополушарные. Первые, несмотря на беременность, следуют логике. Вторые, более творческие натуры, подверженны различным эмоциям.
– Логики будут все контролировать: что прописал доктор, каковы данные УЗИ и ощущения. И всегда с долей недоверия – они будут стремиться обладать полной информацией. Поэтому к таким женщинам нужен особенный подход.
Важно, чтобы врач рассказывал подробно, что происходит, почему анализы такие и что делать дальше, – говорит психолог. – А вот натурам творческим достаточно сказать, что все у них хорошо, что им важно доверять интуиции.
Правда, правополушарные могут многое перепутать, так как рассеяность ходит с ними бок о бок.
Инесса Германовна ДементьеваВрач-психолог, стаж работы 25 лет. Имеет авторские разработки по темам перинатальной психологии и психологическому сопровождению ЭКО. Владеет современными методами психотерапии в области коррекции семейных, сексуальных проблем, ненаступления беременности
Говорят папы: «Засекал время поездки от дома до роддома»
Будущие папы во время беременности жены трусят не меньше будущих мам. Мы узнали, чего они в это время боялись больше всего.
руководитель студии дизайна DesignRules«Самое страшное – везти в роддом! Я думал: если роды начнутся в 18:00, нужно ехать по самым пробкам. Я специально решил съездить из дома в роддом в это время – дорога заняла почти час! Это очень давило на меня»
– Во время планового осмотра у гинеколога жене дали направление в роддом, и в назначенный час мы приехали туда с вещами, – продолжает Иван. – Схваток не было, по дате нужно было рожать, ее оставили. А на следующий день звонит в 8 утра и говорит, что родила мальчика. Еще помимо трех обязательных УЗИ делали дополнительные. И не по показаниям, а ради того, чтобы почаще видеть малыша хотя бы на экране.
Иван Петров, технический директор (имя изменено по просьбе героя истории — Прим. ред.):
– Моему ребенку уже 11 лет, и во время беременности жены не было никаких современных курсов по подготовке родителей. Мы жили спокойно все 9 месяцев. Подходил уже срок родов. Пошли с женой гулять. Она захотела жареных пончиков. Мы купили их и съели с большим удовольствием.
Уже дома она резко вскрикнула и упала. Говорит, живот заболел, наверное, схватки. Я запаниковал. Не помню, как набрал «скорую». В трубке спрашивают, что случилось, адрес. А во мне что-то заклинило, я открываю рот, но звук не идет. С горем пополам разобрались.
Ее увезли, и оказалось, что это вовсе не схватки были, а пончики вызвали спазм.
Есть вопрос: почему беременным во время секса нужно защищаться презервативами?
Даже после сдачи анализов на инфекции у мужчин могут довольно быстро образоваться новые. А диагностировать их сложно. Чтобы не подвергать беременную дополнительным инфекциям, во время секса врачи рекомендуют на протяжении всех 9 месяцев защищаться презервативами.
Задайте вопрос
Татьяне Владимировне Монашовой
Ответы мы опубликуем в следующих статьях. Вопросы можно задать анонимно. Телефон, адрес электронной почты не публикуем
№1: Нельзя красить волосы, иначе химия дойдет до ребенка и повлияет на его развитие
– Следует быть острожной с аммиачными красками – их пары могут быть вредными до первых трех месяцев. Также использовать их лучше в хорошо проветриваемых помещениях. Если боитесь, выбирайте безаммиачные красители или краски для волос, изготовленные на основе растительных компонентов.
№2: Девочку вынашивать сложнее, чем мальчика
– И мальчики, и девочки «ведут» себя в организме матери одинаково. То, насколько легко проходит беременность, зависит от здоровья мамы, климата, генетики, но никак не от пола ребенка.
№3: Как только узнали о беременности, пора спать на боку
– Такие рекомендации с первых же месяцев врачи не дают. Как правило, с 4 месяца, когда животик округляется, просят спать на боку. А кардиологи добавляют, что желательно еще и на левом, так как на правом может быть тяжело сердцу. Еще на последних месяцах врачи не рекомендуют спать на спине. В таком положении малыш давит на артерию, которая ему же доставляет кислород. В результате может возникнуть гипоксия.
Семейная клиника «Центр репродуктивного здоровья»
Адреса Семейной клиники «Центр репродуктивного здоровья»: г. Ижевск, ул. Ленина, 81; ул. Репина, 35.
Адреса: ул. Репина, 35, ул. Ленина, 81
Источник: https://izhlife.ru/beautyandhealth/70074-kakie-simptomy-pri-beremennosti-dolzhny-nastorozhit-i-kogda-idti-k-vrachu.html
9 признаков благополучия беременности
9 месяцевЗдоровье
Итак, тест показал две заветные полоски. Сердце переполняется положительными эмоциями, но скоро на смену эйфории приходят первые тревоги и сомнения: «А точно ли все получилось? Правильно ли развивается беременность?»
Казалось бы, самый логичный способ получить ответы на все эти вопросы – это сходить на прием к врачу, поскорее встать на учет по беременности и наблюдаться в течение всего срока.
Однако на деле все оказывается немного сложнее: не всегда возможно попасть на прием в ближайшие же дни, на учет по беременности вставать предлагают только после 6–8 недель, а смысл многочисленных исследований, назначенных на приеме, для неопытных будущих родителей остается порой весьма туманным.
Давайте разберемся, по каким признакам будущая мама может удостовериться, что с беременностью все в порядке и кроха развивается нормально.
1 Анализ крови на b-ХГЧ
С этим показателем вы уже знакомы, ведь именно ХГЧ заставил проявиться на тесте ту самую долгожданную вторую полоску.
Аббревиатурой «ХГЧ» обозначают хорионический гонадотропин человека – вещество, которое начинает выделяться тканями зародыша сразу после его прикрепления к стенке матки, то есть на четвертые сутки после оплодотворения.
Весь первый триместр беременности ХГЧ контролирует выработку в яичниках гормонов, необходимых для нормального развития беременности; наибольший уровень хорионического гонадотропина отмечают на 8–9-й неделе.
Затем, к концу первого триместра, когда гормоны начинают вырабатываться плацентой, уровень ХГЧ снижается и удерживается на этом уровне в течение второго триместра.
Анализ крови на ХГЧ – первое лабораторное исследование, которое возможно проводить уже на самых ранних этапах беременности, до визита к врачу и постановки на учет.
Его показатели позволяют подтвердить сам факт беременности (ведь домашние тесты порой дают ложноположительный результат), убедиться в ее благополучном развитии соответственно предполагаемому сроку – и поточнее подсчитать сам срок, исключить риск внематочной беременности, генетических аномалий и наследственных заболеваний плода. Для максимально четкой оценки результата на бланке анализа указывают границы нормы показателя ХГЧ для каждой недели беременности.
Для выявления беременности на ранних сроках кровь можно сдать через неделю от начала задержки очередной менструации. Для выявления патологии плода кровь будущей маме нужно сдавать с 16-й по 20-ю неделю беременности вместе с другими маркерами (АФП, свободный эстриол).
2 УЗИ тазовых органов
УЗИ расшифровывается как «ультразвуковое исследование», и на сегодняшний день оно по праву считается «золотым стандартом» диагностики беременности.
С помощью УЗИ можно увидеть кроху на экране аппарата практически на любом сроке беременности, начиная с самых первых недель, что, безусловно, важно и для самих будущих родителей, ведь визуальное подтверждение для неискушенного в медицине человека гораздо убедительнее цифр на бланке анализа.
Ультразвуковое исследование в период беременности позволяет ответить практически на все вопросы, волнующие будущих родителей и врачей: правильно ли сформированы внутренние органы малыша, хорошо ли он себя чувствует внутри мамы, достаточно ли ему питания и кислорода, как он растет, сколько плодных вод, нет ли угрозы прерывания беременности и т.п. Ну и конечно, именно с помощью УЗИ можно определить пол вашего малыша и наиболее точно рассчитать предполагаемый срок родов.
Первое УЗИ рекомендуют делать уже в самом начале беременности – можно сказать, что это третий шаг после положительного результата домашнего теста и анализа крови на ХГЧ. Информативней всего отправляться на исследование в 5–6 предполагаемых недель беременности: тогда УЗИ не только покажет наличие эмбриона в матке, но и позволит определить сердцебиение крохи (на более ранних сроках его не будет видно).
Кроме того, исследование позволит измерить длину шейки матки и тонус миометрия (стенки матки) – это покажет, нет ли угрозы прерывания беременности. На этом сроке УЗИ делают трансвагинально – датчиком, который вводят во влагалище будущей маме; матка на этом сроке еще мала, и кости таза закрывают ее от обычного абдоминального датчика, затрудняя исследование.
УЗИ вагинальным датчиком абсолютно безопасно для мамы и малыша.
Второе УЗИ, рекомендованное на сроке 18– 20 недель беременности, называют также скрининговым: оно входит в комплексное обследование мамы и малыша, позволяющее исключить риски пороков развития.
На этом исследовании врач досконально изучает строение органов и систем малыша, особое внимание уделяя оценке внешних признаков наиболее распространенных генетических заболеваний и пороков развития.
Также на этом сроке доктор описывает расположение и строение плаценты и пуповины, оценивает соответствие развития и размеров малыша предполагаемому сроку беременности.
Источник: https://kiozk.ru/article/9-mesacev/9-priznakov-blagopolucia-beremennosti
Что такое тест на беременность и как он работает — блог медицинского центра ОН Клиник
Тесты на беременность определяют наличие в моче или крови женщины хорионического гонадотропина (ХГЧ). Данный гормон начинает активно вырабатываться оболочками эмбриона через 6-8 дней после оплодотворения. Именно в эти сроки яйцеклетка проникает в стенки матки.
У не беременной женщины нормальный показатель уровня гормона составляет ниже 5 мМЕ/мл и тесты на него не реагируют. Как только женщина начинает вынашивать будущий плод — концентрация вещества начинает резко возрастать, на что тесты отвечают положительным результатом.
Какие виды тестов на беременности доступны?
Различают 2 основных вида тестов на беременность: анализ мочи и крови. Исследование мочи является наиболее практичным и удобным, поскольку его выполнение возможно в домашних условиях. В аптечной сети и на прилавках супермаркетов можно увидеть большое разнообразие тестеров разной ценовой категории. Они отличаются между собой уровнем чувствительности к ХГЧ.
Более дорогостоящие реагируют на относительно низкие показатели повышения уровня гормона (10 мМЕ/мл), и, следовательно, позволяют уточнить факт материнства на более ранних сроках — через 7 дней после зачатия (за 5 дней до задержки). Ожидать положительного результата от более дешевых тестеров следует с 1- 3 дня задержки месячных, когда концентрация гормона в моче будет составлять минимум 25 мМЕ/мл.
Также тесты на беременность отличаются по способу применения:
- тест-полоски. Являются самыми популярными вариантом для использования. Они пропитаны специальными реагентами, которые воспринимают ХГЧ. Их необходимо опустить в емкость с мочой до определенной метки и подождать несколько секунд. Ожидать результат следует через 5 минут, но не позже 10;
- струйные тесты. Для его выполнения нет необходимости собирать мочу. Достаточно на протяжении нескольких секунд подержать его под струей мочи и дождаться результата;
- планшетный тест. Этот вариант представляет собой полоску, размещенную в пластиковый планшет с двумя окошками. В одно из них с помощью пипетки помещается небольшое количество мочи. В соседнем окошке через несколько минут будет виден результат;
- электронный тест. Является наиболее точным из всех предыдущих. Принцип его действия аналогичен, но результат отображается на экране.
Сложно ли сделать ли сделать тест на беременность дома?
Проведение теста дома не предоставляет никаких сложностей. Его можно приобрести в любой аптеке без рецепта или же в супермаркете. Помимо своей доступности, тесты отличаются высокой точностью. Основная задача при их выполнении — строго придерживаться инструкции.
Корректный результат следует ожидать через тот интервал времени, который обозначен в инструкции. Результат, который появился раньше или позже указанного времени не является верным.
Если у женщины имеются сомнения в достоверности результата, то лучше обратиться к гинекологу.
Насколько точны тесты на беременность?
Домашние тесты не дают полной гарантии получения достоверного результата, ошибки иногда случаются. Чтобы добиться более точных данных и минимизировать возможные ошибки необходимо соблюдать следующие правила:
- тесты на беременность желательно проводить утром, поскольку за ночь в моче концентрируется наибольшее количество гормона;
- до проведения анализа мочи на тест не должна попадать грязь или влага;
- недопустимо применения теста после окончания срока годности;
- посторонние вещества не должны проникать в образец мочи;
- тест-набор следует хранить при температуре от 2 до 28С;
- при выполнении теста необходимо четко придерживаться инструкции.
Анализ крови на ХГЧ
Помимо домашних тестов, доктора рекомендуют сдавать анализ крови. Он является более информативным, поскольку концентрация гормона в крови в несколько раз выше, чем в моче. Исследование позволяет выявить беременность раньше, чем тесты с мочой, но на его выполнение требуется больше времени.
Существует 2 основных вида анализа крови на ХГЧ:
- качественный. Отвечает на вопрос: повышен уровень гормона или нет, что косвенно предполагает наличие или отсутствия у женщины беременности;
- количественный (бета-ХГЧ). Данный анализ отражает точную концентрацию вещества в крови, благодаря чему доктор может контролировать гормональные изменения в динамике.
Для получения корректных результатов анализа крови обязательно нужно придерживаться следующих правил:
- анализ выполняется строго натощак в утреннее время;
- за 12 часов до проведения исследования следует полностью исключить прием алкоголя, физическую активность, курение;
- утром в день анализа допускается употребление воды;
- необходимо исключить прием любых лекарственных препаратов. Если это невозможно, нужно предупредить об этом лабораторию и врача.
Определение беременности — не единственная задача анализа крови на ХГЧ. Как уже было замечено ранее, во время формирования и развития эмбриона уровень гормона в организме женщины постепенно должен увеличиваться — вплоть до 12-13 недели беременности.
Если при регулярном наблюдении увеличения показателя ХГЧ не отмечается или уровень гормона не соответствует общепринятым стандартным значениям для конкретного срока, то это может свидетельствовать о развитии замершей или внематочной беременности, высокой вероятности выкидыша.
На более поздних сроках количественное определение ХГЧ может быть использовано как скрининг генетических нарушений у плода (синдрома Дауна или Эдвардса). Важную роль также играет определение бета-ХГЧ. Если у женщины повышен уровень данного гормона, а других характерных признаков беременности не наблюдается — следует заподозрить опухолевые заболевания.
Что означают результаты теста на беременность?
Если тест оказывается положительным — это с большей степенью вероятности означает, что женщина беременна. К сожалению, не всегда положительный ответ анализа крови или мочи свидетельствует о наступившей беременности. Такой результат анализа именуется как ложноположительный. В этом случае крайне важно найти причину, которая привела к таким изменениям показателей. Это может встречаться при следующих заболеваниях и ситуациях:
- гормонпродуцирующие опухоли — хорионкарцинорма, пузырный занос;
- дисфункциональные патологии яичников;
- внематочная беременность;
- состояние после самопроизвольного выкидыша или аборта;
- прием женщиной транквилизаторов, противосудорожных препаратов, а также медикаментов, содержащих ХГЧ;
- при наличии в моче белка или крови.
Если женщина получает отрицательный результат теста — вероятнее всего беременности нет. Однако, бывают ситуации, когда тест может «обманывать» и по факту женщина является беременной. Такой результат исследования получил название ложноотрицательного. Он встречается чаще ложноположительного и причины его появления кроются в следующем:
- срок действия теста истек;
- тест был проведен слишком рано и его чувствительности недостаточно для регистрации повышения уровня ХГЧ;
- не была соблюдена инструкция;
- перед диагностикой женщиной было выпито большое количество жидкости из-за чего моча стала более разбавленной;
- вследствие нарушения функции почек ХГЧ в недостаточном количество выделяется с мочой;
- при патологиях сердечно-сосудистой системы;
- женщина принимает мочегонные или антигистаминные лекарственные препараты.
Отрицательный результат не является полноценным доказательством отсутствия беременности. В данном случае рекомендуется повторить тест еще раз.
Следует отметить, что не стоит переоценивать диагностические возможности анализа крови и мочи на беременность. Их выполнение- это лишь один из диагностических этапов установления факта беременности.
Тесты не предоставляют информации о локализации беременности. А как уже известно, уровень гормона при внематочном расположении эмбриона также повышается.
С целью уточнить локализацию беременности и, в целом, о ее наличии и нормальном течении доктора обязательно рекомендуют сделать УЗИ. Проведение УЗИ матки и ее придатков не требует cложной подготовки. Для выполнения УЗИ вагинальным датчиком следует опустошить мочевой пузырь, а при использовании поверхностного датчика за час до исследования необходимо выпить 2-3 стакана негазированной воды.
Вне зависимости от полученных результатов исследований не стоит делать самостоятельные выводы и заключения. Всегда следует обращаться к врачу по любым вопросам. Тщательное обследование гинеколога составит комплексную оценку о состоянии здоровья женщины и наличии беременности.
Источник: https://onclinic.ua/blog/testy-na-beremennost