Процесс оплодотворения яйцеклетки
Беременность и рождение ребенка – долгожданные события в жизни многих семей. Именно время оплодотворения яйцеклетки считается моментом зарождения новой жизни, но для того, чтобы это произошло, должно пройти несколько событий. К тому же оплодотворение яйцеклетки – это только первый шаг к наступлению беременности, ведь зигота должна пройти ряд преобразований, успешно имплантироваться в эндометрии и развиваться.
Оплодотворение яйцеклетки – сложный процесс слияния половых клеток, зависящий от множества внешних и внутренних факторов. Перед тем, как происходит оплодотворение яйцеклетки, осуществляется ряд других механизмов: формирование половых гамет, овуляция, эякуляция, процесс прохождения сперматозоидов внутрь полости матки и растворения защитных оболочек ооцита.
Процесс оплодотворения яйцеклетки – удивительный биологический механизм, каждый этап которого призван обеспечить появление здорового и полноценного потомства. Чтобы оплодотворенная яйцеклетка смогла трансформироваться в эмбрион и продолжать дальнейшее развитие, необходимо в течение всей жизни следить за состоянием своего здоровья.
Это особенно касается женщин, ведь помимо оплодотворения яйцеклетки, в матке должны сформироваться оптимальные условия для роста и развития плода. Поэтому планирование беременности играет важную роль в современном обществе.
Пройти полноценное обследование, получить необходимую информацию и консультацию, а также терапевтические мероприятия можно в клинике «Центр ЭКО» Волгоград.
Овуляция
Многие люди интересуются: сколько происходит оплодотворение яйцеклетки. Но стоит отметить, что процесс невозможен без нескольких важных предшествующих изменений в организме, в том числе и овуляции.
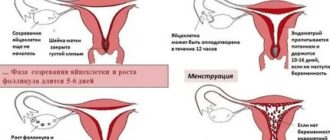
Овуляция – это выход яйцеклетки из фолликула в брюшную полость. Ежемесячно у каждой женщины созревает 1 полноценная яйцеклетка (реже несколько, что приводит к многоплодной беременности), хотя начинают деление несколько клеток одновременно. Процесс созревания и выхода яйцеклетки регулируется гормонами.
Как правило, овуляция наступает в середине менструального цикла, ей предшествуют увеличение базальной температуры и рост уровня ЛГ в крови. Чтобы произошло оплодотворение яйцеклетки женщины, половая гамета должна попасть из яичников в маточную трубу.
Это осуществляется за счет предварительного поступления информации о месторасположении будущей овуляции, в результате ворсинки маточных труб обволакивают яичник и постоянно считывают сигналы с его поверхности, в момент выхода яйцеклетки они сразу захватывают ее внутрь, чтобы она не потерялась в брюшной полости.
Но сколько нужно времени для оплодотворения яйцеклетки с момента ее выхода? В принципе, оплодотворение яйцеклетки – динамичный процесс, но он возможен только в течение суток после овуляции, если яйцеклетка не повстречается со сперматозоидом, она погибнет и выйдет вместе с менструальными выделениями.
Где и как происходит оплодотворение яйцеклетки
Оплодотворение яйцеклетки женщины в большинстве случаев происходит в маточных трубах. Половая гамета не имеет собственных ворсинок и не способна самостоятельно двигаться, но за счет периодических сокращений маточных труб она передвигается в сторону полости матки, поэтому оплодотворение яйцеклетки в матке вполне возможно, но это происходит в редких случаях.
Как правило, момент встречи половых клеток возникает в маточных трубах. В них создаются благоприятные условия для оплодотворенной яйцеклетки, образовавшаяся зигота начинает свой рост и деление и только через 5-7 дней попадает в полость матки, чтобы найти лучшее место для прикрепления и дальнейшего развития.
Миграция сперматозоидов
Чтобы понять, сколько происходит оплодотворение яйцеклетки, необходимо просчитать время с момента попадания спермы во влагалище до проникновения сперматозоидов в фаллопиевы трубы.
Стоит отметить, что оплодотворение яйцеклетки женщины возможно в течение 24 часов после овуляции, поэтому наиболее благоприятными днями для зачатия являются несколько дней до и 1 сутки после овуляции.
Это связано с тем, что сперматозоиды – жизнеспособные клетки, сохраняющие свои свойства в течение 3-5 суток. И если они заранее добрались до маточной трубы, но не повстречали яйцеклетку, то они ждут подходящего момента.
Во время незащищенного полового контакта во влагалище попадает более 300 миллионов сперматозоидов, чем больше половых гамет, тем выше вероятность осуществления процесса оплодотворения яйцеклетки. Основная масса сперматозоидов гибнет в агрессивной среде влагалища, некоторые не справляются со слизью цервикального канала, другие застревают в складках, только самые жизнеспособные и активные добираются до полости матки и фаллопиевых труб.
Сколько происходит оплодотворение яйцеклетки с момента полового акта: как правило, сперматозоидам необходимо 3-4 часа для проникновения в маточные трубы, хотя описываются случаи, когда наиболее активные спермии достигали заветного места за полчаса.
Как происходит оплодотворение яйцеклетки после встречи половых гамет
Процесс оплодотворения яйцеклеток сложный и требует значительных усилий со стороны сперматозоидов. Женская половая гамета окружена плотной защитной оболочкой и для проникновения спермия внутрь ему придется ее растворить. Для этого в области головки сперматозоида расположена акросома, которая после соприкосновения с оболочкой активируется и растворяет ее.
Чтобы значительно уменьшить объемы защитного слоя, необходимо несколько сотен сперматозоидов. Как только одна мужская половая клетка проникает внутрь, начинается слияние ядер гамет – непосредственный процесс оплодотворения яйцеклетки. Затем оплодотворенная яйцеклетка меняет структуру защитной оболочки, чтобы внутрь никто больше не попал. После оплодотворения яйцеклетки образуется зигота, которая содержит диплоидный набор хромосом, полученных от родителей.
После оплодотворения яйцеклетки сколько проходит времени для формирования эмбриона? Зигота начинает деление через 24-30 часов после оплодотворения яйцеклетки. Она постепенно трансформируется в бластоцисту и через 5-7 суток видоизмененная оплодотворенная яйцеклетка попадает в полость матки.
После оплодотворения яйцеклетки и попадания бластоцисты в полость матки наступает новый важный период – выбор подходящего места для имплантации.
Сколько после оплодотворения яйцеклетки проходит времени до прикрепления эмбриона в эндометрии? Процесс оплодотворения яйцеклетки и образования зиготы занимает примерно сутки, еще 5-7 дней нужно для перехода оплодотворенной яйцеклетки в полость матки, процесс имплантации занимает примерно 2 дня, хотя иногда описываются случаи позднего внедрения эмбриона (в течение 10 суток).
Оплодотворение яйцеклетки и наступление беременности – схожие, но разные процессы. Ведь для наступления нового состояния женщины важно не только осуществление процесса оплодотворения яйцеклетки, но и успешной прикрепление оплодотворенной яйцеклетки в эндометрий.
Стоит отметить, что в матке после оплодотворения яйцеклетки происходит также ряд важных изменений. Под действием прогестерона (гормона желтого тела) осуществляется созревание эндометрия и создание оптимальных условий для развития эмбриона. После оплодотворения яйцеклетки на 10-14 сутки ворсинки хориона зародыша начинают синтезировать ХГЧ, который подтверждает факт наступления беременности.
Время оплодотворения яйцеклетки
Большинство пациентов интересует, сколько времени занимает оплодотворение яйцеклетки. Но стоит отметить, что время оплодотворения яйцеклетки невозможно вписать в строгие рамки, так как сроки оплодотворения яйцеклетки – сборное понятие, состоящее из нескольких частей:
- Время оплодотворения яйцеклетки в первую очередь зависит от овуляции – примерно средина менструального цикла;
- Время возможного оплодотворения яйцеклетки после ее выхода из яичника – 12-24 часа, но сроки могут меняться в зависимости от возраста, образа жизни и вредных привычек женщины;
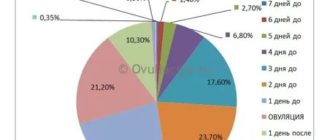
- Время оплодотворения яйцеклетки также зависит от сроков полового контакта: наиболее благоприятные дни – несколько суток до овуляции и 1 день после (примерно 6 дней);
- Время от оплодотворения яйцеклетки до успешной имплантации – примерно 9 суток, хотя сроки варьируют в зависимости от состояния организма женщины. Если эмбрион не закрепляется в эндометрии, то он погибает и выходит с менструальными выделениями.
Признаки оплодотворения яйцеклетки
Через сколько дней после оплодотворения яйцеклетки можно определить признаки беременности? Этот вопрос волнует многих женщин. Стоит отметить, что иногда женщины могут ощутить признаки оплодотворения яйцеклетки с момента слияния гамет до имплантации зародыша:
- Увеличение интенсивности дыхания;
- Изменение обмена веществ;
- Рост уровня свободных аминокислот (обнаруживается по биохимическим тестам);
- Высокие значения базальной температуры тела.
Эти признаки оплодотворения яйцеклетки субъективные и косвенные, подтвердить факт наступления беременности с их помощью невозможно.
Объективные признаки оплодотворения яйцеклетки появляются после успешной имплантации эмбриона:
- Нет менструации;
- Увеличивается утомляемость, возникают частые перепады настроения;
- Возможны незначительные боли внизу живота;
- Скудные кровяные выделения (признак закрепления оплодотворенной яйцеклетки в матке при повреждении сосудов);
- Изменения в молочных железах;
- Рост ХГЧ;
- Изменения в полости матки при УЗИ.
Самые точные признаки оплодотворения яйцеклетки и наступления беременности – динамический рост уровня ХГЧ в первом триместре и обнаружение плода в полости матки на УЗИ.
К сожалению, оплодотворение яйцеклетки может не произойти в силу воздействия множества причин. Если в течение года не наступает оплодотворение яйцеклетки и наступление беременности при условии регулярных незащищенных половых контактов, то ставится диагноз «бесплодие». Чтобы справиться с патологией и получить долгожданный результат, необходимо пройти терапевтические процедуры.
В особо сложных случаях для оплодотворения яйцеклетки применяются вспомогательные репродуктивные технологии. Они заключаются в искусственном оплодотворении яйцеклетки женщины во внешней среде (ЭКО, ИКСИ, ИМСИ и т.п.) или создании благоприятных условий для прохождения сперматозоидов для оплодотворения яйцеклетки в маточных трубах или полости матки (искусственная инсеминация).
Источник: https://www.best-ivf.ru/patients/protsess-oplodotvoreniya-yajtsekletki
Фолликулометрия: в поисках зрелых яйцеклеток
Бесплодие является актуальной проблемой многих семей. По статистике, в 40% женского бесплодия причина — нарушения овуляции. На помощь отчаявшимся парам постепенно приходили различные методы диагностики. Мы рассмотрим главные, но остановимся на одном из них.
Почему фолликулометрия является золотым стандартом исследования и лечения интимных неприятностей?
- Метод изучения гормонального состава сыворотки крови на протяжении некоторого времени овладел популярностью и часто применялся в гинекологической практике. Но это финансово дорогое инъекционное мероприятие недостаточно оправдало себя, потому что не преподнесло полной информации о состоянии компонентов яичников — фолликулов.
- Забор цервикальной слизи с изучением ее реологических свойств также неточный способ определения овуляции, что зависит от лабораторных и температурных факторов.
- Тест-полоски на овуляцию с высокой достоверностью определяют время выхода яйцеклетки. Но такие аптечные приборы финансово неэкономичные и не указывают на причину проблемы в яичниках.
- Метод измерения базальной (ректальной) температуры дешевый, быстрый и простой, дает представление об уровне прогестерона в крови. Но не имеет непосредственного отношения к морфологическим изучению изменений в яичниках.
- Новшеством гинекологии стала фолликулометрия — динамический ультразвуковой мониторинг (отслеживание) физиологических процессов в яичниках и внутреннем слое матки на протяжении всего менструального цикла. Медицина сделала серьезный прогрессивный шаг в развитии данному методу решения проблем в сфере женской репродуктивной функции.
Чем покорила медицину фолликулометрия: широкие возможности метода диагностики
1. Обнаруживает размер и количество зрелых фолликулов, их развитие, состояние кровотока и сопротивляемости сосудов яичников.2. Определяет время наступления овуляции и рост эндометрия в первой фазе менструального цикла — фолликулярной.3. Осуществляет ультразвуковой контроль забора яйцеклеток с целью проведения экстракорпорального оплодотворения.
4. Отслеживает положения катетера в полости матки при перенесении оплодотворенных яйцеклеток в полость маточных труб.
Важно знать!
Фолликулометрия, безусловно, прекрасный вспомогательный метод исследования. Но врач не должен забывать о простых и информативных диагностических приемах: опросе женщины по поводу жалоб, процесса развития симптомов, условий жизни и труда, что дают некоторое представление о возможной причине болезни.
Показания к проведению процедуры
- Менструальный цикл без овуляции
- Скудные выделения во время месячных
- Недоразвитие матки и яичников
- Маточные кровотечения
- Нарушения работы яичников
- Эндометриоз
- Эндокринное бесплодие.
Нормальный менструальный цикл: объяснения с точки зрения физиологии и УЗИ
Несколько фолликулов развиваются одновременно, но самый большой — доминирующий — вытесняет меньшие и они инволюционируют (исчезают). До начала овуляции диаметр доминанта становится 18-25 мм.
Овуляция — выход яйцеклетки из фолликула в полость малого таза и ее захват ворсинками одной из маточных труб в полость последней.
Через 2 дня после овуляции на месте фолликула обнаруживается желтое тело — жидкостное образование с эхопозитивным ободком, которое иногда ложно принимают за патологическую кисту.
В случае оплодотворения желтое тело увеличивается, а появление кист из него отмечается в первом триместре беременности. В ходе УЗИ внутри образования определяются высокоэхогенные плотные включения — сгустки крови. Хорионический гонадотропин стимулирует рост кисты, ведь его эффект аналогичен с таковым у лютеинизирующего гормона. После 70 дня с момента наступления беременности уровень гормона стремительно уменьшается, поэтому кисты пропадают.
!
С 10-го дня менструального цикла фолликул начинает увеличиваться до 1 см в диаметре. На протяжении последующих 4-5 дней увеличивается на 2-3 мм/сутки.
Признаки готовности женского организма к зачатию
1. Перед овуляцией зафиксирован зрелый фолликул.2. На месте фолликула со временем формируется желтое тело. Оно представляет собой тонкостенную полость диаметром около 4 см с мелкими кровоизлияниями внутри. 3.
Жидкость выходит в полость позади матки: до овуляции ее объем около 1 мл, после до 5. Последняя цифра равняется с объемом самого фолликула.4. Через 1 неделю после овуляции в анализе крови повышается уровень прогестерона.
5.
По окончании менструального цикла желтое тело подлежит регрессу.
Важно знать!
Фолликулометрию проводят примерно на 8-10 день менструального цикла, после чего делают интервалы 2-3 дня. Точную дату первой процедуры определяет гинеколог. Количество процедур 5-6. Измеряют параметры фолликула в трех плоскостях и подсчитывают средний арифметический размер, что является диаметром.
Чудо природы, или естественный отбор в женском организме
У девочки во время внутриутробного развития насчитывается около 400 миллионов первичных фолликулов, при рождении — 4 миллиона. Дальше к моменту менархе (первых месячных) на протяжении около 12 лет в яичниках постепенно самоуничтожаются 400 тысяч яйцеклеток.
При достижении детородного возраста овулируют 400 яйцеклеток, то есть 99,9% первичных фолликулов подвергаются инволюции. Такой строгий отбор и стремление природы к совершенству позволяет сохранить высокий уровень здоровья поколения, которое будет создано в будущем благодаря оплодотворенной яйцеклетке.
Все процессы созревания клеток яичников контролируют гормоны гипофиза — высшего центра по координации работы желез внутренней секреции.
Фолликулярная киста
- Образование диаметром больше 25 мм;
- повышен уровень эстрогена, понижен — прогестерона;
- отсутствует свободная жидкость в маточно-ректальном пространстве.
Такая полость формируется, если фолликул не разрывается. Чаще всего она самостоятельно пропадает по окончании менструации или через 6-8 недель за счет имеющихся внутри ее ферментов. Поэтому прокалывать образование с целью изучения его состава бессмысленно, а лечение нецелесообразно.
Важно знать!
Нельзя путать фолликулярную кисту с поликистозными яичниками. Последние имеют четкую клиническую картину в виде болевого синдрома, психических и обменно-гормональных нарушений, а на УЗИ определяются увеличенные яичники с мелкими кистами на периферии и утолщенный эндометрий.
Фолликулярная киста по своему клеточному строению напоминает желтое тело, но с меньшим развитием всех элементов и менее выраженной гормональной активностью по сравнению с последним. Этим объясняются частые задержки менструации. Данное полое образование появляется у женщин с эндокринно-обменными нарушениями: бесплодием, ожирением, эндометриозом, климактерическими гормональными изменениями.
!
Для лечения бесплодия используется методика стимуляции овуляции при помощи человеческого менопаузального гонадотропина, что создает эффект суперовуляции — выходу нескольких яйцеклеток с образованием из них множества фолликулярных кист. Но они потом исчезают без терапевтического вмешательства.
Бывает и такое, что кистозные новообразования из неовулировавших фолликулов не способны к самоуничтожению на протяжении нескольких менструальных циклов подряд. Подобная ситуация возможна при бесплодии и перед наступлением климакса. Естественно, это требует от специалиста стационарного наблюдения пациентки, глубокого обследования и решительных лечебных мероприятий.
Регрессия (атрезия) фолликулов
- Доминирующий фолликул уменьшается в размерах без наступления овуляции;
- падает уровень прогестерона в фолликулярной фазе менструального цикла;
- отсутствуют желтое тело и жидкость позади матки.
Персистирующий фолликул
- Отсутствие овуляции при достижении фолликулом нормальных овуляторных размеров (более 25 мм в диаметре);
- уровень эстрогена повышен;
- желтое тело и свободная жидкость отсутствуют.
Лютеинизация фолликулов
- Развитие желтого тела в неовулировавшем фолликуле;
- уровень прогестерона нормальный;
- свободная жидкость отсутствует.
Основные причины бесплодия, которые можно выяснить при помощи УЗИ
- Недостаточное созревание (дефицит роста) фолликула.
- Аномалии развития внутренних половых органов — инфантильные (недоразвитые) яичники и матка.
- Синдром лютеинизации неовулировавшего яичника.
Подготовка к двум видам процедуры: просто и лаконично
Трансабдоминальное УЗИ — исследование через переднюю брюшную стенку.
- За сутки до мероприятия стоит отказаться от пищи и напитков, провоцирующих повышенное газообразование в брюшной полости: ржаного хлеба, бобовых, капусты, алкоголя, газированной воды.
- Очистить кишечник при помощи соответствующей клизмы или проносного средства.
- Умеренно наполнить мочевой пузырь жидкостью.
Трансвагинальное — исследование при помощи вагинального датчика. Для гигиены врач УЗИ применяет презерватив, а пациентка должна явится на обследование с пустым мочевым пузырем.
Препятствия на пути к уточнению диагноза: что может помешать качественной фолликулометрии
1. Спайки в брюшной полости (чаще всего вследствие операции).2. Ожирение.3. Высокое расположение яичников.
4. Перерастянутый или недостаточно наполненный мочевой пузырь. В первом случае яичники становятся недоступными для исследования.
С чем путают нормальный фолликул
Некоторые анатомические структуры при ультразвуковом исследовании напоминают фолликул.
- Просвет кишки с жидкостью можно распознать по перистальтике — характерных сократительных движениях.
- Срез кровеносного сосуда (особенно при варикозном расширении вен яичников и других придатков матки): необходимо произвести вращение датчика на 90° для получения изображения продольной оси.
В нашем медицинском центре вы можете сделать фолликулометрию по предварительной записи.
Стоимость фолликулометрии можно посмотреть в прайс-листе >>
Запишитесь на приём
Источник: https://jurinmed.com.ua/follikulometriya.html
Как оплодотворенная яйцеклетка попадает в матку
Перед тем, как ребенок родится, проходят тысячи сложных процессов в организме женщины. Эти процессы начинаются с момента попадания активных сперматозоидов в матку. Сколько дней женская клетка добирается до матки? Этот показатель важен, так как владея такой информацией можно рассчитать время зачатия и точный срок беременности.
Длительность миграции яйцеклетки
Женский организм так устроен, что забеременеть можно только в определенный короткий период. Он называется овуляцией. При этом яйцеклетка уже созревшая и выходит из фолликула для того, чтобы пройти по маточной трубе. Цель этого процесса – оплодотворение. Овуляция наступает, как правило, на 14 день после начала месячных, если цикл составляет 28 дней.
Созревшая яйцеклетка может просуществовать 12-24 часов, иногда этот период увеличивается до 48 часов. Если за это время оплодотворение не произошло, то женская клетка умирает, и начинает созревать новая.
Обратите внимание! Далее плодное яйцо продвигается по маточным трубам. Этот процесс затягивается на 5-7 дней уже после овуляции.
Во время овуляции
В период овуляции, то есть когда яйцеклетка вышла из фолликула, а сперматозоиды уже есть в матке, то оплодотворение происходит намного быстрее. А именно, через несколько часов.
Во время овуляции также может выйти не одна клетка, а 2 и больше. Такая ситуация возникает реже. После такого оплодотворения рождаются несколько детей.
Для того, чтобы спланировать беременность необходимо знать когда происходит овуляция. Можно использовать специальные тесты, которые реагируют на повышение лютеинизирующего гормона. Его содержание возрастает за 1-2 дня до овуляции.
До и после овуляции
Если овуляция еще не наступила, то зачатие все ровно может наступить. Это обуславливается жизнеспособностью сперматозоидов, ведь они могут подождать выхода клетки на протяжении 3-4 дней. То есть оплодотворение произойдет в случае, если половой акт состоялся на 3 дня раньше выхода женской клетки.
После овуляции зачатие не может произойти, так как по истечении 1 суток яйцеклетка погибает и выходит из организма вместе с кровяными выделениями и верхним слоем эндометрия. Именно на этот слой крепится плодное яйцо.
Если беременность планируется, то необходимо высчитывать овуляцию и понимать, что клетка погибает очень быстро.
Факторы
Жизнеспособность женской половой клетки зависит от нескольких основных критериев. Одним из главных является сохранность и полноценность генетического материала и структурных белков в ней. Также оказывает непосредственное влияние насыщенность веществами, которые накапливались в предовуляционный период созревания.
Индивидуальные особенности женского организма также очень важны, так как базовая жизненная программа клеток у всех разная.
На продвижение яйцеклетки могут повлиять несколько факторов. Как правило, они влияют еще и на продолжительность жизни клетки. К ним относятся:
- употребление алкоголя. Алкоголь – это мутаген, это означает, что он влияет на информацию наследственности в яйцеклетках. По статистике доказано, что при половом акте происходящем в алкогольном опьянении большая вероятность внематочной беременности.
- Курение. Эта вредная привычка способствует спазму сосудов и их закупорке, в результате происходит снижение кровоснабжения органа. Это приводит к сбоям выхода яйцеклетки, а также к снижению их количества. Ведь в отличии от мужчин, у женщин половых клеток есть определенное количество на всю жизнь. Овариальный резерв закладывается в период внутриутробного развития.
- Специальные препараты – контрацептивы.
- Хронические интоксикации в организме.
- Инфекционные и/или воспалительные заболевания в анамнезе.
- Воздействие радиационного облучения на организм.
Возраст женщины также играет большую роль в жизнеспособности яйцеклеток. Чем старше женщина, тем меньше вероятность дальнейшего зачатия, так как постепенно накапливаются генетические дефекты в клетках. Все это приводит к возрастному бесплодию и гормональному сбою – климаксу.
Заключение
Сколько дней движется оплодотворенная яйцеклетка по маточной трубе к матке? Этот показатель достаточно важен при планировании беременности. Каждая женщина должна знать, что этот период затягивается на неделю. Поэтому тест на беременность не показывает положительный результат сразу после незащищенного полового акта.
Каждый месяц в жизни женщины происходит овуляция. Повторяется это в среднем до 50 лет, в общей сложности около 400 раз. У здоровой женщины 2 яичника, в котором хранятся яйцеклетки, заложенные в организм женины еще до ее рождения. Ежемесячно один из яичников овулирует (какой именно — скорее всего случайность, иногда яичники чередуются), т.е. выпускает зрелую яйцеклетку, готовую к оплодотворению.
Реже происходит так, что оба яичника выпускают зрелую яйцеклетку, еще реже выходит 3 или 4 яйцеклетки. Однако чаще всего яйцеклетки недостаточно дозревают, и способность к оплодотворению есть только у одной из них. Яйцеклетка находится в мешочке из клеток – фолликулов. Размер самой яйцеклетки составляет не более 0,1 мм. Специальный отдел головного мозга – гипофиз – производит 2 вида половых гормонов.
Один из них — фолликулостимулирующий гормон (ФСГ) стимулирует рост клеток мешочка примерно до 2см. Затем гипофиз выбрасывает определённое количество лютеинизирующего гормона (LH), что является сигналом к овуляции.
Процесс овуляции сам по себе является динамичным, он происходит буквально в течение нескольких минут: на поверхности яичника образуется ранка, в этот момент оболочка яйцеклетки (фолликулы) под воздействием гормонов лопается и яйцеклетка вместе с жидкостью, которой была окружена, попадает в маточную трубу. Эти клетки жидкости питают яйцеклетку до момента ее оплодотворения и имплантации.
Прибытие и созревание в яйцеводе
(Яйцеклетка попадает в маточные трубы)
За несколько часов до овуляции маточные трубы получают информацию, где именно произойдет овуляция на поверхности яичников. Воронка маточной трубы подготавливается к тому, чтобы «поймать» яйцеклетку и не допустить ее исчезновения в брюшной полости.
Мягкие ткани воронки постоянно скользят по поверхности яйцеклетки, похоже, что они пытаются уловить разные сигналы, которые находятся в химических веществах, окружающих яйцеклетку, и проанализировать их. По всей поверхности слизистой оболочки маточная труба покрыта тонкими ресничками, которые направлены во внутреннюю сторону маточных труб, к матке.
Они производят своего рода всасывание жидкости, которая поступает из фолликула, и другой информации в виде химических сигналов, с помощью которой стены яйцевода начинают ритмично сокращаться. Это сокращение помогает ресничкам поймать яйцеклетку и продвигать ее к матке.
Подвижность маточных труб может быть существенно снижена, если женщина перенесла когда-то воспаления труб. В процессе заживления могли образоваться спайки маточных труб, которые затрудняют продвижение яйцеклетки.
Источник: https://myturcija.ru/info/kak-oplodotvorennaja-jajcekletka-popadaet-v-matku/
Оплодотворение и зачатие по дням: описание процесса
Многие женщины, мечтающие о беременности, интересуются: как происходит процесс зачатия? Как помочь организму выполнить эту важную функцию? Процесс зачатия и оплодотворения, такой привычный и обыденный для многих, по существу является настоящим чудом.
Как происходит зачатие
Процесс зачатия условно можно разделить на три фазы, так называемые этапы зачатия:
- Выход из яичника яйцеклетки (овуляция);
- Проникновение в яйцеклетку сперматозоида (оплодотворение);
- Деление яйцеклетки и продвижение ее по фаллопиевым трубам.
Процесс овуляции
Матушка природа распорядилась так, что женщина готова к оплодотворению и зачатию в момент овуляции (это примерно середина цикла), когда из яичника выходит достаточно созревшая яйцеклетка. Овулированная яйцеклетка жизнеспособна в течение 12-36 часов.
И если не происходит оплодотворение и зачатие, она погибает и выходит с менструальным кровотечением. Достаточно редко могут овулировать два и три яйца, в случае их оплодотворения происходит зачатие и может родиться двойня или тройня.
Если одно оплодотворенное яйцо делится на две равные части рождаются близнецы.
Одномоментно с овуляцией происходит большое количество вспомогательных процессов, помогающих оплодотворению и зачатию: увеличивается кровоснабжение в малом тазу, разжижается слизь в шейке матки (изменяется ее секреция), у женщины меняется настроение и повышается либидо. Зачатию и успешному оплодотворению будет способствовать хорошая физическая форма женщины и отсутствие воспалительных заболеваний. Следует позаботиться о здоровье до того как произойдет зачатие.
А тем временем в комфортной среде маточной трубы яйцеклетка перемещается к ампулярному отделу, где и должна произойти встреча со сперматозоидом, зачатие и оплодотворение.
Долгожданное свидание
Из двух-трех миллионов сперматозоидов, попавших в матку, только несколько тысяч способны достигнуть самого широкого (ампулярного) отдела фаллопиевой трубы. До пяти суток они могут терпеливо поджидать яйцеклетку и затем буквально окружают ее. Если встретиться не пришлось, они просто погибают.
Момент зачатия самое настоящее чудо. До финала дойдет лишь один из них, и считается, что самый сильный, самый лучший. Но это тот случай, когда без участия толпы не возможна победа. Дело в том, что яйцеклетка защищена плотной мембраной.
Головка сперматозоида в большом количестве содержит специальные ферменты (в акросоме), которые и способствуют растворению столь плотной оболочки.
Все вместе, дружно и слаженно, сперматозоиды делают защитную мембрану более тонкой и буквально сложат головы, чтобы победитель оказался в нужное время в самом тонком участке и смог проникнуть внутрь, доставив туда все свои сокровища (генетический материал).
Происходит зачатие. От того, как происходит процесс зачатия, зависит и исход всей беременности. Оплодотворение и зачатие четко контролируется гормонами и ферментами. Здоровый организм вполне самостоятельно справится с этой важной и таинственной работой.
Волшебство продолжается
Как только победитель оказался внутри, немедленно изменяется состав защитной мембраны и дальнейшее проникновение становится невозможным. В процессе зачатия яйцеклетке нужен только один набор хромосом, иначе катастрофа. Оставшиеся снаружи сперматозоиды толпятся вокруг яйцеклетки, создавая особую химическую среду, благоприятную для продвижения оплодотворенной клетки в маточной трубе, и, в конце концов, умирают. А процесс зачатия продолжается.
Ядра сперматозоида и яйцеклетки сливаются в единое целое. 46 частей набора хромосом содержат план совершенно нового человека! Яйцеклетка называется уже зиготой ( на гр. яз. сочетаться). Зигота через 24-30 часов после оплодотворения начинает, а через 48 часов заканчивает свое первое деление. Две полученные клетки являются равноценными и называются бластомерами (на греческом яз. — часть ростка). Каждые 12-16 часов происходит удвоение клеток зиготы.
Все этапы зачатия еще раз напоминают нам о гармоничности и самодостаточности природы. Зачатие всегда происходит вовремя, в самое подходящее время.
3 сутки после оплодотворения и зачатия
Эмбрион состоит из 6 или 8 бластомеров и каждый из них вполне может дать начало жизни новому организму. В это время еще возможно разделение на две части или более, и получатся однояйцевые близнецы.
Повреждения эмбриона на этой стадии легко компенсируются. К концу 3 дня развития в первый раз включается геном эмбриона, до этого он развивался исключительно на запасах яйцеклетки.
При возникших ошибках в геноме (при слиянии, или доставшихся от родителей) эмбрион может остановиться в развитии.
4 сутки после того, как произошло зачатие
На 4-й день после зачатия человеческий эмбрион состоит из 10-16 клеток, его поверхность постепенно сглаживается, за счет уплотнения межклеточных контактов. Начинается стадия морулы (тутовая ягода на латинском ). Постепенно внутри морулы образуется пустота.
Зигота движется по фаллопиевой трубе достаточно неравномерно. Иногда этот путь занимает несколько часов, иногда до трех суток. Сильно медленное продвижение грозит внематочной беременностью.
Морула движется в полость матки, повторяя путь сперматозоида, только в обратном направлении.
5-7 день после оплодотворения и зачатия
Полость внутри морулы достигает половины объема. Эмбрион уже называется бластоцистой, на 4-6 день он добирается до матки и какое то время (до двух суток) находится в подвешенном состоянии. Плодное яйцо начинает стремительно вырабатывать защитный гормон, так как организм матери воспринимает его как чужеродное тело и будет пытаться избавиться.
Желтое тело, образовавшееся на месте бывшего фолликула в яичнике, активно вырабатывает прогестерон, подготавливающий слизистую матки, успокаивающий ее и снижающий сократительную функцию (чтобы матка не вытолкнула плодное яйцо). Таким образом, увеличиваются шансы на успешное прикрепления яйца к полости матки. По врачебной математике это третья неделя беременности. Плодное яйцо питается жидкостью внутри матки, которая вырабатывается так же под действием прогестерона.
Бластоцист, состоящий к этому времени из 100-120 клеток, внедряется в слизистую матки через 5-6 дней после оплодотворения. Яйцо соприкасается со стенкой матки, участок оболочки яйца растворяется и происходит имплантация яйца в матку (продолжается в течение 40 часов). ХГЧ продолжает активно вырабатываться, препятствуя отторжению зародыша.
Источник: https://www.stylenews.ru/eda-fitnes/oplodotvorenie-i-zachatie-po-dnyam-opis/
Понимание бесплодия
Влагалище является каналом, обеспечивающим внешний доступ к шейке матки. Шейка матки в свою очередь переходит в собственно матку. Матка — это мышечный орган, по форме и размеру напоминающий грушу. В ней закрепляется и развивается оплодотворенная яйцеклетка.Изнутри матка покрыта слизистой оболочкой, или эндометрием.
Эндометрий отличается хорошим кровоснабжением, благоприятным для питания развивающегося плода. Из верхнего отдела матки назад и книзу выходят фаллопиевы трубы, соединяющие матку с яичниками. Яичники представляют собой два небольших мешочка, в которых созревают и «хранятся» до поры до времени яйцеклетки.
При рождении у девочки насчитывается примерно около 400,000 незрелых яйцеклеток.
назад
Мужская репродуктивная система
Мужские репродуктивные органы расположены как внутри тела, так и вне. Яички вырабатывают сперму и гормон тестостерон, отвечающий за формирование половых признаков.Из яичек сперма поступает в спиральные канальца эпидидимиса — органа, сохраняющего и питающего сперму по мере ее созревания.
Созревшая сперма по семявыводящему протоку, или «vas deferens», поступает в семенные пузырьки — две мешочкообразные железы, сохраняющие сперму.Весь процесс спермообразования до момента полного созревания занимает примерно 72 дня.
При эякуляции секрет семенных пузырьков смешивается с густой жидкостью из простаты, образуя семенную жидкость.
назад
Развитие яйцеклетки. Менструальный цикл
Яйцеклетки (ооциты) развиваются в яичниках, где они прикреплены к стенке фолликула — заполненный жидкостью пузырек.Этот процесс регулируется фолликулостимулирующим (ФСГ) и лютеинизирующим (ЛГ) гормонами, вырабатываемыми в головном мозге — в гипофизе.В менструальном цикле выделяются 3 фазы:
Фолликулярная фаза.
В этот период гормон ФСГ стимулирует развитие фолликула в одном из яичников и, этот фолликул до наступления овуляции питает развивающуюся яйцеклетку. Фолликул вырабатывает эстроген, обладающий несколькими функциями.
Одна из них состоит в том, что в середине цикла в выделяемой шейкой матки слизи происходят изменения, подготавливающие ее к поступлению мужской спермы.
Овуляторная фаза. Примерно на 14-й день после первого дня менструации при типичном 28-дневном цикле происходит значительный всплеск в уровне гормона ЛГ, инициирующего выделение созревшей яйцеклетки из фолликула (овуляцию). Яйцеклетка продвигается по фаллопиевой трубе в сторону матки, готовая к оплодотворению спермой.
Лютеальная фаза. После овуляции опустевший фолликул, или желтое тело, начинает выделять эстроген и прогестерон. Эти гормоны необходимы для развития и поддержания эндометрия в «рабочем» состоянии, позводяющем оплодотворенной яйцеклетке имплантироваться и развиваться.
назад
Сперматогенез
Продукция спермы осуществляется в яичках в стенке тонких и длинных трубочек — семенных канальчиках.Развитие нормальной и зрелой спермы (сперматогенез) — основополагающий фактор мужской фертильности, т.е. способности к деторождению.Продукция спермы осуществляется и регулируется тремя гормонами: ФСГ, ЛГ и тестостероном.
У мужчин и ФСГ, и ЛГ воздействуют на яички — гормон ФСГ стимулирует продукцию спермы в клетках Сертоли, а гормон ЛГ — тестостерона в клетках Лейдига.
В клетках Сертоли незрелая сперма постепенно дозревает и превращается в сперматозоиды. Однако эти сперматозоиды не приобретут подвижности до тех пор, пока не пройдут через эпидидимис.
Ставшая подвижной сперма затем сохраняется в семявыводящем канале до момента эякуляции.
назад
Оплодотворение яйцеклетки и имплантация
В середине менструального цикла происходит овуляция — выход готовой к оплодотворению яйцеклетки из яичника. Яйцеклетка, вышедшая из яичника, имеет шарообразную форму и размер 120-150 мкм. В течение 1-2 дней она сохраняет способность к оплодотворению, а затем, если оно не произошло, отмирает и разрушается.На месте разорвавшегося фолликула образуется желтое тело.
Оно вырабатывает гормоны, главный из которых прогестерон необходим для подготовки эндометрия, выстилающего полость матки к возможному принятию оплодотворенной яйцеклетки. Если зачатие не произошло, то желтое тело подвергается с 24-го дня цикла обратному развитию, уровень гормонов падает и наступает менструация.
Зачатие(оплодотворение) происходит в ампулярной части маточной трубы, куда яйцеклетка попадает после овуляции. Лишь 1 или 2 из многих миллионов сперматозоидов непосредственно оплодотворяют ее.Далее зигота (оплодотворенная яйцеклетка) движется по трубе в полость матки. Этот процесс занимает примерно 3 суток.
(При наличии у женщины воспалительных заболеваний и других состояний, нарушающих нормальную функцию труб, прохождение зародыша замедляется и может возникнуть внематочная беременность. При слишком быстром прохождении трубы зародыш попадает в матку, еще не готовую к его принятию или его прикрепление происходит в нижних отделах полости матки.
Такая ситуация возникает при гормональных нарушениях у женщины, в частности, при повышении уровня мужских половых гормонов. В результате развитие беременности либо прерывается, либо впоследствии возникает угроза ее прерывания, низкое расположение плаценты и другие осложнения).
Прикрепление(имплантация) зародыша в слизистую оболочку полости матки происходит на 7-е сутки после оплодотворения (21-22-й день менструального цикла- в этот момент эмбрион состоит из клеток 2 разных типов — из одного формируется плацента а из другого зародыш).Начинается выработка гормона беременности — хорионического гонадотропина, дающего организму женщины сигнал о начавшейся беременности.
назад
Бесплодие
Бесплодие — то есть неспособность забеременеть в течение года активной половой жизни без предохранения — встречается у каждой шестой пары. У пар старше 35 лет оно отмечается в 2 раза чаще, чем у пар моложе этого возраста.
Вот почему парам, перешагнувшим тридцатилетний рубеж и испытывающим трудности с зачатием, очень важно незамедлительно принять решение обратиться за помощью к специалисту. Чем раньше будет найдена проблема, тем больше шансов избавиться от нее.
Бесплодие может стать чрезвычайно болезненным вопросом для многих пар. Это объясняется многими факторами, в частности:
- потерей контроля над одной из важнейших жизненных функций — репродуктивной;
- растущим непониманием со стороны семьи и друзей, несмотря на их наилучшие намерения. Ведь доказано, что стресс или тревожное состояние приводят к бесплодию. Поэтому, сказав людям «расслабьтесь» или «вам нужно отдохнуть», вы можете лишь усилить чувство разочарования и изоляции;
- стоимостью диагностики и лечения бесплодия.
назад
Причины бесплодия
Причины бесплодия по распространенности (приблизительные цифры):
- Дефекты спермы: 25 процентов
- Гормональный фактор: 20 процентов
- Повреждение/непроходимость фаллопиевых труб : 15 процентов
- Эндометриоз 10 процентов
- Другие нарушения: 10 процентов
- Необъяснимое бесплодие: 20 процентов
Чтобы выяснить, что же конкретно вызвало ваше бесплодие или ухудшило репродуктивные способности, врач может предложить один или несколько из следующих анализов:
- Измерение базальной температуры тела каждый день в одно и то же время, определение содержания половых гормонов в крови. Ультразвуковое исследование матки и маточных труб помогает определить время овуляции и продолжительность менструального цикла.
- Посткоитальный тест. После полового сношения слизь из шейки матки исследуется на восприимчивость к сперме.
- Эхосальпингография (Гистеросальпингография): использование ультразвукового или рентгеновского излучения и инъекции контрастного вещества в матку для определения проходимости маточных труб.
- Анализ спермы. Выявляет количество, форму, подвижность сперматозоидов или другие факторы — например, наличие инфекционного заболевания, — влияющего на функцию сперматозоидов.
- Лапароскопия .Обследование женских репродуктивных органов через маленький надрез в области пупка помогает обнаружить эндометриоз (ткань, напоминающую слизистую матки и находящуюся в различных органах брюшной полости) или спаечные и рубцовые процессы в брюшной полости.
назад
Причины бесплодия у женщин
Проблемы с овуляцией. Если менструальный цикл меньше 21 дня или больше 35 дней, то уже есть над чем задуматься. Целая армия гормонов трудится ради того, чтобы обеспечить нормальную овуляцию. Нарушения гормонального фона могут быть причиной олигоменореи или аменореи. Бывает и так, что яичники не производят яйцеклетки.
Это происходит либо в результате генетического сбоя, либо по каким-то вторичным причинам (последствия химиотерапии, удаление яичников), либо по непонятным специалистам причинам. Такое заболевание, как поликистоз яичников в некоторых случаях тоже может привести к бесплодию.Повреждение маточных труб. Место встречи сперматозоида и яйцеклетки изменить нельзя. Это маточные трубы в организме женщины.
Если они повреждены или в них есть некие патологические образования, сперматозоиды просто не могут прорваться через эти «завалы», и встреча становится невозможной.Эндометриоз. Это очень коварное заболевание. В нормальном состоянии клетки эндометрия выстилают внутреннюю поверхность матки, помогая развивающемуся эмбриону в питании и прикреплении к стенке матки.
При эндометриозе клетки эндометрия разрастаются, проникая в маточные трубы, яичники, мочеполовой тракт, брюшную полость. Эндометриоз не только мешает встрече яйцеклетки и сперматозоида, но и нарушает процесс овуляции.Проблемы цервикального канала. Слизь шейки матки — это та «река», по которой сперматозоиды плывут к своей цели. Достигнут они ее или нет, во многом зависит от качества слизи шейки матки.
Если «река обмелела» из-за недостаточного количества слизи (или слизь слишком вязкая и густая), то сперматозоиды погибают на пол-пути. Случается иногда, что химический состав слизи несовместим со спермой.
Бывает что оплодотворенная яйцеклетка не прикрепляется к стенке матки или просто не доходит до нее.
назад
Причины бесплодия у мужчин
Варикоцеле. Варикозное расширение вен мошонки препятствует нормальному образованию и созреванию спермы. Повышается температура среды сперматозоидов, понижается их подвижность.Проблемы со спермой. Множество вариантов: нежизнеспособная сперма, живые, но недостаточно подвижные сперматозоиды, низкий процент подвижных сперматозоидов.
Семявыносящие протоки могут быть заблокированы в результате перенесенных инфекций или повреждений.Проблемы с эякуляцией возникают вследствие неправильной работы яичек.
Таким образом, практически на любом этапе репродуктивного процесса могут возникнуть проблемы.
Программа анализа причин бесплодия позволяет четко определить поврежденное звено цепочки.
назад
Источник: http://www.elitekliinik.ee/rus/elite/viljastamine/ponimanie-besplodija/
Обычное ЭКО
При обычном ЭКО с помощью медикаментозной подготовки достигается получение относительно большого числа яйцеклеток. Для этого обычно ежедневно делают подкожную инъекцию ФСГ (Гонадал Ф или Пурегон) в количестве 150 – 225 МЕ (международных единиц) или одну инъекцию смеси ФСГ/ЛГ (Меногон). В зависимости от
Стимуляцию инъекциями проводят в течение десяти дней, ее можно выполнять самостоятельно.
Когда созрело достаточное количество фолликулов, делается так называемая „Овуляционная инъекция“ (Бревактид, Прегнезин, Овитрель) для того, чтобы завершить фазу созревания яйцеклетки. Теперь должны быть получены яйцеклетки.
2. Забор яйцеклеток
Пункцию фолликулов с доступом через влагалище под ультразвуковым контролем производят обычно под непродолжительным наркозом спустя 32-36 часов после инъекции ХГЧ.
При этом пункционную иглу в направляющей на ультразвуковой насадке вводят во влагалище. Яичник находится всего в нескольких миллиметрах. Через стенку влагалища иглу вводят непосредственно в отдельный фолликул. Жидкость отсасывают и передают непосредственно биологу, чтобы сразу выяснить, есть ли в ней яйцеклетка.
3. Оплодотворение
В лаборатории яйцеклетки помещают в питательный раствор и наносят на них 50.-100.00 подвижных сперматозоидов. Затем чашки на ночь „инкубируют“ (культивируют) в инкубаторе.
После того как через 19-21 час будет установлено, сколько яйцеклеток достигло так называемой предъядерной стадии (стадии пронуклеуса, ПН), нужно выбрать (по крайней мере в Германии), какие клетки в стадии ПН (максимум три) завершат процесс оплодотворения. Пронуклеусы содержат соответственно хромосомы яйцеклетки и сперматозоида.
Так называемая 2 ПН-клетка (пронуклеус — клеточное ядро)
На 2-й или 3-й день после внесения сперматозоидов, если развился один или несколько эмбрионов, его или их переносят в полость матки. Также возможен и целесообразен перенос на 5-й день, после того как образовалась одна или несколько бластоцист.
Эмбрион на стадии двух клеток, образование которого ожидается на второй день
На третий день ожидается как минимум четырехклеточный эмбрион
Восьмиклеточный эмбрион на третий день позволяет сделать вывод о том, что это «эмбрион высшего качества»
Дальнейшая информация Перенос бластоцист
4. Перенос эмбрионов
На 2-й, 3-й или 5-й день после внесения сперматозоидов производится перенос эмбрионов. При этом абсолютно безболезненно в полость матки вставляется катетер, при необходимости – под ультразвуковым контролем. Затем туда осторожно помещают эмбрион или эмбрионы.
Для подготовки к этому переносу женщина может принимать медикаменты, расслабляющие мускулатуру матки. В течение последующих 14 дней добавлением прогестерона (гормона желтого тела): (Кринон-гель, Утрогест) должно быть получено оптимальное для имплантации эмбриона состояние слизистой оболочки.
Для переноса эмбриона (ПЭ) под стереолупой делают забор эмбриона в ПЭ-катетер п
Схематическое изображение переноса эмбриона
В период после переноса эмбриона необходимо не волноваться и поменьше двигаться, а также исключить нагрузку на органы кровообращения, например, при занятии спортом и сильном повышении температур, как при посещении сауны и принятии горячих ванн. Каких-либо других особых рекомендаций больше нет. Секс оказывает скорее положительное влияние.
Спустя 12-14 дней после оплодотворения с помощью теста мочи на беременность или анализа крови определяется, беременна ли женщина.
Преимущество этого метода заключается в том, что при этом обычно остается достаточное количество (частично) оплодотворенных яйцеклеток, которые могут быть использованы в последующих „Крио-циклы„. Однако, новейшие исследования указывают на то, что при выращивании меньшего количества фолликулов процентная доля „хороших“ яйцеклеток оказывается выше. Это означает, что из замороженных клеток, полученных с помощью обычного ЭКО, к развитию способно меньшее количество, чем ожидалось.
Ниже приводятся риски, связанные с ЭКО:
- СГСЯ
- Повреждение органов
- Многоплодная беременность
- Внематочная беременность
СГСЯ не случается при проведении ЭКО в естественном цикле и Мини-ЭКО.
Сгся (синдром –гипер-стимуляции-яичников) – чрезмерная стимуляция яичников
При каждой гормональной стимуляции яичников, которая проводится во время премедикации в рамках ЭКО и интрацитоплазматической инъекции сперматозоидов, существует опасность чрезмерной стимуляции яичников. Чем выше выбранная доза стимуляции, тем выше риск чрезмерной стимуляции. Риск особенно велик при стимуляции у женщин с синдромом поликистоза яичников (СПЯ).
Для того, чтобы с достаточной вероятностью получить достаточное количество эмбрионов для трансплантации, при стимуляции яичников для проведения ЭКО необходимо добиться созревания нескольких яйцеклеток. При используемой обычно дозе в 150-225 МЕ ФСГ в день созревают желаемые 10-15 фолликулов. Однако, особенно при первом цикле стимуляции, еще не известно, как конкретно женщина будет реагировать на эту дозу гормонов. Если реакция слишком сильная, следствием может стать СГСЯ.
При СГСЯ часто созревают 20-50 фолликулов, которые уже только благодаря своим размерам вызывают соответствующие жалобы на давление. Нужно только представить себе, что зрелый фолликул имеет диаметр 2 см. Дополнительная проблема возникает из-за выработки фолликулами эстрогенов. Чем выше их уровень в крови, тем сильнее изменяются стенки сосудов, это приводит к усилению выхода жидкости (из кровяного русла в брюшную полость), вследствие чего жалобы на давление продолжают расти.
Это скопление жидкости (асцит) может быть настолько сильным, что наблюдается ярко выраженное болезненное самочувствие и риск тромбоза из-за относительного дефицита жидкой части крови. При сильно выраженном скоплении жидкости для быстрого облегчения симптомов можно откачать ее трансвагинально (через влагалище как при проколе фолликула) или перкутанно (через кожу).
К сожалению, в большинстве случаев данную процедуру приходится проводить многократно в течение нескольких дней, поскольку высокая проницаемость стенок сосудов сохраняется.
В крайнем случае может потребоваться интенсивная терапия.
Пункция фолликулов – Забор яйцеклеток
Пункция фолликулов проводится под чрезвлагалищным сонографическим контролем с наркозом или без него. Возможно также применение местной анестезии, но она потребует затрат.
При пункции с помощью направляющей шины, прикрепленной к ультразвуковому зонду, проводится длинная игла, затем под визуальным контролем через стенку влагалища (2-3 мм) производится прямая пункция фолликула, в жидкости которого находится яйцеклетка. При неблагоприятном положении яичника или наличии других технических проблем возможно повреждение кишечника, кровеносных сосудов и мочевого пузыря.
Поскольку процедура производится через влагалище, существует принципиальный риск инфекции, даже если проводится местная дезинфекция.
Схематическое изображение чрезвлагалищной пункции
Риск многоплодной беременности
Для того, чтобы достичь в Германии процента беременности 30-35%, необходим перенос в среднем как минимум двух эмбрионов. Процент одновременного рождения нескольких детей составляет в Германии около 20-25%, рождение тройни – до 4%. Проблема заключается в повышенной опасности осложнений беременности, преждевременных родов и в вытекающих из этого затруднениях.
Уже много лет -нежелательная- многоплодная беременность рассматривается как ошибка репродуктивной медицины. Существуют различные возможности по уменьшению данного риска, однако многие из них запрещены в Германии. В странах с более либеральным законодательством сопоставимый процент беременности достигается уже при переносе только одного эмбриона „высшего качества“.
При либеральном законодательстве и соответствующих профессиональных навыках лаборатории ЭКО перенос одного эмбриона (SET) представляет собой оптимальную стратегию по предотвращению многоплодной беременности.
Вб (внематочная беременность) трубная беременность
Даже при ЭКО возможна внематочная беременность, поскольку эмбрионы еще в течение нескольких дней движутся в полости матки (это обусловлено мышечным сокращением).
Вероятность того, что эмбрионы попадут в маточные трубы и там приведут к чреватой осложнениями внематочной беременности (ВБ), составляет 4%.
В зависимости от момента постановки диагноза внематочная беременность прерывается либо медикаментозным, либо хирургическим способом. Только ранняя постановка диагноза может защитить от опасных для жизни осложнений.
— Схематические изображения: Профессор Херреро, Барселона
Источник: https://www.kinderwunschteam.berlin/ru/kinderwunsch-sterilitat/therapie/ivf-in-vitro-fertilisation/konventionelle-ivf/
Непроходимость маточных труб лечение в Санкт-Петербурге Евромед
Маточные (фаллопиевы) трубы — это парный орган. Обе трубы отходят от яичников и другим своим концом примыкают к матке. При овуляции яйцеклетка выходит из яичника и попадает в трубу, где и происходит её оплодотворение. Затем оплодотворенная яйцеклетка спускается по трубе в матку и там прикрепляется. Начинается беременность.
Иногда сперматозоиды не могут добраться до яйцеклетки, потому что одна или обе трубы непроходимы. Так возникает трубное бесплодие.
Если же яйцеклетку удалось оплодотворить, зародыш, опускаясь в матку, может застрять в трубе и прикрепиться прямо там. Это называется внематочной (трубной) беременностью.
Такая беременность не имеет будущего, так как труба слишком мала для развития зародыша. По мере его роста трубу может просто разорвать. Поэтому внематочная беременность может угрожать жизни женщины.
Кроме того, после неё трубу часто приходится удалять, и забеременеть повторно становится ещё сложнее.
Причины непроходимости маточных труб
- Воспалительные заболевания половых органов, инфекция в родах. После воспаления на поврежденных тканях остаются спайки, которые сужают просвет трубы и мешают половым клеткам продвигаться.
- Операции в брюшной полости, в том числе аборты, резекция труб при внематочной беременности, удаление кист, оперативное лечение эндометриоза. После таких вмешательств также могут образовываться спайки, сдавливать трубы и становиться причиной бесплодия.
- Врожденное отсутствие одной или обеих труб по генетическим причинам.
- Функциональные расстройства труб (например, нарушение функционирования реснитчатого эпителия, выстилающего их внутреннюю поверхность, из-за чего яйцеклетка не может продвигаться).
Непроходимость труб может быть полной или частичной. При частичной непроходимости яйцеклетка может начать продвигаться по трубе, «застрять» в ней и прикрепиться, что вызывает внематочную беременность.
Познакомьтесь с нашими врачами
Как проверяют проходимость труб?
Врач может оценить степень проходимости труб с помощью процедуры гистеросальпингографии (рентген с предварительным введением в полость матки особого вещества для визуализации труб) или соногистеросальпингоскопии (УЗИ).
Как восстановить проходимость труб?
Чтобы вылечить частичную непроходимость, нужно провести удаление спаек в маточных трубах. Такая операция называется лапароскопией. В брюшную полость под общим наркозом через небольшой разрез вводится лапароскоп, и врач может определить причину закупорки трубы и устранить её. Спайки разрушают специальным инструментом, который вводится в два дополнительных микроразреза на животе.
Как забеременеть при полной непроходимости труб?
Полная непроходимость труб, к сожалению, не лечится. Забеременеть при полной непроходимости маточных труб можно только путем ЭКО.
При ЭКО маточные (фаллопиевы) трубы не нужны, так как яйцеклетку забирают прямо из яичника, оплодотворяют сперматозоидом в пробирке и затем вводят непосредственно в матку, где она и прикрепляется.
Трубное бесплодие является прямым показанием к ЭКО, поэтому при этом диагнозе женщина может рассчитывать на получение ЭКО по полису ОМС.
Как записаться на прием к нашим специалистам?
Запишитесь онлайн прямо на сайте или позвоните нам по телефону клиники + 7 812 327 03 01, и мы запишем вас на удобное время.
ЭКО по ОМС для жителей всех регионов России
Источник: https://euromed-invitro.ru/patients/infertility/female-infertility/salpinges/
Статьи центров семейной медицины «Здравица»
Прогестерон — это стероидный гормон, продуцируемый у женщин яичниками и в небольшом количестве надпочечниками. Уровень гормона в крови значительно повышается в период овуляции и снижается к моменту менструации.
Прогестерон и сходные с ним синтетические вещества прогестины играют огромную роль в женском организме: стимулируют рост и развитие железистой ткани молочных желез, принимают участие в трансформации эндометрия, готовят женский организм к беременности и ее вынашиванию, влияют на иммунную систему женщины в период беременности, принимают участие в обмене веществ.
Немного о женской анатомии
Для того, чтобы понять действие и значимость этого гормона повторим анатомию и физиологию женских половых органов. К внутренним женским половым органам относится матка, маточные трубы, яичники и шейка матки. Матка имеет грушевидную форму и расположена в проекции малого таза.
В верхней части матки по бокам от нее отходят маточные трубы, которые переходят в яичники. Матка с яичниками составляет репродуктивную систему женского организма. В возрасте 8-13 лет в организме девочки начинает происходить ряд изменений, которые впоследствии приводят к первой менструации.
Это условно говорит о готовности организма к зачатию, вынашиванию и рождению ребенка.
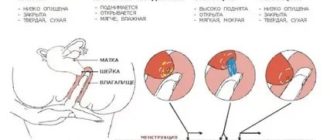
Фазы менструации
Менструация — это цикличный процесс, зависимый от выработки и действия гормонов и здоровья женского организма в целом. Она состоит из 3 фаз:
- фазы десквамации (или отторжения слизистой полости матки, самой менструации)
- фазы пролиферации (формирование и рост нового слизистого слоя матки)
- фазы секреции (разрастание и дальнейшее изменение слизистой для подготовки к принятию оплодотворенной яйцеклетки при наступлении беременности)
После очередной прошедшей менструации, организм вновь готов к восстановлению. И здесь начинается фаза пролиферации. В яичниках начинают созревать новые фолликулы. Они вырабатывают эстрогены, под действием которых, происходит рост нового слизистого слоя матки.
В норме один из фолликулов опережает рост других и называется доминантным. Достигая своего максимального размера, примерно к 14 дню цикла, он лопается и из него выходит яйцеклетка, готовая к оплодотворению. Остальные фолликулы, не достигшие финишной прямой, уменьшаются в размерах и отмирают.
В доминантном фолликуле на месте выхода яйцеклетки формируется желтое тело. Это временная эндокринная железа, которая вырабатывает прогестерон. Под его действием слизистая матки продолжает активно разрастаться, трансформируется, становится более «пышной». В ней начинают синтезироваться ряд питательных веществ, ферментов, необходимых для имплантации плодного яйца. Пик секреции прогестерона приходится на 20-21 день цикла.
Если зачатия не происходит и беременность не наступает, желтое тело прекращает свою деятельность и регрессирует. С началом регресса активность прогестерона снижается, функциональный слой слизистой матки отторгается, и начинается менструация.
Если происходит оплодотворение и развивается беременность, желтое тело продолжает выработку прогестерона для создания благоприятных условий имплантации, развития и вынашивания беременности. С 17-18 недель беременности прогестерон вырабатывает плацента. Необходимость в желтом теле отпадает, и оно регрессирует.
Для чего же нужен прогестерон?
Поскольку этот гормон необходим для успешной подготовки организма к предстоящей беременности, вынашиванию и родам — его называют гормон беременности. Он выполняет следующие функции:
- готовит эндометрий, преобразуя его к имплантации плодного яйца,
- снижает тонус миометрия, препятствуя самопроизвольному аборту,
- поддерживает эндометрий в состоянии, необходимом для роста и развития эмбриона,
- снижает иммунореактивность организма, препятствуя отторжению плодного яйца как инородного тела,
- повышает вязкость слизистой пробки в цервикальном канале шейки матки, тем самым создавая защитные ворота, препятствующие проникновению бактерий и инородных веществ в полость матки,
- стимулирует рост матки во время беременности,
- укрепляет мышечный слой шейки матки, не позволяя ей укорачиваться и расслабляться,
- вызывает задержку жидкости в организме,
- готовит молочные железы к лактации-стимулирует пролиферацию и железистую трансформацию альвеол, где секретируется молоко,
- влияет на обмен веществ в организме, увеличивает накопление жира, влияет на углеводный обмен,
- продукты распада Прогестерона мягко воздействуют на нервную систему, вызывая расслабление и сонливость.
Очень часто невозможность зачатия связана с дефицитом прогестерона.
Причины дефицита прогестерона
- хронические воспалительные заболевания женских половых органов,
- эндокринные нарушения (сахарный диабет, заболевания щитовидной железы, повышенная выработка пролактина, повышенная выработка мужских половых гормонов, эндометриоз),
- полипы, миомы матки,
- онкологические заболевания,
- хронический стресс,
- недостаточность желтого тела,
- осложнения аборта,
- дисфункциональные маточные кровотечения,
- чрезмерные физические нагрузки и различные диеты (снижение массы тела),
- обильные менструации,
- прием некоторых лекарственных средств (антибиотики, обезболивающие препараты, контрацептивные средства и т.д)
Как заподозрить у себя дефицит прогестерона?
- отсутствие беременности,
- нарушение менструального цикла, болезненность менструаций, предменструальный синдром,
- частые головные боли,
- изменение эмоционального фона (плаксивость, раздражительность, резкие перепады настроения),
- повышенная утомляемость, вялость,
- бессонница или сонливость,
- выпадение волос,
- нарушение терморегуляции.
Возможна ли беременность при сниженном уровне прогестерона? Возможна. Но такая беременность протекает с угрозой прерывания, тянущими, ноющими болями внизу живота, кровянистыми выделениями из половых путей, замершей беременностью.
При дефиците прогестерона происходит спазм артерий, расплавление соединительных волокон эндометрия, ухудшение трофики тканей. При таком состоянии без гормональной поддержки выносить такую беременность не удастся.
Проверить свой уровень Прогестерона можно сдав анализ крови на 21-23 дни цикла
Источник: https://www.zdravitsa.ru/about/helpful/38
Стимуляция овуляции: от показаний к назначению до стоимости процедуры
Для прочтения нужно: 3 мин.
Давно в прошлом те времена, когда проблемы с овуляцией у женщины означали для семейной пары только одно — бесплодие. Медицина научилась успешно решать эту задачу, и во многих случаях лечение заканчивается зачатием и рождением здорового ребенка.
При этом стимуляция овуляции проводится препаратами, индивидуально подобранными для каждой пациентки в соответствии с ее физиологическими особенностями.
Мы расскажем, в каких случаях врач может назначить стимуляцию овуляции, что ей должно предшествовать, какова схема процедуры и ее эффективность.
Зачем нужна стимуляция овуляции
Стимуляцию овуляции назначают только при наличии прямых показаний к ней, так как если детородная система женщины в порядке, то она сама производит жизнеспособные яйцеклетки.
Овуляция у здоровой женщины детородного возраста — это процесс выхода полностью созревшей и готовой к оплодотворению яйцеклетки из фолликула. Выходу предшествует длительная подготовка. Раз в месяц несколько спящих в яичнике яйцеклеток под действием гормонов пробуждаются и начинают увеличиваться в размере.
Примерно через десять дней из них выделяется доминантный фолликул, размер которого может достигать 18–20 мм. Когда яйцеклетка полностью созревает, оболочка фолликула разрывается. Яйцеклетка выходит в брюшную полость, а затем попадает в маточную трубу. Там в течение 24 часов она ожидает оплодотворения.
Если оно по каким-то причинам не происходит, яйцеклетка погибает и весь процесс повторяется через месяц. Обычно в овуляции участвует одна яйцеклетка, но иногда их бывает две или три. В этом случае на свет появляется двойня.
Если эмбрион самостоятельно делится на 2 части уже после оплодотворения (то есть изначально эти 2 части образовались из одной яйцеклетки и одного сперматозоида), то рождаются близнецы.
У некоторых женщин, готовых стать матерями и физически, и морально, беременность не наступает из-за того, что ее яичники не формируют зрелую яйцеклетку. В случае если зачатия не происходит в течение 6 циклов подряд, может быть назначена стимуляция овуляции.
Она преследует единственную цель — помочь организму сформировать полноценную яйцеклетку, способную к оплодотворению, и подтолкнуть ее к выходу из фолликула.
Суть метода заключается в направленном воздействии на яичники определенными лекарственными препаратами с целью усиления выделения гормонов, необходимых для овуляции.
Стимуляцию овуляции для зачатия врач назначает только в том случае, если имеют место:
- Ановуляторное бесплодие:
- гормональная дисфункция, неизлечимая другим способом;
- поликистоз яичников;
- высокий или низкий индекс массы тела у женщины;
- Подготовка к искусственному оплодотворению методом ЭКО.
- Бесплодие неясного генеза.
Предварительные исследования
До начала процедуры стимуляции овуляции врач обязательно назначает целый ряд исследований, как лабораторных, так и инструментальных. Их целью является выявление возможных противопоказаний:
- нарушений гормонального фона;
- воспалительных процессов органов малого таза и яичников;
- нарушения проходимости маточных труб.
Относительным противопоказанием является возраст женщины более 40 лет, поскольку в этом случае возрастает опасность рождения больного ребенка.
Итак, инструментальные исследования включают:
- Осмотр терапевта на выявление общих заболеваний, при которых беременность противопоказана.
- ЭКГ.
- УЗИ малого таза и молочных желез.
- Исследование проходимости маточных (фаллопиевых) труб методом лапароскопии или рентгенографии с контрастным веществом.
- Фолликулометрию.
- Флюорографию.
Виды лабораторных исследований:
- Клинический анализ крови.
- Анализ крови на сифилис, ВИЧ, гепатиты В и С.
- Общий анализ мочи.
- ПЦР-исследование мазков из влагалища и цервикального канала.
- Исследование мазков из влагалища, цервикального канала и уретры на атипичные клетки и степень чистоты.
- Инфекционное обследование (на хламидиоз, уреаплазмоз и микоплазмоз, гонорею, трихомониаз и т. д.).
- Определение в крови уровня женских половых гормонов, гормонов щитовидной железы, пролактина и тестостерона (проводится неоднократно).
После полного обследования и получения врачебного заключения об отсутствии заболеваний, способных препятствовать зачатию или спровоцировать рождение больного ребенка, необходимо провести оценку овариального резерва женщины. С помощью этой процедуры определяется:
- шанс на получение в процессе стимуляции овуляции положительного результата;
- интенсивность стимуляции;
- оптимальная схема;
- максимально эффективные препараты и их индивидуальная доза.
Для проведения оценки овариального резерва женщина сдает кровь на анализ после приема гормональных препаратов. На основе полученных показателей делается вывод о перспективе проведения искусственной стимуляции овуляции.
Выбор схемы гиперовуляции
Стимуляция овуляции производится по одной из регламентированных схем, в которой подробно описаны метод, доза и длительность введения препарата. Схему врач подбирает с учетом:
- результата оценки овариального резерва;
- массы тела женщины;
- результатов предыдущих процедур стимуляции (при их наличии).
Все препараты, применяемые для стимуляции, являются гормональными, но отличаются друг от друга видом гормона, на основе которого они созданы, — фолликулостимулирующего или лютеинизирующего (необходимого для поддержки развития яйцеклетки). Всего существует четыре группы средств для стимуляции овуляции.
- Препараты на основе ЧМГ (человеческого менопаузального гонадотропина), содержащие фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны в одинаковой пропорции. К ним относится, например, «Менопур».
- Лекарства на основе ФСГ, чей принцип действия близок к естественному гормону, — «Гонал», «Пурегон».
- Препараты, в основе действия которых лежит угнетение эстрогена и повышения уровня ФСГ до необходимой нормы, — «Клостилбегит», «Кломид», «Кломифен».
- Гормональные средства, стимулирующие разрыв оболочки фолликула и своевременный выход яйцеклетки, — «Профаза», «Хорагон», «Прегнил», «Овитрель».
Обычно в схемах применяется комбинация препаратов.
Важно!
Стимуляцию овуляции рекомендовано проводить не более 6 раз, поскольку она может привести к истощению яичников. Если в результате стимуляции желанная беременность не наступает, необходимо выбрать другие методы лечения.
Стимуляция овуляции при базовом ЭКО может проводиться по нескольким схемам, среди них:
- ультракороткий протокол — стимуляция проводится в течение 8–10 дней;
- короткий протокол — 10–12 дней;
- длинный протокол — 21–28 дней;
- супердлинный протокол — стимулирующие препараты применяют в течение нескольких месяцев, показан при запущенном эндометриозе.
Как проходит стимуляция овуляции
Стимуляция овуляции происходит под контролем врача, поскольку необходим постоянный мониторинг состояния яичников и контроль появления побочных эффектов.
Стимуляция овуляции по длинному протоколу проводится в несколько этапов:
- Блокада гипофиза антагонистами или агонистами. Назначается на 20–25 день цикла и проводится в течение 12–17 дней.
- Стимуляция яичников гонадотропными препаратами с 3–5 дня менструации в течение 12–17 дней.
- Стимулирующий укол после прекращения приема препарата.
- Поддержка желтого тела яичников «Утрожестаном» или другими препаратами прогестерона.
Короткий протокол совпадает с длительностью месячного цикла женщины. Он начинается на 2–5-й день от его начала и длится 17 дней. Существует две схемы стимуляции гонадотропинами: с антагонистами рилизинг-гормонов гипоталамуса (препараты «Оргалутран», «Цетротид») и агонистами («Бусерилин», «Золадекс» «Декапептил»). Протокол с антагонистами предпочтительнее, поскольку риск осложнений от стимуляции в этом случае минимален.
Внимание!
На протяжении всего процесса стимуляции овуляции обязателен УЗИ-мониторинг роста и развития фолликулов.
Поскольку препараты, используемые для стимуляции, являются гормональными, то у некоторых женщин во время процедуры могут наблюдаться неприятные симптомы:
- тянущая боль в яичниках и пояснице;
- потливость;
- «приливы» жара;
- бессонница;
- головная боль;
- вздутие живота;
- повышенная тревожность.
Тем не менее большинство женщин отмечают, что стимуляции овуляции не вызывает у них никаких неприятных ощущений.
Оценка эффективности процедуры
Эффективность стимуляции зависит от многих факторов. В их числе:
- причины отсутствия овуляции;
- возраст женщины;
- вид применяемого препарата;
- наличие других факторов в организме, способных вызвать бесплодие.
В целом, правильно назначенная и проведенная стимуляция овуляции в 75% случаев вызывает созревание и выход яйцеклетки. Тем не менее всего у 15% женщин желанная беременность наступает с первого раза. Для остальных требуется проведение двух или трех циклов.
Риски
Кроме уже упомянутого истощения яичников, стимуляция овуляции может вызвать целый спектр побочных заболеваний:
- кистозные образования на яичниках;
- гиперстимуляция яичников;
- набор лишнего веса;
- проблемы желудочно-кишечного тракта;
- нарушения работы центральной нервной системы;
- разрыв яичников;
- гормональные нарушения.
На заметку
Здоровье ребенка, зачатого с помощью стимуляции, ничем не отличается от здоровья ребенка, зачатого естественным путем.
Стоимость стимуляции овуляции
Стоимость процедуры складывается из нескольких составляющих:
- консультация специалиста;
- стоимость анализов и обследований;
- выбранная схема;
- стоимость препаратов (см. табл. 1).
Кроме того, на цену могут влиять такие факторы, как известность клиники, ее местонахождение и уровень сервиса.
Средние расценки на первый прием у специалиста-репродуктолога могут варьировать от 800 до 5000 рублей, повторное посещение обойдется в 500–2900 рублей.
Таблица 1. Стоимость препаратов для стимуляции овуляции.
| Оргалутран (0,25 мг) | 1276 |
| Хорагон (5000 МЕ) | 1100 |
| Пурегон (300 МЕ) | 1560 |
| Гонал (450 МЕ) | 7600 |
| Элонва (раствор 150 мкг) | 21 000 |
Несмотря на то, что стимуляция овуляции — хорошо зарекомендовавший себя метод лечения бесплодия, следует помнить, что и он имеет свои границы применения, показания и противопоказания, побочные эффекты. Кроме того, даже если он не привел к долгожданному результату, важно знать: современная репродуктология этим методом не исчерпывается.
Источник: https://www.kp.ru/guide/stimuljatsija-ovuljatsii.html