Внематочная беременность
Внематочная беременность представляет собой опасное гинекологическое заболевание, которое несет угрозу жизни и здоровью пациентки, а также имеет такие неблагоприятные последствия, как образование спаек брюшной полости и трубное бесплодие.
Пусть Вас не удивляет, что в данном случае специалисты называют беременность заболеванием, так как внематочная беременность не может развиваться, как нормальная физиологическая беременность. Обычно в ранние сроки (4-8 недель) внематочная беременность прерывается, что ведет к внутреннему кровотечению и требует экстренного оперативного вмешательства.
При отсутствии своевременного медицинского вмешательства внематочная беременность смертельно опасна.
Внематочная беременность наступает в том случае, если зародыш не опускается из маточной трубы в матку и прикрепляется к внутренней поверхности маточной трубы. В норме процесс оплодотворения происходит в маточной трубе, там же происходит деление образовавшейся после слияния сперматозоида и яйцеклетки зиготы и превращение её в зародыш.
Далее при нормально протекающей беременности фаллопиевы (маточные) трубы сокращаются и как бы «проталкивают» будущий эмбрион по направлению к матке, где зародыш «прикрепляется» и «прилипает» к слизистой оболочке матки (этот процесс получил название имплантации), где и будет происходить его дальнейшее развитие.
Однако, при внематочной беременности данный сценарий приобретает характер патологии: зародыш, не достигая матки, прикрепляется к маточной трубе и имплантируется в ее слизистую оболочку. Таким образом, не достигнув матки, беременность наступает в маточной трубе.
Маточные трубы не приспособлены для выполнения функции плодовместилища, поэтому такая беременность «противоречит» естественным процессам и угрожает жизни и здоровью женщины, поэтому требует скорейшего медицинского вмешательства.
Однако на ранних сроках внематочная беременность по ощущениям и состоянию женщины ничем не отличается от нормально протекающей беременности: женщина отмечает задержку менструации и прочие симптомы, говорящие о том, что она беременна.
Примерно с 4 недели могут появиться симптомы, которые должны насторожить беременную: боль внизу живота, маточное или полостное (в брюшную полость) кровотечение, при большой кровопотере могут быть симптомы шока, такие как потеря сознания, падение артериального давления, бледность, слабость. Симптомы индивидуальны и зависят от характера патологии и исхода такой беременности (разрыв маточной трубы, отслойка эмбриона от маточной трубы и пр.).
В любом случае женщине не стоит медлить, нужно сразу обратиться к врачу. Лучше всего отправиться к гинекологу при задержке менструации и подозрении на беременность, даже, если она не подтвердилась тестом!
Уровень ХГЧ при внематочной беременности: каким будет тест на беременность?
При внематочной беременности ХГЧ (хорионический гонадотропин человека, или гормон беременности) повышается, как при нормально протекающей беременности, поэтому результат теста может быть положительным.
Но стоит отметить, что уровень ХГЧ при внематочной беременности, хоть и повышается, но остается ниже по сравнению с нормальной маточной беременностью (продукция гормона при эктопической беременности снижена) поэтому вторая полоска на тесте может определяться нечетко. По этой причине необходимо, чтобы именно специалист диагностировал Вашу беременность.
Внематочная беременность на ранних сроках при своевременном медицинском вмешательстве имеет благоприятный прогноз для здоровья и жизни женщины, поэтому необходимо, чтобы диагностикой внематочной беременности на ранних сроках занимался специалист.
Диагностика трубной беременности
Мы рекомендуем при задержке менструации на 7-10 дней обращаться к гинекологу с целью уточнения диагноза и проведения ультразвукового исследования органов малого таза, при котором четко выявляются признаки беременности.
В настоящее время трансвагинальное (когда датчик вводится через влагалище) УЗИ при внематочной беременности – это первый и обязательный этап в комплексе диагностических мероприятий, проводимых при подозрении на внематочную беременность. УЗИ при внематочной беременности подтверждает отсутствие плодного яйца в матке и наличие его в маточной трубе.
В некоторых случаях для уточнения диагноза помимо УЗИ при внематочной беременности выполняют диагностическую лапароскопию. Лапароскопия при внематочной беременности проводится под наркозом, через небольшие проколы в живот вводят оптическую систему, которая позволяет врачу увидеть характерное утолщение фаллопиевой трубы с усиленным сосудистым рисунком, наличие крови в брюшной полости.
Одновременно оценивается и состояние матки, яичников и второй маточной трубы.
Лечение внематочной беременности: удаления маточной трубы не избежать?
Операция при внематочной беременности:
Правильное лечение внематочной беременности – комплексное, которое включает операцию, восстановление кровопотери и борьба с шоком, если это имело место быть, восстановление репродуктивной функции, если это возможно.
Сегодня общепринятый метод лечения внематочной беременности – это оперативное вмешательство.
То, будет ли оно радикальным (удаление маточной трубы) или же органосохраняющим, зависит от размеров плодного яйца, целостности стенки трубы (может произойти её разрыв), места прикрепления полдного яйца в трубе и других факторов.
Консервативная операция при внематочной беременности (когда удается сохранить трубу) проводятся на ранних сроках, если диаметр плодного яйца не превышает 2 см. и труба целая.
Когда есть эти условия при внематочной беременности удаление плодного яйца не сопровождается удалением трубы, а, значит, удается сохранить репродуктивную функцию женщине. Если же данных условий нет, или когда уже произошел разрыв маточной трубы или трубный аборт, операция при внематочной беременности будет радикальной – удаление маточной трубы, или тубэктомия. Данный факт еще раз подтверждает, что необходимо ранняя УЗИ диагностика наступившей беременности!
Операция при внематочной беременности: удаление плодного яйца лапарокопическим методом
Оптимальный метод хирургического лечения внематочной беременности – лапароскопия. В гинекологии такой хирургический доступ заслужил большую популярность, так как значительно сокращается послеоперационный период, снижается риск образования спаек, не остается шрамов.
Удаление маточной трубы во время лапароскопии производят либо при невозможности выполнения пластики трубы, либо у женщин, не заинтересованных в сохранении детородной функции.
Операция по удалению маточной трубы должна проводится грамотным гинекологом – хирургом в комплексе с другими лечебными мероприятиями в зависимости от состояния пациентки, в которое вылилась внематочная беременность, лапароскопия при этом – наиболее оптимальный метод.
Диагностика и лечение внематочной беременности в Нижнем Новгороде
В Нижнем Новгороде внематочная беременность – актуальная проблема, требующая от женщины своевременного обращения к врачу. Гинекологи в МЦ «ТОНУС ПРЕМИУМ» готовы предложить точную диагностику и оперативное лечение внематочной беременности. Доверяйте здоровье профессионалам!
Записаться на прием к гинекологу вы можете по телефону 8 (831) 411-13-13
Источник: https://tonuspremium.ru/centr-akusherstva-i-ginekologii/vnematochnaya-beremennost/
УЗИ
УЗИ в настоящее время остается наиболее информативным и достоверным методом, если необходимо обследовать внутренние органы человека и выявить заболевание на самых ранних стадиях. Нет такого раздела в медицине, где бы не использовалась ультразвуковая диагностика. Современная аппаратура позволяет, заглядывая «внутрь человека», увидеть достаточно мелкие структуры – размером от двух миллиметров. Стоит также отметить неинвазивность метода, т.е.
исследование проводится без вмешательства во внутреннюю среду организма. Кроме того, во время УЗИ организм не получает лучевой нагрузки, как это происходит, когда делается рентгеновский снимок. Например, рентген легких по этой причине нельзя повторять более пяти раз в течение года. А на УЗИ мы можем направлять хоть каждый день без вреда для здоровья.
Так что когда есть необходимость постоянно наблюдать состояние какого-то внутреннего органа в ходе лечения – ультразвуковая диагностика стоит на первом месте.
Узи при беременности
Ультразвуковая диагностика часто используется в акушерстве и гинекологии. УЗИ позволяет достоверно определить, есть ли беременность, при задержке месячных всего от одной недели, может подтвердить или отвергнуть внематочную беременность.
Мы можем на достаточно ранних сроках увидеть плод, распознать врожденную патологию и дать возможность своевременно принять меры по этому поводу. УЗИ помогает наблюдать кистозные образования, миомы матки в динамике.
У женщин, страдающих бесплодием, можно контролировать результаты при стимуляции яичников.
https://www.youtube.com/watch?v=esy5xNTTNbE
Если женщина опасается, что у нее возникли изменения в молочной железе, то именно УЗИ необходимо сделать в первую очередь. Оно позволит выявить любое новообразование размером от полусантиметра. То же самое и со щитовидной железой. О том, что с ней не все в порядке, могут «сигнализировать» излишняя раздражительность, нервозность, учащенное сердцебиение.
Ультразвуковая диагностика наряду с лабораторными исследованиями гормонов щитовидной железы поможет поставить правильный диагноз. УЗИ назначается и при болях в спине, так как их причина может оказаться в почках. К примеру мочекаменная болезнь. С помощью ультразвука мы также исследуем суставы – тазобедренный, плечевой, коленный, локтевой, нижнечелюстной.
Мы можем оценить, есть ли воспалительные процессы в самом суставе (например, утолщение стенок или скопление жидкости в его полости), в сухожилиях. Можем увидеть остеофиты – костные разрастания, которые появляются при деформирующем артрозе.
Метод является практически незаменимым при обследовании сосудов и вен. Если человек страдает головокружениями или от шума в голове, то УЗИ сосудов шеи помогает выявить патологию – перегибы или сдавливание сосудов в позвоночном столбе, мешающие нормальному кровотоку, атеросклероз.
Очень важно, что патологию можно заметить на ранней стадии, когда есть только утолщение стенки сосуда, а не атеросклеротические «бляшки». То же самое и с венами. Никаких серьезных проблем у человека пока нет, всего лишь сильно устают ноги, а УЗИ уже позволяет определить начало варикозной болезни.
А чем раньше удастся выявить болезнь – тем больше шансов на успешное лечение.
Узи сердца
При Узи сердца (эхокардиография) мы видим непосредственно стенки сердца, его полости, движение стенок, клапанов и межжелудочковой перегородки. Можем оценить, есть ли какие-то изменения.
Например, на кардиограмме нарушения вызывают сомнения, а эхокардиография покажет нарушение нормального движения стенок – и мы уже сможем определить, что человек перенес инфаркт миокарда или страдает ишемической болезнью сердца.
Конечно, сами сосуды сердца мы при этом не увидим, но по косвенным признакам сможем сказать – да, здесь есть какое-то поражение. Эхокардиография не заменяет кардиограмму, а дополняет, ее назначают для более точной и обширной диагностики.
Современное ультразвуковое оборудование, на котором работает клиника «Доктор Соран», дает возможность проводить исследования в доплеровском режиме. Мы можем не только посмотреть сосуды шеи, их просвет, оценить, есть ли утолщение стенок или атеросклеротические «бляшки», но и измерить скорость кровотока, давление кровотока в сосудах.
Мы можем рассчитать определенные индексы, которые нам подскажут, что где-то выше места, которое мы исследуем – все равно ведь мы видим только ограниченный участок – есть какие-то проблемы. Мы их не видим, но по косвенным признакам скажем, что есть препятствие кровотоку выше места исследования.
Источник: https://www.drsoran.ru/directions/uzi/ultrazvukovaya_diagnostika/
Городская клиническая больница №31 — ВЗК: Воспалительные заболевания кишечника и беременность (страница 3)
Проводилось немало исследований с целью изучения влияния воспалительных заболеваний кишечника (болезнь Крона и язвенный колит) на течение беременности и здоровье ребенка. Результаты этих исследований показали, что около 85% женщин с воспалительными заболеваниями кишечника имели нормальную, неосложненную беременность.
Врожденные пороки развития у младенцев от женщин с болезнью Крона имели место только в 1% случаев. Эти данные соответствуют наблюдениям за здоровыми женщинами.
Надо помнить, что беременность даже у здоровых женщин не всегда протекает гладко: фактически, проблемы и осложнения, связанные с течением беременности или здоровьем малыша, встречаются приблизительно в 15% случаев.
Хотя течение беременности у женщин с воспалительными заболеваниями кишечника сопоставима с течением беременности у здоровых женщин, показано, что обострение болезни Крона и язвенного колита в период зачатия может неблагоприятно воздействовать на течение беременности и привести к увеличению осложнений (табл.1).
Таблица №1
Течение беременности здоровой женщины и пациенток, страдающих воспалительными заболеваниями кишечника, в зависимости от активности заболевания
(данные Европейских и американских исследований)
| Норма | Пороки развития | Преждевременные роды | Аборты | |
| В популяции | 83 | 2 | 6 | 9 |
| Болезнь Крона, ремиссия | 82 | 1 | 7 | 10 |
| Болезнь Крона в активной фазе | 54 | 1 | 25 | 20 |
| Неспецифический язвенный колит, ремиссия | 84 | 1 | 6 | 9 |
| Неспецифический язвенный колит, в фазе обострения | 65 | 2 | 12 | 21 |
Результаты показывают, что если зачатие происходит в период ремиссии заболевания или в период минимальной активности процесса, беременность протекает нормально и не приводит к увеличению количества осложнений. Следовательно, по возможности, беременность следует планировать на период ремиссии или низкой активности заболевания.
Если зачатие происходит в период обострения болезни, увеличивается риск выкидыша, преждевременных родов, формирования врожденных пороков развития плода. Необходима адекватная терапия обострения воспалительного заболевания кишечника и достижение его ремиссии до наступления беременности.
Кроме того, если в ближайшее время понадобиться проведение хирургического лечения (например, стеноза), то необходимо его завершить до принятия решения о зачатии.
Какие медицинские исследования следует провести, прежде чем планировать беременность?
Мы не можем предложить единый план обследования. Этот вопрос обсуждается индивидуально с лечащим врачом. Далеко не во всех случаях требуются сложные методы обследования, такие как эндоскопическая или лучевая диагностика.
Перед планированием беременности необходима подробная беседа с вашим лечащим врачом с анализом истории заболевания, состояния организма и данных лабораторных методов исследования для исключения активности заболевания или дефицита пищевых веществ в диете. Целесообразно также провести УЗИ органов брюшной полости и кишечника, желательно опытным специалистом.
Некоторым больным может потребоваться углубленное обследование, включающее эндоскопическое, рентгенологическое исследование, а также магнитно-резонанстную томографию (МРТ) или компьютерную томографию (КТ) кишечника. По результатам обследования решается вопрос о необходимости противовоспалительного лечения или назначения дополнительных витаминов и минеральных веществ (витамин В12, фолиевая кислота, железо).
Назначение фолиевой кислоты на ранних сроках беременности необходимо всем женщинам, это предотвращает формирование врожденных пороков развития спинного мозга плода. Следует учитывать, что всасывание и обмен фолиевой кислоты снижается при лечении сульфасалазином.
Какие диагностические методы можно считать безопасными при беременности?
Ультразвуковое исследование брюшной полости и кишечника является безопасным для матери и плода и предоставляет важную информацию об активности и распространенности заболевания. При проведении УЗИ опытным исследователем, нет причин для использования эндоскопических методов исследования, таких как фиброгастродуоденоскопия, ректороманоскопия, сигмоидоскопия, илеоколоноскопия, применение которых небезопасно для беременной женщины.
Однако, при необходимости более точной верификации диагноза для подбора терапии, возможно использование этих инвазивных методов. В некоторых случаях может быть использование магнитно-резонансная томография, которая, вероятно, также безопасна для пациентов. Диагностические методы, включающие радиологическое облучение следует отложить, их применение возможно только в послеродовом периоде или при возникновении экстренных ситуаций.
Источник: https://spbsverdlovka.ru/patsientam/biblioteka-patsienta/vzkpregnancy/page-3.html
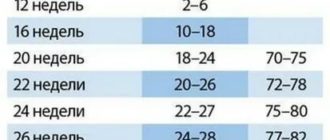
Узи в ранние сроки беременности для уточнения срока и определения количества плодов
Узи в ранние сроки беременности для уточнения срока и определения количества плодов (до 10 недель) можно проводить уже на 3 неделе после зачатия.
УЗИ на таком раннем сроке помогает подтвердить факт беременности, установить наличие эмбриона, его месторасположение в матке, его «возраст» и общее состояние.
Заключение о жизнеспособности эмбриона врач делает по наличию сердечных сокращений (определяются с 5-7 недель беременности ) и по двигательной активности ( первые движения – на сроке 8-9 недель ).
Узи в ранние сроки беременности для уточнения срока и определения количества плодов. Разновидности
Различают два вида УЗИ, которые возможно проводить в первом триместре беременности:
- трансабдоминальное УЗИ — исследование проводится через переднюю брюшную стенку,
- трансвагинальное УЗИ — исследование проводится через влагалище).
Более информативным считается трансвагинальное УЗИ, поскольку ТВ-датчик подводится ближе к матке и имеет большую частоту излучения УЗ-волн. Это позволяет получить более четкое изображение на мониторе УЗ-сканера.
Узи в ранние сроки беременности в спб. подготовка
Подготовка к трансабдоминальному УЗИ плода:
- наполнить мочевой пузырь, выпив около 300-500 мл жидкости без газа за 30 минут до исследования.
Подготовка к трансвагинальному УЗИ плода:
- опорожнить мочевой пузырь перед исследованием.
Как делают УЗИ в ранние сроки беременности в СПб в клинике «Доктор»
Трансабдоминальное УЗИ плода: на живот и на датчик наносится специальный прозрачный гель без цвета и запаха. Врач водит датчик по животу.Трансвагинальное УЗИ плода: на датчик надевается специальный защитный чехол или презерватив и наносится гель.
Исследование длится в среднем 10-30 минут.
Узи в ранние сроки беременности цена в санкт-петербурге
Узнать всю интересующую вас информацию и записаться на биохимический анализ крове в клинику «Доктор» в СПб можно по телефону: (812) 646-89-99
А также онлайн, нажав на эту кнопку:
Записаться
Источник: https://klinikadoktor.ru/uslugi/uzi-v-rannie-sroki-beremennosti-dlya-utochneniya-sroka-i-opredeleniya-kolichestva-plodov
Внематочная беременность — Американская Медицинская Клиника
Внематочная беременность – серьезное патологическое состояние. Это осложнение весьма опасно для женщины. Если вовремя не произошло удаление внематочной беременности, существует риск внутрибрюшного кровотечения. А это в свою очередь угрожает здоровью и жизни пациентки. Поэтому заметив ранние симптомы внематочной беременности, стоит немедленно показаться врачу. Такое состояние требует неотложной медицинской помощи.
Матка – это мышечный орган, который существует для вынашивания ребенка. Однако иногда яйцеклетка, оплодотворившись, не попадает в полость матки, а закрепляется в яичниках, трубах или брюшной полости. В итоге, появляются боли при внематочной беременности и возможен разрыв органа (например маточной трубы).
Почему происходит внематочная беременность?
Причины внематочной беременности могут быть следующими:
- воспаление органов малого таза, особенно хронические
- эндометриоз
- врожденное аномальное строение труб
- осложнение ЭКО
Вопрос, почему происходит внематочная беременность, волнует многих женщин. Однако установить истинные причины внематочной беременности можно только после лапароскопической операции по ее удалению.
Симптомы внематочной беременности
Многие женщины задаются вопросом, как отличить внематочную беременность от обычной. Врачи рекомендуют внимательно следить за своим состоянием и обращать внимание на основные симптомы внематочной беременности:
- боли при внематочной беременности
- кровотечение
Боли при внематочной беременности носят ноющий, схваткообразный характер. Болезненные ощущения появляются с момента прикрепления плодного яйца. Если случился разрыв, началось кровотечение, боль иррадиирует в задний проход, и может распространяться по всему животу, женщина может чувствовать боли при внематочной беременности во время мочеиспускания или попытке опорожнить кишечник.
Кровотечение при внематочной беременности происходит в брюшную полость. Однако из-за падения уровня гормонов нередко наблюдается и маточное кровотечение. Объем выделений, как правило, скудный. Кровотечение при внематочной беременности длится достаточно долго.
Оба эти симптома требуют скорейшей консультации врача. Редко кровотечение при внематочной беременности сопровождается повышенной температурой, что сигнализирует о начале воспалительного процесса.
Внематочная беременность на ранних сроках: лечение
Существует единственный возможный способ лечения патологии – удаление внематочной беременности хирургическим путем. Однако прежде чем приступить к операции, врачи проводят диагностику. Внешние признаки внематочной беременности должны быть подтверждены лабораторными и инструментальными методами обследования.
Существует три способа, которые помогают поставить диагноз:
1) диагностировать беременности можно при задержке менструации на 2-3 дня. Для этого проводят тест на ХГЧ. Признаки внематочной беременности пока отсутствуют.
2) через полторы-две недели от начала задержки можно выполнить ультразвуковое обследование. Если в области матки не будет визуализироваться плодное яйцо, будет назначен повторный прием через несколько дней. Если и на повторном приеме будет наблюдаться все та же картина, врач заподозрит внематочную беременность. Ранние симптомы внематочной беременности могут отсутствовать.
3) через 2,5-3 недели появляется сердцебиение плода. Уже могут появиться первые ранние симптомы внематочной беременности . На УЗИ растущее плодное яйцо будет видно в трубах, яичниках или брюшной полости.
Внематочная беременность лечится только хирургически. В Американской медицинской клинике операции проводят лапароскопически. Часто женщина обычно обращается к специалисту, когда появляются симптомы внематочной беременности, и практически всегда во время операции маточную трубу удаляют.
Отделение оперативной гинекологии АМК имеет все необходимое для проведения самых сложных операций. Наши врачи — это специалисты с большим опытом. Они знают, как отличить внематочную беременность и умеют быстро и достоверно поставить диагноз. В случае необходимости выполнения операции, пациентам гарантирован индивидуальный подход. Мы применяем только современные методики и материалы, которые позволяют провести удаление внематочной беременности с минимальным риском осложнений.
Источник: https://amclinic.ru/services/vnematochnaya-beremennost
Брюшная беременность: причины заболевания, основные симптомы, лечение и профилактика
Представляет собой беременность, при которой плодное яйцо имплантируется не в матке, а в брюшной полости.
Причины
Проникновение сперматозоида в яйцеклетку происходит в ампулярном отделе фаллопиевой трубы. В следствии слияния сперматозоида и яйцеклетки образуется зигота, покрытая блестящей оболочкой яйцеклетки.
На следующем этапе зигота начинает делиться и вместе с этим продвигается по маточной трубе под воздействием перистальтических сокращений и колебаний ресничек трубного эпителия. При этом недифференцированные клетки эмбриона удерживаются общей блестящей оболочкой. Позже происходит деление клетки на два слоя – внутренний и наружный.
Затем эмбрион вступает в стадию бластоцисты, во время которой он проникает в полость матки и сбрасывает блестящую оболочку, после этого ворсины трофобласта глубоко погружаются в эндометрий и происходит имплантация.
Развитие брюшной беременности возможно в двух случаях:
если плодное яйцо на момент имплантации находится в брюшной полости;
если зародыш вначале имплантируется в маточной трубе, затем отторгается по типу трубного аборта, попадает в брюшную полость и повторно имплантируется на поверхности брюшины, сальника, печени, яичника, матки, кишечника или селезенки.
Предрасполагающим фактором к развитию брюшной беременности являются наличие у женщины воспалительных заболеваний яичников и маточных труб, спайки и нарушения сократительной способности труб, возникающее на фоне хирургических вмешательств, увеличения длинны труб и замедлении трубной перистальтики при генитальном инфантилизме, а также на фоне механического сдавления труб опухолями, эндометриоз маточных труб и длительное использование внутриматочной спирали. Помимо этого, вероятность возникновения брюшной беременности выше у лиц с заболеваниями надпочечников и щитовидной железы и при повышении уровня прогестерона, который замедляет трубную перистальтику. Некоторые авторы указывают на возможную связь брюшной беременности с преждевременной активизацией трофобласта.
Симптомы
До возникновения патологических симптомов при брюшной беременности выявляются те же симптомы, что и при нормально развивающейся беременности. На ранних сроках гестации у женщины может возникать тошнота, слабость, сонливость, изменение вкусовых и обонятельных ощущений, отсутствие менструаций и нагрубание молочных желез.
Во время гинекологического осмотра выясняется, что плод находится не в матке, при этом сама матка увеличена незначительно, а ее размеры не соответствует сроку гестации.
В некоторых случаях клиническую картину брюшной беременности не распознают, а истолковывают, как многоплодную беременность, беременность при миоматозном узле или врожденных аномалиях развития матки.
По мере развития беременности женщина может жаловаться на появление болей в нижней третей части живота. При повреждении мелких сосудов отмечается развитие прогрессирующей анемии. Клинические проявления при повреждении внутренних органов отличаются большой вариабельностью симптомов. Иногда такие симптомы при брюшной беременности могут диференцироваться как угроза разрыва матки, преждевременную отслойку плаценты или угрозу прерывания гестации.
У таких пациенток отмечается появление слабости, головокружений, предобморочных состояний, потери сознания, потемнения в глазах, повышенной потливости, болей в нижней части живота. Если на этом этапе у женщины появляется бледность кожи и слизистых, то это может указывать на развитие внутреннего кровотечения, которое представляет непосредственную опасность для жизни.
Диагностика
Ранняя диагностика брюшной беременности очень важна, так как позволяет избежать развития опасных осложнений, устранить угрозу для жизни и здоровья пациентки. Постановка диагноза основывается на основании данных гинекологического осмотра и результатов ультразвукового исследования. Чтобы избежать диагностических ошибок, исследование начинают с идентификации шейки матки, ультразвукового исследования матки и брюшной полости.
Лечение
В сомнительных случаях может потребоваться проведение лапароскопии для подтверждения брюшной беременности и удаления плодного яйцо без проведения объемной операции.
На поздних сроках, при прорастании ворсин плаценты в органы брюшной полости, необходимо проведение лапаротомии, при этом объем хирургического вмешательства при брюшной беременности определяется локализацией плаценты. Может потребоваться ушивание или резекция органа и наложение кишечного анастомоза.
Профилактика
Профилактика развития брюшной беременности основывается на своевременном лечении любых воспалительных заболеваний женской репродуктивной системы.
Источник: https://med.obozrevatel.com/bolezni/bryushnaya-beremennost.htm
Сделать узи по беременности Рязань, узи на ранних сроках беременности цена
| 1 | Ультразвуковое исследование молочных желез | 700 |
| 2 | Ультразвуковое исследование щитовидной железы и паращитовидных желез | 700 |
| 3 | Ультразвуковое исследование органов малого таза | 800 |
| 4 | Ультразвуковое исследование органов брюшной полости (комплексное) | 900 |
| 5 | Ультразвуковое исследование предстательной железы | 700 |
| 6 | Ультразвуковое исследование почек и надпочечников | 700 |
| 7 | Ультразвуковое исследование мочевого пузыря | 300 |
| 8 | Ультразвуковое исследование органов мошонки | 800 |
| 9 | Эхокардиография (УЗИ сердца) | 1200 |
| 10 | Дуплексное сканирование (УЗИ) сосудов головы | 1400 |
| 11 | Дуплексное сканирование (УЗИ) сосудов шеи | 1400 |
| 12 | Дуплексное сканирование (УЗИ) сосудов головы и шеи | 2300 |
| 13 | Дуплексное сканирование (УЗИ) вен верхних конечностей | 1300 |
| 14 | Дуплексное сканирование (УЗИ) артерий верхних конечностей | 1300 |
| 15 | Дуплексное сканирование (УЗИ) сосудов (артерий и вен) верхних конечностей | 2200 |
| 16 | Дуплексное сканирование (УЗИ) вен нижних конечностей | 1400 |
| 17 | Дуплексное сканирование (УЗИ) артерий нижних конечностей | 1400 |
| 18 | Дуплексное сканирование (УЗИ) сосудов (артерий и вен) нижних конечностей | 2300 |
| 19 | Дуплексное сканирование (УЗИ) сосудов почек | 1500 |
| 20 | Дуплексное сканирование (УЗИ) брюшной аорты | 1500 |
| 21 | Ультразвуковое исследование лимфатических узлов (одна группа) с исследованием кровотока | 900 |
| 22 | Ультразвуковое исследование щитовидной железы с исследованием кровотока | 900 |
| 23 | Дуплексное сканирование (УЗИ) сосудов подвздошно-бедренного сегмента | 2100 |
Ультразвуковое исследование для будущей мамы – это маленькое знакомство со своим малышом, а также диагностика его развития. УЗИ при беременности важно проходить вовремя, у квалифицированного специалиста и на современном оборудовании.
До появления УЗИ было практически невозможно определить пол будущего ребенка, размеры плода и возможные отклонения в развитии. На сегодняшний день каждая беременная женщина, которая заботится о здоровом развитии ребенка, должна в обязательном порядке пройти ультразвуковое исследование в первом, втором и третьем триместре.
Ультразвуковое исследование при беременности показывает:
- состояние плода (правильное развитие органов);
- размеры плода;
- состояние плаценты;
- состояние пуповины и околоплодных вод;
- состояние матки и шейки матки.
Обратите внимание: большим заблуждением является то мнение, что УЗИ вредно для плода. Ультразвуковое исследование не имеет ничего общего с рентгеном. Эта процедура абсолютно безопасна для малыша и мамы. Обследование позволяет вовремя выявить аномалии развития, расположения плода и плаценты, для того, чтобы правильно вести беременность.
Как подготовиться к ультразвуковому исследованию при беременности?
УЗИ на ранних сроках беременности проходит в первом триместре. Именно в первом триместре будущая мама должна как следует подготовиться к УЗИ, чтобы получить информативный и достоверный результат.
За несколько дней до ультразвукового исследования исключите из своего рациона продукты, которые могут повысить газообразование. К таким продуктам относятся: бобовые, капуста, газировка, свежие фрукты и овощи, колбасные изделия.
Если исследование будет проводиться через переднюю брюшную стенку, перед обследованием следует выпить несколько стаканов чистой, не газированной воды. Во втором и третьем триместре никакой специфичной подготовки перед проведением УЗИ не требуется.
Где сделать УЗИ по беременности в Рязани?
Сделать УЗИ по беременности Вы можете в многопрофильном медицинском центре «Добрый Доктор». У нас работают опытные диагносты на современном оборудовании. Вы получите заключение УЗИ беременной сразу же после проведения процедуры. Записаться на УЗИ по беременности в Рязани Вы можете по телефону, который указан на сайте, либо заполнив онлайн-форму.
Источник: https://doctor-rzn.ru/services/uzi/uzi-pri-beremennosti/
Факторы риска внематочной беременности
Внематочная беременность встречается в 1-2% случаев. Некоторые факторы повышают риск развития внематочной беременности:
- Частые воспалительные процессы в малом тазу, аборты, эндометриоз, хирургические вмешательства, нарушение развития матки и придатков и т.д.
- Перенесенная ранее внематочная беременность.
- Заболевания, передаваемые половым путем (гонорея, хламидиоз повреждают «реснички» фаллопиевых труб, приводят к развитию спаек).
- Лечение бесплодия с помощью экстракорпорального оплодотворения.
- Стерилизация («перевязка труб»): очень редко женщины могут забеременеть после стерилизации, и в этом случае повышен риск внематочной беременности.
- Внутриматочная спираль: как и после стерилизации, вероятность возникновения беременности – невелика, но если она все-таки случается, то чаще бывает внематочной.
- Возраст 35-44 года.
- Курение.
Симптомы внематочной беременности
Первые симптомы внематочной беременности обычно возникают спустя 4-8 недель от первого дня последней менструации. Наиболее распространенные симптомы – боль внизу живота, вагинальное кровотечение, которое может быть слабым или обильным. Возможна ситуация, когда женщина принимает вагинальное кровотечение за менструацию, и не догадывается о наступившей внематочной беременности.
Внематочная беременность может вызывать боль в области ключицы, плеча, правого подреберья, что связано с попаданием крови в брюшную полость и раздражением диафрагмы.
Некоторые женщины не испытывают никаких симптомов до тех пор, пока не произойдет разрыв фаллопиевой трубы, который вызывает сильную боль. Возникает головокружение, слабость, резкое падение кровяного давления.
Кровотечение вследствие разрыва фаллопиевой трубы без своевременного лечения угрожает жизни женщины.
Эмбрион может отторгнуться до разрыва фаллопиевой трубы, в этом случае говорят о трубном выкидыше. Он может вызвать сильное кровотечение, которое требует срочного хирургического вмешательства. Иногда трубный выкидыш может разрешиться самостоятельно, без лечения.
Диагностика внематочной беременности
Для диагностики внематочной беременности используется два основных метода – трансвагинальное ультразвуковое исследование органов малого таза и анализ крови на уровень хорионического гонадотропина (ХГЧ). УЗИ позволяет увидеть признаки имплантации эмбриона вне полости матки . Но это удается не всегда. В некоторых случаях только фиксируется отсутствие эмбриона в полости матки.
Хорионический гонадотропин – это гормон, который вырабатывается тканью хориона, после имплантации эмбриона. Уровень ХГЧ измеряется в динамике для подтверждения беременности и наблюдения за ее развитием. Если на УЗИ не обнаружен эмбрион в полости матки, а ХГЧ превышает определенный уровень (обычно 1500-2000 мЕД/мл), подозревается внематочная беременность.
Если уровень ХГЧ – ниже, а на УЗИ не обнаружено эмбрион в матке, это может указывать как на внематочную беременность, так и на раннюю маточную беременность. В этом случае УЗИ и анализ на ХГЧ повторяют каждые несколько дней до тех пор, пока ситуация не прояснится.
Лечение внематочной беременности
Лечение внематочной беременности нужно начинать как можно быстрее после постановки диагноза. Хирургическое лечение обычно проводится лапароскопическим способом. Инструменты вводятся через небольшие разрезы на животе. В зависимости от места прикрепления плодного яйца во время операции либо удаляют плодное яйцо, не рассекая трубу, либо удаляют часть трубы и проводят реконструкцию оставшейся части трубы, либо удаляют маточную трубу целиком.
Если вторая труба работает нормально, это не снижает вероятность дальнейшей беременности и рождения здорового ребенка. Поговорите со своим врачом о том, когда вы можете снова начать планировать беременность. Обычно рекомендуют подождать 3-6 месяцев.
Если вы столкнулись с внематочной беременностью, не теряйте времени, обращайтесь в Центр здоровья женщины Универсальной клиники «Оберіг» по телефонам:
(044) 521 30 03
(099) 521 30 03
(073) 521 30 03
Лечение внематочной беременности необходимо начинать незамедлительно!
Источник: https://oberig.ua/ru/diseases/vnematochnaya-beremennost/
Ультразвуковые исследования (УЗИ беременности, УЗИ брюшной полости и другие)
Для тщательной диагностики состояния пациента врач часто назначает ультразвуковое исследования. Во время исследования специальный аппарат анализирует отраженный звук и формирует на экране монитора картинку, по которой врач УЗИ определяет здоровье или паталогии пациента. Процедура УЗИ полностью безопасна для здоровья пациента, даже можно сказать полезна: на основе УЗ-исследования лечащий врач даст более точные рекомендации и назначения.
Кабинет УЗИ медицинского центра «Трикамед» оснащен высокоточной аппаратурой для проведени УЗИ беременности и УЗИ внутренних органов. Кроме того, врач УЗИ имеет необходимую сертификацию и постоянно проходит повышение квалификации.
УЗИ беременности
УЗИ брюшной полости назначают при подозрении на паталогии каких-либо органов: воспалений, пороков развития и других. Этот способ безболезненен и, в отличии от многих других, не доставляет дискомфорт пациенту.
К проведению УЗИ брюшной полости необходимо подготовиться:
- Не употреблять пищу и не пить жидкость за 4-5 часов до УЗИ.
- Чтобы очистить кишечник, желательно перед прохождением диагностики сделать клизму.
- Желательно за несколько суток до процедуры не употреблять алкоголесодержащие напитки.
- За два часа перед УЗИ не рекомендовано также курить.
- Лучше всего процедуру осуществлять на голодный желудок с самого утра. За несколько часов до исследования нельзя жевать жвачку и леденцы.
УЗИ брюшной полости
Одно из наиболее важных исследований для контроля за развитием беременности является УЗИ. Врач может определить срок беременности, расположение и предлежание плода, может определить рост и вес малыша, а также проверит наличие паталогий беременности.
Во время беременности можно делать УЗИ по желанию будущей мамы. Во время этой процедуры возможна запись исследование на флешку. Также в медцентре «Трикамед» есть возможность проведение 3D УЗИ и 4D УЗИ.
Первое УЗИ беременности необходимо делать на сроке 11-13 недель. задача на этом сроке — выявление основных пороков развития плода: проверка наличия видимых органов, определение многоплодности, выявление генетических патологий плода. Также на основе данных УЗИ определяется срок беремености и предполагаемая дата родов.
Второе — на сроке 20-22 недели. Это основное УЗИ. Оно дает большой объем информации о развитии плода и течении беременности. В это время производится наиболее подробный осмотр плода, который позволяет выявить вероятные отклонения, дает информацию о формировании и развитии основных систем организма и органов будущего ребенка. На этом сроке можно определить пол будущего ребенка.
Третье УЗИ делают на сроке 30-32 недель. Остальные УЗИ делаются по показаниям либо по желанию.
| УЗИ беременности | ||
| У0001 | Запись на флешку | 200 |
| У0002 | УЗИ тазобедренного сустава новорожденных | 1000 |
| У0003 | УЗИ плода | 2000 |
| У0004 | УЗИ определение пола плода | 1500 |
| У0005 | Узи плода+ допплерометрия | 2700 |
| У0006 | УЗИ Допплерометрия сосудов маточно-плацентарного кровотока | 1100 |
| У0007 | УЗИ Многоплодная беременность 1 триместр (3-14) | 1700 |
| У0008 | УЗИ по беременности I триместр | 1500 |
| У0009 | УЗИ Многоплодная беременность 2 триместр(14-28) | 3000 |
| У0010 | УЗИ по беременности II триместр | 1800 |
| У0011 | УЗИ Многоплодная беременность 2 триместр + допплерометрия (14-28) | 3700 |
| У0012 | УЗИ по беременности II триместр с доплерометрией | 2800 |
| У0013 | УЗИ Многоплодная беременность 3 триместр (28-40) | 2800 |
| У0014 | УЗИ по беременности III триместр | 2200 |
| У0015 | УЗИ Многоплодная беременность 3 триместр + допплерометрия (28-40) | 3800 |
| У0016 | УЗИ по беременности III триместр с доплерометрией | 3000 |
| У0017 | УЗИ цервикометрия | 600 |
| У0018 | УЗИ яичника с контролем фолликула (фолликулометрия) | 700 |
| У0019 | УЗИ органов малого таза (трансабдоминально) | 900 |
| У0020 | УЗИ органов малого таза (трансвагинально) | 1400 |
| У0021 | УЗИ молочных желез и регионарных лимфоузлов + ЦДК | 1000 |
| У0022 | УЗИ почек+ЦДК | 1000 |
| У0023 | УЗИ почек и надпочечников +ЦДК | 1250 |
| У0024 | УЗИ надпочечников | 700 |
| У0025 | УЗИ мочевого пузыря | 800 |
| У0026 | УЗИ мочевого пузыря + ЦДК | 900 |
| У0027 | УЗИ мочевого пузыря с определением остаточной мочи | 1000 |
| У0028 | УЗИ мочеточников | 700 |
| У0029 | УЗИ мошонки | 1100 |
| У0030 | УЗИ Цветовое дуплексное сканирование сосудов мошонки | 2000 |
| У0031 | УЗИ полового члена | 1500 |
| У0032 | Трансректальное ультразвуковое исследование предстательной железы (ТРУЗИ) с исследованием в режиме ЦДК | 1500 |
| У0033 | Трансректальное ультразвуковое исследование предстательной железы (ТРУЗИ) с исследованием в режиме ЦДК с определением остаточной мочи | 1700 |
| У0034 | Трансабдоминальное ультразвуковое исследоватие (ТРУЗИ) предстательной железы | 1400 |
| У0035 | Трансабдоминальное ультразвуковое исследование предстательной железы с определением остаточной мочи | 1500 |
| У0036 | УЗИ щитовидной железы с регионарными лимфоузлами | 1000 |
| У0037 | УЗИ регионарных лимфоузлов (1 область) | 700 |
| У0038 | Цветовое дуплексное сканирование артерий верхних конечностей | 2000 |
| У0039 | Цветовое дуплексное сканирование артерий нижних конечностей | 2000 |
| У0040 | Цветовое дуплексное сканирование вен верхних конечностей | 2000 |
| У0041 | Цветовое дуплексное сканирование вен нижних конечностей | 2000 |
| У0042 | Цветное дуплексное сканирование нижней полой вены и подвздошных вен | 1300 |
| У0043 | Цветное дуплексное сканирование сосудов головы | 2000 |
| У0044 | Цветное дуплексное сканирование магистральных артерий, внутренних органов | 1800 |
| У0045 | Цветное дуплексное сканирование экстракраниальных сосудов шеи (шея, подключичные артерии, вены, общая сонная артерия, наружная сонная артерия, внутренняя сонная артерия) | 2300 |
| У0046 | Цветное дуплексное сканирование брюшного отдела аорты | 1300 |
| У0047 | Цветное дуплексное сканирование брюшной аорты, подвздошных артерий | 1800 |
| У0048 | УЗДС сосудов головы и шеи | 3700 |
| У0049 | УЗИ мягких тканей | 700 |
| У0050 | УЗИ глаза и орбит | 1500 |
| У0051 | УЗИ слюнных желез | 600 |
| У0052 | УЗИ крупных суставов | 1000 |
| У0053 | УЗИ прочей локализации | 600 |
| У0054 | УЗИ нерва (логтевой, лучевой, срединный) | 1000 |
| УЗИ брюшной полости | ||
| У0055 | УЗИ органов брюшной полости(печень, желчный пузырь, подж. железа, селезенка) | 1500 |
| У0056 | УЗИ органов брюшной полости (печень, желчный пузырь, подж. железа, селезенка) и почек. | 2100 |
| У0057 | УЗИ печени | 700 |
| У0058 | УЗИ сосудов портальной системы | 1600 |
| У0059 | УЗИ селезенки | 700 |
| У0060 | УЗИ желчного пузыря | 700 |
| У0061 | УЗИ желчного пузыря с определением функции | 800 |
| У0062 | УЗИ поджелудочной железы | 1000 |
| У0063 | УЗИ плевральной полости | 700 |
| У0064 | УЗИ полых органов | 1200 |
| У0065 | УЗИ почек и почечных артерий | 2400 |
| У0066 | ЭХОКГ (взрослые) | 1900 |
| У0067 | ЭХОКГ (дети от 0 до 18) | 1600 |
| У0068 | НСГ( нейросонография) | 1200 |
| У0069 | УЗИ тазоберенных суставов | 1000 |
| У0070 | Водно-сифонная проба | 600 |
Источник: http://trikamed.ru/uslugi-i-tseny/uzi-bryushnoy-posolsti-uzi-beremennosti.php
Рентген при беременности
После того, как женщина узнает о своей беременности, она должна крайне внимательно относиться к своему здоровья и образу жизни, поскольку от этого зависит развитие ее будущего малыша. Особое внимание беременной женщине следует обратить на предлагаемые ей обследования, особенно на те, которые связаны с получением определенной дозы облучения.
Рентген представляет собой один из самых информативных методов исследования состояния внутренних органов и костей и часто является единственным способом постановки правильного диагноза.
Однако проведение рентгенологического обследования связано с получение человеком определенной дозы облучения, что может оказать влияние на общий радиационный фон женщины и эмбриона.
Поэтому, прежде чем соглашаться на проведение рентгена, необходимо взвесить все «за» и «против» и понять, действительно ли польза от обследования превышает потенциальный риск.
Общие понятия о рентгене при беременности
Последствия от рентгенологического обследования давно и тщательно были изучены до мельчайших деталей. Как известно, большая доза облучения может негативно отразиться на здоровье обычного человека, что уж говорить о беременных женщинах. Развивающийся внутри женского организма плод очень уязвим к различным внешним факторам, поэтому рентген может очень существенно сказаться на формировании маленького человека.
Под влиянием рентген-лучей могут приостанавливаться или нарушаться процессы деления клеток, и результаты подобных изменений могут быть очень печальными, начиная от генных мутаций и заканчивая раковыми опухолями.
При дозе облучения свыше 1 м3в у женщины с большой вероятностью может произойти самопроизвольное отторжение плода или ребенок родится в очень тяжелом состоянии.
Кроме того, довольно часто после рентгеновского облучения у детей могут наблюдаться серьезные нарушения в работе нервной системы.
В каких случаях назначается рентген беременным и чем он может грозить
На самом же деле, когда врач назначает рентген при беременности, он уже отдает себе отчет, что потенциальная угроза для здоровья матери или развития плода превышает возможные последствия.
Довольно часто подобный метод обследования назначается при воспалительных процессах в зубных каналах, поскольку без должного лечения инфекция может распространиться на десну, где образуется очаг заражения, который впоследствии перекидывается на кости челюсти и дальше по кровеносным сосудам инфекция проникает в другие органы по всему организму.
Многие женщины из-за боязни рентгена предпочитают отложить решение стоматологических проблем до момента рождения ребенка, что является в корне неправильным. При развитии сепсиса существует огромный риск заражения ребенка и сложных родов с тяжелыми последствиями .
Неизбежным является и рентгенологическое обследование беременных при нарушениях в функциях опорно-двигательной системы или различных травмах, вывихах и переломах. Категорически запрещается самостоятельно пытаться вправить вывихнутые кости или накладывать гипс на необследованные участки, поскольку впоследствии подобные манипуляции могут привести к серьезным заболеваниям.
Также одним из неизбежных видов обследования является рентген легких при беременности для исключения или подтверждения воспалительных процессов, туберкулеза, пневмонии или рака легких. Без проведения подобной диагностики врач может затрудниться с ответом на вопрос, а сможет ли женщина вообще нормально выносить плод.
Подводя итоги, хочется отметить, что не стоит настолько сильно бояться рентгена при беременности — для защиты неродившегося малыша, находящегося в материнской утробе, используют экранирующие защитные фартуки, которыми закрываются грудную клетку, колени и живот.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Рентген на ранних сроках беременности и возможные последствия
Наиболее опасным считается рентген, проведенный в начале беременности. Следует избегать любых видов облучения в первом триместре беременности, а именно в первые два месяца, поскольку после 16 недели беременности вероятность развития пороков у плода после рентген-облучения сводиться к минимуму.
В целом рентгенологическое исследование можно условно разделить на три категории в зависимости от степени опасности для беременных:
- Рентген с наиболее опасными последствиями. Самым вредным считается рентгенография позвоночника, органов брюшной полости и таза, поскольку в этом случае Х-лучи проходят прямо через плод.
- Рентген со средней степенью опасности. К этому виду относится рентгенологическое обследование грудной клетки, головы, конечностей, а также легких. Напрямую лучи на плод не попадают, но получаемая доза является достаточно большой и распространяется на обширную область тела, поэтому к такому рентгену следует относиться с осторожностью.
- Рентген с минимальными последствиями. К наиболее безопасным видам обследования относится рентген носа и зубов. В этом случае диагностика проводится с помощью специального аппарата, который воздействует на минимальный участок тела.
Согласно установленным санитарным нормам доза облучения, полученная будущим ребенком, не должна быть выше 1 мЗв. Для некоторых видов рентгенографии она составляет:
- рентген грудной клетки – 0,3 мЗв;
- рентген конечностей – 0,01 мЗв;
- рентген носа – 0,6 мЗв;
- рентген зубов – 0,02 мЗв.
Более опасным считается рентген позвоночника, брюшной полости или органов малого таза, при котором получаемая доза составляет 6-8 м3в. Поэтому при возможности женщина должна постараться избежать подобного вида обследования или запланировать его на более поздние сроки.
Возможные последствия рентгена при беременности
Как говорилось ранее, самым опасным является рентгенологическое обследование на самых ранних сроках, ведь именно в этот период у будущего малыша формируется головной и спинной мозг, а также нервная система. Кроме того, на ранних стадиях активно происходит деление клеток, поэтому любое негативное вмешательство может привести к существенным изменениям в данном процессе или его.
Опасность при рентгене на разных сроках:
- до 2 недель – может произойти выкидыш. Плод выходит самопроизвольно вместе с очередной менструацией;
- после 4 недель – может развиться патология головного мозга (микроцефалия), произойти нарушение в формировании желточного мешочка, хориона и амниона;
- на 6 неделе – происходят патологические изменения в надпочечниках или щитовидной железе, а также нарушиться гормональный фон ребенка. Возможно развитие пороков сердца, имеется угроза для печени;
- на 7 неделе – облучение может вызвать нарушение в иммунной системе;
- на 8 неделе – рентген оказывает влияние на пищеварительные органы и селезенку;
- на 9 неделе – существует вероятность в изменениях развития яичников, бронх и зубов;
- на 12 неделе – имеется вероятность развития лейкоза и малокровия, появиться нарушения в формировании костного мозга.
При наступлении второго триместра остается только существенный риск на кровеносную систему плода, поэтому не стоит исключать возможность развития анемии.
Если рентген при беременности все-таки необходим – что делать
Если возникла ситуация, при которой без рентгенологического исследования невозможно обойтись, следует принять все необходимые меры безопасности. Следует учитывать, что чем дальше от плода находится обследуемый участок, тем меньше вероятность развития негативных последствий. По возможности следует максимально защитить организм женщины от воздействия рентгеновских лучей при помощи экранируемого фартука.
Если вы подверглись облучению, то обязательно после процедуры сделайте ультразвуковое исследование, дабы убедиться, что с будущим ребенком все в порядке .
При проведении обследования на современных аппаратах, вы получите минимальную дозу облучения. К тому же врач должен уведомить вас об альтернативных методах исследования, если такие возможны в конкретном случае. Например, ультразвуковое обследование или магнитно-резонансная томография способны с успехом заменить рентген для беременных во многих случаях.
Бывает, что женщина сделала рентген, не зная, что она беременна. В таком случае необходимо проконсультироваться с врачом, который сможет предоставить квалифицированную консультацию по дальнейшим действия женщины и рассказать ей о возможных последствиях.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
16 августа 2016
Источник: https://diagnostica.docdoc.ru/articles/rentgen/rentgen-pri-beremennosti/
Мрт при беременности
Женщинам, находящимся в положении, противопоказаны многие способы диагностики заболеваний, использующие ионизирующее излучение: рентген, флюорография, компьютерная томография. Наиболее безопасным методом для развивающегося плода представлена магнитно-резонансная томография.
Действует такая аппаратная установка методом продуцирования магнитных полей разной мощности, которые вызывают резонанс внутренних частиц организма. Датчики улавливают резонирующие сигналы и отправляют их на обработку в компьютер, который в свою очередь выдает полученное изображение на экран. Вредное ионизирующее излучение в данном процессе не применяется, поэтому не оказывает вредоносного влияния на организмы мамы и ребенка.
Проводить Мрт при беременности не противопоказано, начиная со второго триместра. На ранних этапах есть свои условия и предписания.
Можно ли проводить МРТ на начальных сроках беременности?
В первые двенадцать недель без экстренной необходимости проходить томографию не рекомендуется. Это связано с тем, что плод только начинает формироваться, происходит закладка практически всех органов. В связи с малой изученностью влияния магнитных полей разной интенсивности на внутриутробное развитие плода, МРТ беременным на начальных сроках назначается только при непосредственной опасности жизни матери и ребенка.
На последующих этапах МР обследование считается абсолютно безопасным. Тридцатилетний опыт применения данного метода доказал свою безвредность, поэтому если врач направляет на исследование, опасаться не стоит.
Диагностируются не только заболевания, которым подверглась будущая мама, но и процесс развития ребенка. Магнитно-резонансная томография визуализирует аномалии и нарушение в формировании плода на ранних стадиях, что позволяет как можно раньше назначить корректное лечение.
Процесс проведения МРТ головы беременным
Беременность – большая нагрузка на организм, который переживает мощное гормональное перестроение. От гормонального баланса зависит работа всех органов, в том числе сердечнососудистой системы. Помимо этого фактора имеют место ситуации, когда будущая мама получает бытовые травмы. Чтобы вовремя обнаружить проблему и исключить опасности для малыша, врач может направить на диагностирование.
Магнитно-резонансным способом исследуются такие патологии и заболевания, как:
- посттравматическое состояние;
- подозрение на онкологические новообразования, кисты;
- аномалии в работе сосудов головного мозга.
Процесс не доставляет дискомфорта, не требует детальной подготовки. Достаточно прийти в клинику с пакетом документов, дающих представление о наличии или подозрении на исследуемое заболевание (направление от доктора и медицинская карта).
В клинике вас зарегистрируют и пригласят в комнату, где установлена аппаратура.
Томограф выглядит как цилиндрообразный «тоннель» с выдвижной кушеткой – транспортером. Пациентка размещается на кушетке, вокруг черепной коробки устанавливаются специальные датчики, тело фиксируется в неподвижном состоянии.
Так как проводится обследование только в области головы, помещать тело целиком внутрь установки не требуется. Это исключает даже малейшее воздействие на плод, а также не вызывает приступа страха закрытого пространства.
Причины назначения МРТ пациенткам в положении
По собственному разумению и желанию будущая мама пойти на такую процедуру не может. Для этого обязательно наличие направления от лечащего доктора и заключительное решение о допуске к процедуре дежурного специалиста – рентгенолога, который принимает в клинике томографии.
МР метод часто назначается из-за невозможности обследования другими способами, например, женщинам в положении категорически противопоказано агрессивное ионоизлучение. Магнитно-резонансная томография может подтвердить или опровергнуть диагноз, установленный по результатам анализов. Если предварительно показано прерывание беременности, то исследование может наиболее точно показать, нужно ли это делать или можно этого избежать.
Еще одной причиной, по которой можно получить направление на МРТ, являются сложности в проведении УЗИ из-за трудно просматриваемого расположения ребенка в матке на последнем сроке. Сложно провести ультразвуковое исследование и при избыточной массе тела пациентки и ожирения брюшной полости.
Показания к МРТ во время беременности
Если специалист направляет вас на МР томографию, то для этого действительно есть причины. Они могут быть следующего характера:
- подозрение на патологии в развитии плода;
- подозрение на возникновения онкологических новообразований, определение их контуров и локализации, наличие метастаз;
- диагностика нарушений в работе центральной нервной системы;
- сердечнососудистые заболевания;
- травмы;
- повреждения позвоночного столба, грыжи;
- аномалии в работе и функционировании ЖКТ и т.д.
При резких или хронических головных болях, пациентке назначают МРТ головного мозга. При постоянном болевом синдроме в области спины, поясницы, шеи, либо после перенесенной травмы проводится МРТ позвоночника.
Противопоказания
В первом триместре МР процедуру стараются не назначать или делают это с большой осторожностью. Причин этому несколько:
- На ранних сроках происходит закладка и формирования всех жизненно важных органов ребенка. Будущей маме важно защитить малыша от влияния агрессивных факторов окружающей среды и не подвергать организм дополнительным нагрузкам, таким как повышенный уровень шума и повышение температуры. Во время сеанса МР установка издает монотонный звук и продуцирует много тепла.
- Даже если допустить возможность проведения томографии на начальных сроках, есть большая вероятность, что полученные изображения не смогут помочь в диагностировании. Это объясняется тем, что плод еще слишком мал и очень подвижен, зафиксировать свое положения на долгое время он не способен.
- Безоговорочное противопоказание для процедуры – присутствие в теле человека посторонних предметов из металла (имплантаты, зубные коронки, осколки) или электронных устройств (кардиостимуляторы). Под вопросом будет процедура и при наличии татуировок с металлическими вкраплениями.
- При сильной боязни замкнутого пространства не стоит проходить сеанс в установке закрытого типа. Лучше выбрать медучреждение, которое применяет аппараты открытого типа с просветами для воздуха, клаустрофобия в данном случае перестанет быть противопоказанием.
- Эпилепсия и психические нарушения станут препятствием для проведения сеанса, так как велика вероятность того, что пациентка не сможет находиться в обездвиженном состоянии на протяжении всего процесса.
- Существует и противопоказание по весу до двухсот килограмм. Томографы просто не производятся под вес свыше этого показателя. Записываясь в клинику, уточните, какой максимальный вес обслуживает МР установка в этом учреждении.
Подводим итоги: МРТ во время беременности, можно ли делать?
Обобщая всё вышесказанное, резюмируем – МР исследование женщинам, находящимся в положении, делать можно. Об этом свидетельствуют врачи всего мира, доказывает тридцатилетний опыт применения этого метода, показывают многочисленные эксперименты, проводимые на животных. Безвредность для матери и ребенка многосторонне подтверждена.
Если сравнивать разные виды диагностирования, для беременной женщины рекомендуемым будет МР метод, так как он не продуцирует вредоносного ионизирующего излучения. Например, МРТ головы во время беременности выглядит предпочтительнее КТ, генерирующего рентгеновские лучи. А в сравнении с УЗИ томография является более информативной и имеющей больший потенциал.
Следует заметить, что при беременности обычно не назначают МРТ с контрастированием. Будущим мамочкам вообще противопоказаны химические медицинские препараты, а йодсодержащий раствор или контраст на основе солей гадолиния могут вызвать аллергическое сопротивление организма. Влияние на организм малыша данных препаратов мало изучены.
Что касается применения контрастирующих веществ во время грудного вскармливания, то производители указывают двухдневный срок воздержания от кормления грудью после использования контраста. Лучше перестраховаться и воздержаться от лактации в указанный срок.
Источник: https://mrt-v-spb.ru/mrt-pri-beremennosti/
Беременность и роды после 35
Желание осуществить мечту материнства будет до тех пор, пока существует мир. Женщина 21 века стоит на одной ступени с мужчиной в достижении карьерного роста. Лишь достигнув полного совершенства в деловой сфере, большинство пар задумываются о рождении ребенка.
Бифидо и лактофлора в гинекологии
Для чего нужен приём препаратов содержащих бифидо и лактобактерии в гинекологии? Ответ можно дать коротким предложением: для восстановления микрофлоры полового канала после лечения воспалительных заболеваний и дисбактериоза.
Гематолог во время беременности
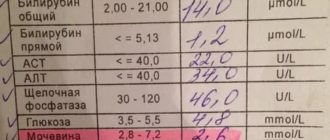
Период беременности — самое ответственное время в жизни каждой женщины. За состоянием здоровья мамы и ребенка необходимо постоянное наблюдение. О неблагополучии в течении беременности в организме матери может многое рассказать анализ крови.
Источник: http://rd2.ru/articles/antenatal_clinic/49/