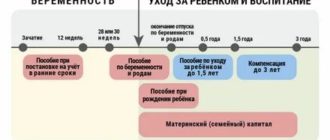
Нифас: запреты и послабления при послеродовом кровотечении в исламе
Нифас – особое состояние организма женщины, перенесшего роды. Послеродовое кровотечение продолжается в течение определенного промежутка времени.
Относительно начальной точки отсчёта послеродовых кровотечений в среде исламских богословов имеются некоторые разногласия. Одни учёные полагают, что нифас – это только те кровянистые выделения, которые возникают после родов. В ситуациях, когда женщина рожает двух и более детей одновременно (близнецов), нифасом считается кровь, выделившаяся после появления на свет заключительного ребёнка.
Другие богословы утверждают, что послеродовой можно считать и ту кровь, которая появляется за пару дней до или во время родов. Однако если до родов у женщины выходят воды, то это, по единогласному мнению, учёных нельзя считать нифасом. Отход вод делает недействительным малое омовение, но это не означает, что женщина вправе не молиться.
Случается и такое, что после родов у женщины кровь может выделяться не сразу, а спустя определённый промежуток времени. Если выделения появились спустя менее 15 дней после родов, то это нифас, а если проходит 15 дней и более, то это менструация.
Срок послеродового кровотечения
Минимальным сроком нифаса, согласно исламскому праву, может быть мгновенное выделение, так как у каждой женщины, в силу особенностей организма, оно может происходить по-разному. Что касается максимального срока, то у мусульманских богословов несколько различные подходы. Учёные ханафитского и маликитского мазхабов уверены, что максимальный срок нифаса – 40 дней. Если же кровотечение длится дольше, то кровь, выделяемая после 40-го дня – это хайд.
Богословы-шафииты полагают, что послеродовые кровотечения длятся максимум 60 суток. К тому же в этот срок входят и прерывистые кровотечения, и интервалы между ними при условии, что перерывы будут длиться до двух недель. Например, если после родов кровотечения продолжались 40 дней, затем на 10 дней прекратились, а потом опять возобновились на 10 дней. В данном случае сроком нифаса будут считаться 60 дней.
Кровь, выделяемая свыше установленного срока, – это хайд.
Кровь после кесарева сечения, выкидыша и аборта
Если у мусульманки возникает кровотечение после аборта или выкидыша, то всё зависит от срока беременности. Если преждевременное прекращение беременности наступило при возрасте плода меньше 40 суток, то такое кровотечение не считается нифасом, а если свыше 40 дней – то это нифас. Если же имело место кесарево сечение, то такое кровотечение – тоже нифас.
Что запрещается верующей при послеродовом кровотечении
1. Совершение намаза. Женщинам в состоянии нифаса нельзя совершать как обязательные (фард), так и дополнительные (нафль) намазы. По окончании послеродовых кровотечений восполнять оставленные молитвы не нужно.
2. Пост. Запрещено держать уразу и во время священного месяца Рамазан, и в другое время. Пропущенные дни обязательного поста мусульманке надлежит восполнить по окончании выделений.
3. Посещение мечетей. Нифас накладывает ограничения и на посещение «дома Аллаха». Мусульманкам в период послеродового кровотечения дозволено входить в мечеть, но только в ситуациях острой необходимости. К примеру, если женщина там работает или же посещает молельный дом для получения образования, либо обучения других.
4. Обход Каабы. Также нельзя делать обход вокруг дома Господа (Каабы), т.е. совершать один из обрядов паломничества (умры и хаджа). Причина тому – мусульманка находится в состоянии осквернения (с точки зрения Шариата) для проведения ритуальных действий.
5. Прикосновение к Священному Писанию. На протяжении всего периода послеродовых кровотечения верующей нельзя прикасаться к экземпляру Корана на языке оригинала. Брать в руки переводы и транскрипции Книги Аллаха на любом ином языке разрешается. В ряде случаев всё же позволено читать Заключительное Божье откровение, написанное по-арабски:
- когда фрагменты коранического текста используются в качестве мольбы Создателю;
- с целью восхваления Аллаха;
- если мусульманка обучается сама либо учит чтению Корана других;
- перед началом какого-нибудь важного дела;
- в форс-мажорных ситуациях (когда Священной Книге угрожает опасность, например, при пожаре).
6. Секс. Во время послеродовых выделений женщине запрещается вступать в интимную близость со своим мужем. Однако прикосновения друг к другу дозволены, если они не ведут к сексу.
7. Развод. Мужчины не могут разводиться со своими жёнами во время послеродовых кровотечений.
По окончании нифаса мусульманке следует совершить омовение полностью (сделать гусль), тем самым вернув себе состояние ритуальной чистоты. Без этого верующая не может полноценно выполнять религиозную практику.
Источник: https://islam.global/semya/musulmanka/poslerodovoe-krovotechenie-nifas/
Маточные кровотечения
В какой филиал Вы хотите обратиться?
Каковы причины маточных кровотечений? Как их выявить и устранить?
Специалисты отделения Гинекологии Клиники К+31 диагностируют и лечат многие типы маточных кровотечений.
Нормальная менструация
Не все пациентки правильно понимают, какой должна быть менструация по длительности и объему и что считается отклонением от нормы.
В норме объем менструальной кровопотери не должен превышать 60-80 мл. Наиболее обильно менструация идет в первые 2-3 дня. В этот период женщина использует до 5-6 прокладок или тампонов для умеренных выделений.
Затем менструация становится скудной и потом исчезает полностью. Продолжительность менструации варьирует от 2 до 7 дней. Вне менструации кровяных выделений из половых путей быть не должно.
Также ни капли крови женщина не может «проронить» после менопаузы – последней менструации в ее жизни.
Виды маточных кровотечений
В зависимости от связи с менструальным циклом маточные кровотечения условно можно разделить на три основных вида:
- кровотечение в менструацию – меноррагия или обильные менструальные кровотечения (чрезмерная потеря менструальной крови); при этом объем менструальной кровопотери превышает 80 мл; пациентка может жаловаться на обильные кровопотери, из-за этого женщина увеличивает количество используемых тампонов и прокладок до 7-10 в день и/или переходит на гигиенические средства для обильных выделений; нередко ей приходится менять прокладки или тампоны каждый час на протяжении нескольких часов; возникает необходимость замены гигиенических средств ночью; появляются сгустки в виде кусков «печени»; кровотечение может продолжаться более 7-10 дней;
- кровотечение вне менструации – метроррагия (ациклические кровотечения, возникающие между менструациями); при этом пациентка может ошибочно принимать кровотечение за внеочередную менструацию, пришедшую достаточно рано; в дальнейшем у женщины возникают сложности с расчетом длительности своего менструального цикла из-за постоянных кровяных выделений;
- кровяные выделения в постменопаузе различные по длительности и обильности.
Кровотечение может привести к снижению гемоглобина в крови и возникновению симптомов анемии: головокружения, шума в ушах, одышки, тахикардии, мушек перед глазами, сухости кожи, ломкости ногтей, слабости, стенокардии и пр.
Не стоит ждать, пока кровотечение прекратится самостоятельно. Кровь – это великолепная среда для размножения бактерий. Наличие кровяных выделений чревато присоединением не только симптомов анемии, но и воспалительного процесса. Поэтому при имеющемся кровотечении необходимо срочно обратиться к врачу для обследования и лечения.
Обследование при маточных кровотечениях
Выбор метода лечения зависит от вида патологии, вызвавшей кровотечение.
Миома матки
Достаточно частой причиной кровотечений является миома матки — это доброкачественная опухоль матки, которая растет из ее мышечного слоя (миометрия). Кровотечение может быть проявлением субмукозного миоматозного узла, расположенного под слизистой матки из-за увеличения площади отторгающегося эндометрия, а также стать результатом нарушения сократительной способности миометрия при множественной миоме матки.
Помимо кровотечений и симптомов анемии, у женщин с миомой матки могут присутствовать жалобы на боли, тяжесть или дискомфорт внизу живота. Некоторые пациентки отмечают нарушения мочеиспускания и запоры, если имеется множественная миома матки, оказывающая давление на мочевой пузырь и прямую кишку.
Лечение миомы матки подбирает врач. В настоящее время можно избавиться от опухоли, сохранив при этом матку. С этой целью применяются следующие органосохраняющие методы:
- гистерорезекция (вырезание) субмукозного миоматозного узла под контролем гистероскопии; выполняется специальным инструментом — гистерорезектором;
- эмболизация маточных артерий (ЭМА), во время которой в артерии, питающие матку, вводят специальное вещество (эмболизат), полностью блокирующее кровообращение матки; в результате отмечается мгновенная остановка кровотечения; кроме того, миоматозные узлы, лишенные питания, уменьшаются, и через полгода матка восстанавливается до нормальных размеров;
- ультразвуковая фокусированная высокоинтенсивная (ФУЗ) абляция – выпаривание ткани опухоли ультразвуковым импульсом высокой интенсивности.
Современные технологии позволяют женщине, избавившись от миомы матки и сопутствующих ей кровотечений, сохранить менструальную и репродуктивную функции. При неэффективности органосохраняющих методов или невозможности их применения у женщин с миомой матки, кровотечениями и тяжелой анемией выполняют операцию по удалению матки.
АДЕНОМИОЗ
Помимо кровотечений и симптомов анемии, при аденомиозе отмечаются выраженные боли внизу живота и бесплодие.
Лечение аденомиоза начинают с гормональной терапии. Ее подбирает врач. С этой целью применяют: гестагены последнего поколения (диеногест); комбинированные оральные контрацептивы (КОК); левоноргестрел-высвобождающую внутриматочную систему (ЛНГ-ВМС).
При снижении уровня гемоглобина назначается антианемическая терапия.
Также для лечения аденомиоза сегодня широко используются инвазивные органосохраняющие методы: ФУЗ-аблация, ЭМА, резекция стенки матки с последующим введением ЛНГ-ВМС (при узловой форме аденомиоза).
После проведенного лечения менструальный цикл нормализуется, месячные становятся умеренными. При неэффективности гормонального или органосохраняющего лечения аденомиоза, продолжающихся кровотечениях и выраженной анемии выполняется удаление матки.
Гиперплазия и полипы эндометрия
Причиной маточных кровотечений может стать патология (утолщение) эндометрия:
гиперплазия (общее) либо полип (очаговое). Она возникает как у женщин в репродуктивном периоде, так и в постменопаузальном. Опасность данной патологии состоит в возможности развития предраковых изменений (атипической гиперплазии) и рака эндометрия.
Если у женщины с маточным кровотечением отсутствует какая-либо органическая патология матки (миома матки, аденомиоз, гиперплазия и полип эндометрия), устанавливается диагноз «дисфункциональное маточное кровотечение» (ДМК). Его причины зачастую кроются в гормональных нарушениях, которые нередко отмечаются у женщин, приближающихся к периоду климактерия (40-45 лет).
Гормональная терапия имеет противопоказания, поэтому перед ее применением следует обязательно проконсультироваться у врача отделения Гинекологии К+31.
При неэффективности гормональной терапии, а также наличии к ней противопоказаний в качестве альтернативы оперативному вмешательству по удалению матки применяется аблация (выжигание) эндометрия путем крио-, электро-, термо-, лазерного или микроволнового воздействий.
Эффективность аблации эндометрия достаточно высокая: 85-98%. Лучшие результаты отмечаются у женщин в постменопаузе. Аблация эндометрия позволяет сохранить матку и избежать ненужных операций.
Помните: своевременное выявление и лечение гиперплазии и полипа эндометрия является профилактикой рака матки!
Маточные кровотечения после аборта или родов
Кровяные выделения могут появиться после аборта или родов, если плацентарная ткань или плацента были удалены не полностью (плацентарный полип, может присоединяться воспаление.
После установления диагноза под контролем гистероскопии проводится удаление остатков плацентарной ткани или плацентарного полипа, кровотечение прекращается. При необходимости для ликвидации воспалительного процесса женщине назначается антибактериальная и противовоспалительная терапия. После комплексного лечения менструальный цикл нормализуется.
Кровотечение на фоне внутриматочной спирали
Многие женщины с целью контрацепции применяют внутриматочную спираль (ВМС). Являясь инородным телом, она повышает риск возникновения воспаления и кровотечения. Поэтому на фоне ее использования необходимо обращать внимание на появление каких-либо жалоб (болей, гноевидных с запахом или кровяных выделений), и в случае их возникновения срочно обратиться к врачу. Обычно при выявлении кровотечения и болей спираль удаляют, и симптомы исчезает.
В последнее время широкое применение нашла ЛНГ-ВМС (Мирена). Она имеет резервуар с чистым гестагеном, который постепенно высвобождается в полость матки. Однако на фоне гормонсодержащей спирали иногда возникают кровяные выделения из половых путей в течение менструального цикла, наличие которых в этом случае расценивается как вариант нормы.
Болезнь виллебранда
Маточные кровотечения могут быть вызваны наследственными заболеваниями крови.
К числу таковых относится болезнь Виллебранда. Помимо маточных, у женщин с данной патологией могут отмечаться кровотечения из носа, рта, также кровоизлияния во внутренние органы, мышцы и суставы. Кроме того, достаточно часто возникают длительные кровотечения после травм, удаления зубов, различных операций.
Лечение болезни Виллебранда проводится гематологом. С этой целью применяют: специфические препараты, антифибринолитики, гемостатические средства, заместительную терапию. Женщина с данной патологией может использовать ЛНГ-ВМС.
Беспричинные менструальные кровотечения
У каждой десятой женщины менструации носят обильный характер безо всяких на то видимых причин:
то есть обследование не выявляет никаких заболеваний, вызывающих менструальные кровотечения. Однако данное состояние признается патологией и требует лечения, ведь качество жизни женщины при этом существенно нарушается.
Для медикаментозной терапии менструальных кровотечений используют: КОК, прогестагены в лютеиновую фазу, ЛНГ-ВМС, антигонадотропины (даназол), агонисты гонадотропин-релизинг гормона (а-ГнРГ), нестероидные противовоспалительные препараты (напроксен), антифибринолитики (транексамовая кислота), этамзилат, значительно сокращающие объем менструальной кровопотери. Лечение подбирает врач после комплексного обследования, а также исключения органической патологии и заболеваний крови.
Сегодня любая женщина может иметь нормальный менструальный цикл и жить без кровотечений! Цените свое здоровье! Пользуйтесь современными достижениями медицины, обращайтесь к ведущим специалистам в своей области — врачам отделения Гинекологии К+31!
Источник: https://klinika.k31.ru/napravleniya/ginekologija/matochnye-krovotecheniya/
“У меня был выкидыш”: как не бояться рассказывать о пережитом
Анастасия Анисимова для Би-би-си
Правообладатель иллюстрации ASHLEY MACLURE
Книга Мишель Обамы, в которой она призналась, что пережила выкидыш, вызвала на Западе бурную дискуссию о том, почему женщины до сих пор не решаются открыто говорить об этой теме. Выход книги совпал с публичными признаниями российских знаменитостей, которые тоже пережили потерю неродившегося ребенка.
В своей биографической книге «Становление» бывшая первая леди США впервые рассказала, что до рождения дочерей, которые были зачаты с помощью ЭКО, у нее был выкидыш.
«Я чувствовала себя потерянной и одинокой. Мне казалось, что это моя проблема. Тогда я не знала, насколько распространены выкидыши. Мы не говорим об этом в обществе. Мы, женщины, храним эту боль в себе. Мне кажется, это самое страшное, что мы сами делаем с собой — не делимся друг с другом правдой о нашем теле и о том, где бывают сбои», — рассказала экс-первая леди в интервью телекомпании Эй-би-си.
Признание Мишель Обамы неожиданно отозвалось в России. На прошлой неделе актриса Эвелина Бледанс записала в своем «Инстаграме» видеобращение к подписчикам с просьбой не спрашивать ее о беременности, потому что «у нее не получилось иметь девочек» (ранее актриса публично заявила, что беременна двойней) .
Спустя несколько дней на телеканале НТВ появилось интервью бывшего депутата Госдумы, оперной певицы Марии Максаковой, которая рассказала, как на втором месяце беременности перенесла выкидыш.
Правообладатель иллюстрации ASHLEY MACLURE
В западных медиа идет дискуссия о том, почему сегодня, когда женщины постепенно отвоевывают право голоса во всех сферах жизни, о выкидыше они все еще говорят шепотом, а большинство не говорит совсем.
«В этом есть какая-то ужасная ирония — миллионы женщин во всем мире переживают прерванную беременность, и никто об этом не говорит вслух, — пишет Telegraph — Чувство вины, которое женщина держит в себе, не длится какой-то промежуток времени — оно может преследовать ее всю жизнь. Постепенно она просто учится с этим жить».
Что чувствует женщина?
«Выкидыш — это одинокий, болезненный и разрушающий тебя изнутри — практически на клеточном уровне — опыт», — пишет в книге Мишель Обама.
«Выкидыш — это страх. Моим фанатам, которые ходили на мои концерты, наверное, сложно в это поверить, но во время второй беременности, когда я пела и танцевала на сцене, я постоянно чувствовала внутри этот парализующий страх, который рождается в тебе, когда ты теряешь ребенка. Страх потери еще одного», — вспоминает певица Бейонсе, которая ранее тоже призналась, что пережила выкидыш.
«Выкидыш — это когда ты чувствуешь себя недоженщиной, потому что ты не смогла выносить ребенка. Тебе кажется, что твое собственное тело виновато, оно тебя подвело», — говорит художница Эшли Маклюр.
Правообладатель иллюстрации ASHLEY MACLURE
«Это настоящее горе. По-другому не объяснить. В тот момент главное, о чем я думала, — что у меня не получится родить и в следующий раз. Все-таки и возраст уже. Я смогла это пережить только потому, что забеременела после очень быстро — через три месяца. Если бы не забеременела, то я бы себя сгрызла, наверное», — вспоминает Мария Максакова.
Несмотря на отсутствие публичной дискуссии, на российских форумах и в группах в социальных сетях можно найти сотни комментариев женщин, которые пытаются пережить выкидыш и понять, как рассказать об этом родителям, родственникам, друзьям и новым партнерам.
Почему она это чувствует?
«Всем женщинам сложно говорить о выкидышах — это очень личная тема. Они винят в этом, в первую очередь, себя, не понимая, что причина может крыться, например, в хромосомных нарушениях в самом эмбрионе, что напрямую не зависит от женщины», — рассказала Русской службе Би-би-си врач-гинеколог Елена Гришанова.
По ее словам, женщины в России часто боятся, что мужчины уйдут от них, если узнают, что они у них был выкидыш. «Женщины считают это своим дефектом», — говорит Гришанова.
Правообладатель иллюстрации ASHLEY MACLURE
Психологи отмечают, что информационный вакуум влияет не только на самих женщин, но и на их партнеров, которые тоже переживают серьезный стресс, и на общество, которое зачастую не знает, как реагировать, когда женщина все же решается рассказать о своем опыте. Большинство просто не понимают, что говорить женщине в этой ситуации и как ее поддержать.
А что на самом деле?
Беременность и рождение ребенка зачастую окутаны предрассудками и суевериями. Считается, что нельзя, например, фотографировать аппарат УЗИ, многие не рекомендуют стричься во время беременности, высоко поднимать руки (не держаться за поручень в автобусе) — и конечно, не принято объявлять о своей беременности на ранних сроках.
Причем последнее — далеко не только российское явление. Газета Guardian отмечает, что в Англии многие женщины тоже умалчивают о беременности в первые недели и месяцы — на всякий случай, мало ли что может случиться
Правообладатель иллюстрации ASHLEY MACLURE
Случиться действительно может. В Великобритании это случается с каждой четвертой беременностью. В России сосчитать количество выкидышей непросто — Росстат объединяет в одну строку и естественное прерывание беременности (выкидыши), и искусственное (аборты). В документах минздрава России говорится, что 10-20% клинически диагностированных беременностей заканчиваются выкидышем.
Врачи отмечают, что реальная цифра может быть выше и включает процент не диагностируемых случаев — не все женщины обращаются к врачу.
Одна из главных причин выкидыша — это генетические нарушения у плода, также существенны и другие факторы: иммунологическая несовместимость пары, стрессы, инфекции и лекарственные препараты.
Британская ассоциация помощи женщинам, пережившим выкидыши, подчеркивает, что важно помнить: вероятность потери ребенка из-за действий — или бездействия — самой женщины крайне мала.
Правообладатель иллюстрации ASHLEY MACLURE
Врачи призывают женщин не забивать боль внутрь и не замалчивать эту тему, а делиться своим опытом с близкими, и особенно — со своими подрастающими детьми.
В США началась дискуссия о том, как именно учителя должны рассказывать школьникам о выкидышах на уроках сексуального воспитания.
Источник: https://www.bbc.com/russian/features-46390997
После аборта
Риск возникновения осложнений после проведения аборта очень низок. Тем не менее, Вы всегда можете обратиться к нам за помощью при возникновении каких-либо вопросов или появлении симптомов.
Все процедуры проводятся безболезненно и с минимальным риском.
Хирургический аборт:
Матка начинает сокращаться сразу после проведения аборта. Редко это вызывает появление болей и спазмов. В случае возникновения подобных симптомов, Вам всегда будет предоставлено необходимое лечение.
Медицинский аборт:
Очень часто женщины говорят о возникновении болей в нижней части живота после приема 2 таблеток простогландина (Цитотек® / Ципростол®). Поэтому мы рекомендуем прием обезболивающих совместно с приемом простогландина. Например:
- Паркемед®
- (Ибу-)Бруфен, 200 мг (в виде Дисменола ®)
- Диклофенак (в виде Вольтарена®, 50 или 75 мг)
Препараты должны быть приняты незамедлительно при возникновении боли.
Медицинский аборт:
В данном случае кровотечение начинается с момента приема простогландина Цитотека® / Ципростола®. Зачастую наблюдается кровотечение сильнее, чем в первые дни менструации. Слабые мажущие кровотечения могут продолжаться до двух недель.
Сексуальный контакт, использование тампонов, плавание и т.д
В течение первых 2-х дней рекомендовано воздержаться от занятий сексом, плавания, принятия ванной и использования тампонов, поскольку существует риск подхватить инфекцию. Спустя два дня после процедуры риск получения инфекций значительно снижается..
Вы можете принимать душ в любое время.
Жар
Возникновение инфекций после проведения аборта происходит достаточно редко. Однако, инфекция может привести к повышению температуры и ознобу в течение 2-3 дней после аборта. Пожалуйста, свяжитесь с нами, если Вы заметили подобные симптомы
Признаки беременности: плохое самочувствие, повышенная чувствительность груди
Обычно признаки беременности исчезают на следующий день после проведения аборта. Однако, повышенная чувствительность груди у некоторых женщин может сохраняться до 3-х недель.
Тесты на беременность:
Может потребоваться до 4-х недель, чтобы из организма полностью вывелся гормон ХГЧ. Обычные струйный тесты на беременность очень чувствительны и могут давать положительный результат до наступления следующей менструации даже после успешно проведенного аборта.
Только ультразвуковое исследование может незамедлительно и достоверно подтвердить, была ли процедура аборта проведена успешно. Обычно ультразвуковая диагностика проводится сразу после хирургического аборта
Тяжелый физический труд
Для большинства женщин нагрузка после проведения аборта сравнима с менструальной. Это значит, что Вы можете выполнять любую работу, которая является для Вас приемлемой и комфортной.
Следующая менструация
Сразу после аборта в организме начинается новый цикл. Спустя 2-3 недели после аборта происходит овуляция, а через 4-5 недель наступает менструация. После медицинского аборта менструальные выделения могут быть сильнее, чем при обычной менструации.
Психологическое состояние после аборта
Для большинства женщин время до начала аборта представляет собой большой стресс, таким образом после завершения процедуры часто появляется чувство облегчения.
Немногие женщины испытывают хронические психологические проблемы после аборта или из-за аборта. Но в любом случае очень важно, чтобы были соблюдены некоторые критерии:
- Прежде чем перенести аборт, необходимо чтобы Вы были полностью проинформированы обо всех деталях процедуры
- Вам следует самостоятельно принимать решение
- Ваше близкое окружение должно быть в курсе принятого Вами решения
- Аборт очень важно проводить в атмосфере эмпатии, в медицинском центре, где приоритетом является здоровье пациента.
Многие женщины испытывают чувство облегчения после аборта. Однако, совершенно нормально испытывать и чувство печали, аналогично ощущениям в любой другой кризисной ситуации.
Репродукция – контрацепция
Наступление беременности в данный момент уже подтверждает, что Вы фертильны (как пара в целом). Аборт, проведенный без осложнений, не сказывается на Вашей способности иметь детей. В дальнейшем следующая овуляция наступит спустя 2 недели после аборта.
Вы можете сразу забеременеть, если не используете какие-либо средства контрацепции. Таким образом очень важно начать контролировать прием контрацептивов сразу после проведения хирургического аборта.
Если же Вы перенесли медицинский аборт, использование контрацептивов можно начинать на следующий день после начала кровотечения.
Осложнения
Осложнения после аборта возникают очень редко. Тем не менее очень важно, чтобы Вы связались с нами как можно раньше при возникновении любых подозрений о возможных осложнениях. Вы можете связаться с нашими врачами в любое время по телефону.
Если вы при этом кормите грудью
После проведения аборта Вы можете продолжать кормление грудью в любом случае.
Медикаменты, которые мы используем при проведении хирургического аборта выводятся ещё до того, как Вы покидаете нашу клинику.
Также и после проведения медикаментозного аборта Вы можете продолжать кормление грудью. Наличие Мифигена(®) в молоке кормящей женщины минимально и никаким образом не влияет на детей.
Также Простагландин Ципростол(®)/Мизопростол выводится из крови уже спустя несколько часов после принятия. Нет никаких указаний, что Мифиген(®) или Ципростол(®)/Цитотек(®) имеют воздействие на новорождённых. Из имеющейся информации не следуют какие-либо особенные меры предосторожности.
Тем не менее, в целях юридической гарантии и в связи с отсутствием достаточного количества исследований по данному вопросу, производитель рекомендует воздержаться от приёма Мифигена во время кормления грудью.
Источник: https://www.gynmed.at/ru/node/38
Гематома при беременности. Чего стоит опасаться?
В этой статье мы расскажем вам об очень важной теме — гематомах на ранних сроках беременности. Появляются они, как вы знаете, довольно часто и приносят очень много тревог. Говорить мы будем с акушер-гинекологом, репродуктологом GMS ЭКО Кикиной Юлией Алексеевной.
После наступления долгожданной беременности хочется верить, что теперь-то все проблемы позади, и наш малыш уже с нами! Но наступает очень сложный период вынашивания беременности, который тоже полон подводных камней и стрессов, с которыми приходится сталкиваться женщине.
Одна из самых страшных ситуаций для беременной женщины — появление кровянистых выделений из половых путей. В этом случае, бросая все свои дела, женщина в ужасе мчится к врачу, чтобы убедиться, что малыш жив, находится в полости матки. И часто слышит после ультразвукового исследования вердикт «Ретрохориальная гематома».
Что же это за патология, почему она появляется, насколько она опасна — об этом мой сегодняшний рассказ.
Ретрохориальная гематома — это скопление в крови в пространстве между стенкой матки и оболочкой плодного яйца (хорионом, который после 16 недель беременности становится плацентой).
Чаще всего это происходит вследствие угрозы прерывания беременности, когда, например в ответ на повышение тонуса матки, плодное яйцо частично отслаивается от ее стенки, начинается небольшое кровотечение, но кровь останавливается и остается в полости отслоившегося участка. Также гематома может возникнуть вследствие прорастания стенок сосудов матки ворсинами тканей хориона.
Причины
Существует множество причин, из-за которых возникает данная проблема, поэтому предупредить ее появление практически невозможно. Среди самых частых причин ее формирования можно выделить следующие:
- механическое воздействие на низ живота (например, травмы, ушибы);
- гормональная недостаточность (дефицит прогестерона);
- генетические аномалии эмбриона (пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- заболевания матки (хронический эндометрит, эндометриоз, миома, пороки развития матки (перегородка, удвоение, дополнительный рог и проч.);
- нарушения свертывающей системы крови;
- аутоиммунная агрессия (например, антифосфолипидный синдром);
- инфекции, передающиеся половым путем и т. д.;
- патология сосудов.
А также, формированию гематомы может способствовать шум и вибрация (профессиональный фактор) и даже экология.
Заподозрить ретрохориальную гематому можно при появлении мажущих кровянистых выделений из половых путей, но часто она является случайной находкой при УЗИ, не сопровождаясь никакими симптомами.
Наличие или отсутствие симптомов во многом связано с расположением гематомы: если она расположена высоко, в области дна матки, она никак себя не проявляет, возможны только небольшие ноющие боли внизу живота. Если гематома расположена низко, у края плодного яйца, она часто опорожняется и «пугает» женщину кровянистыми выделениями из половых путей.
Порой эти выделения могут быть достаточно обильными, особенно если при формировании гематомы произошло повреждение сосуда маточной стенки. И кровь при этом выделяется жидкая и алая.
Коричневые выделения из половых путей при наличии гематомы считаются как это не странно звучит, хорошим прогностическим признаком, поскольку таким образом гематома опорожняется и исчезает. Если же выделения из половых путей обильные и алые, это уже серьезная ситуация — это может говорить об увеличении участка отслойки, и соответственно, о повышении риска угрозы прерывания беременности.
Диагностика
Определить наличие ретрохориальной гематомы можно с помощью УЗИ, на котором врач определяет утолщение маточной стенки (повышение тонуса матки); изменение формы плодного яйца, вследствие давления на него утолщенного участка мышцы матки (плодное яйцо становится вытянутой формы) и, собственно, саму ретрохориальную гематому (ее размеры, место расположения и увеличение или уменьшение при повторном обследовании).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки.
Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например.
Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на пару-тройку дней у нас.
Рекомендован постельный режим, при этом с целью восстановления оттока крови советуют лежать, подложив под область таза валик, например из свернутого одеяла.
Для профилактики застойных явлений в кишечнике рекомендуется соблюдать диету: исключить бобовые, острые блюда; продукты закрепляющие стул или усиливающие перистальтику кишечника (шоколад, грубая клетчатка).
Переполненный газами кишечник давит на беременную матку и повышает тонус матки, чем способствует усилению угрозы прерывания беременности и увеличению размеров гематомы. Также для снижения рисков повышения тонуса матки нужно ограничить употребление крепкого чая и кофе.
Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, из-за которого гематома может нарастать, применяются спазмолитики (но-шпа, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия.
Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально.
Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от 2-х до 4-5-ти недель.
Осложнения и прогноз
При своевременной диагностике и качественной терапии ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути, особенно, если гематома возникла на ранних сроках беременности. Но к сожалению, частичная отслойка хориона также может стать причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода.
Риск повышается при кровотечении, возникшем в 7–12 недель беременности, в этой ситуации беременность может перестать развиваться в 5–10% случаев.
Ретроплацентарная гематома, возникшая на более поздних сроках беременности, особенно расположенная ниже места прикрепления пуповины, сопровождается риском самопроизвольных выкидышей, преждевременной отслойки нормально расположенной плаценты, преждевременных родов, задержки роста и развития плода, развития фето-плацентарной недостаточности.
Еще одним важным прогностическим признаком являются размеры гематомы — прогноз считается неблагоприятным, если объем гематомы более 60 см³ или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Выводы:
- Ретрохориальная гематома может быть бессимптомной, случайной находкой на УЗИ.
- Мажущие сукровичные выделения из половых путей при наличии ретрохориальной гематомы — благоприятный симптом ее опорожнения.
- Даже при отсутствии кровянистых выделений из половых путей при наличии ретрохориальной гематомы необходим полный физический покой и адекватная комплексная терапия (наиболее эффективная — в условиях стационара).
- Гематома, возникшая на ранних сроках беременности, при своевременном лечении в большинстве случаев проходит без последствий.
- Прогноз на дальнейшее течение беременности после формирования ретрохориальной гематомы зависит от срока беременности, на котором она появилась, ее расположения, ее размеров.
И самое главное, при наличии подобного осложнения не паниковать, а строго выполнять все рекомендации лечащего врача.
Тогда у Вас будут все шансы благополучно и счастливо доносить и самостоятельно родить здорового малыша!
Источник: https://www.gmseco.ru/blog/hematoma-pregnancy/
После выкидыша сколько дней идет кровь: как долго может кровить и что делать?
Одним из основных симптомов выкидыша является кровотечение из матки. Это закономерно, ведь слизистая оболочка органа повреждена, нарушена целостность сосудов, что влечет за собой кровянистые выделения. Кроме того, организм отторгает остатки эмбриона и плодных оболочек. При этом кровь должна идти не более 2-х недель: если выделения продолжаются по истечении этого времени, необходима консультация врача.
Выделения и кровотечение в первые дни после выкидыша
Интенсивность и характер выделений в первые несколько дней после самопроизвольного аборта зависят от срока беременности и наличия сопутствующих гинекологических заболеваний. Обычно наиболее сильно кровит до 5 суток после выкидыша. При этом кровотечение может быть сильнее, если потребовалось выскабливание.
Сколько кровит после самопроизвольного выкидыша?
Выкидыш на ранних сроках напоминает обычную менструацию: начинаются кровянистые выделения, сопровождающиеся болью внизу живота. Нередко симптомы дополняются общей слабостью, головокружением, учащенным сердцебиением, побледнением кожи. Плодное яйцо может выходить как полностью (в виде серого пузыря), так и по частям (кровянистые сгустки).
Сколько времени кровит после самопроизвольного аборта? Выделения после выкидыша носят более интенсивный характер в первые 2-3 дня (менять прокладки приходится каждые 1,5-2 часа).
Затем кровь идет менее обильно, переходя в мажущие выделения красного, коричневого или розового оттенков.
Если же кровотечение после выкидыша длится более 5 суток и не снижается его интенсивность, это может говорить о затруднении изгнания плода из матки. В этом случае требуется чистка во избежание серьезных осложнений.
Выделения после чистки
Если женщина заметила симптомы выкидыша, наилучшим решением является обращение к врачу.
Несмотря на то, что чистка дополнительно травмирует эндометрий и может вызвать более длительное кровотечение, медицинская процедура необходима для полного освобождения матки от плода. Чистка может выполняться посредством вакуумной аспирации или кюретажа.
Кюретаж предполагает выскабливание полости матки с помощью специального медицинского инструмента – кюретки. После манипуляции проводят УЗИ, чтобы удостовериться в эффективности проведенной процедуры.
Если выделения после чистки продолжаются слишком долго, необходимо срочно обратиться к гинекологу.
Сколько длится кровотечение в норме?
Длительность кровотечения после выкидыша в первую очередь связана со сроком беременности. Чем меньше срок, тем быстрее закончатся выделения. Так, при самопроизвольном аборте на раннем сроке кровь идет 5-10 дней, но не более 14 суток.
После 12 недели беременности выкидыш напоминает родовую деятельность: наблюдаются излитие околоплодных вод, схваткообразные маточные сокращения, отслойка плаценты.
Затем открывается кровотечение, которое может носить интенсивный и продолжительный характер.
Чтобы предотвратить развитие осложнений, важно вовремя обратиться к специалисту. Выкидыш требует контроля со стороны гинеколога.
Как остановить кровотечение?
Выделения прекратятся лишь в том случае, когда матка полностью очистится после выкидыша, а в ее стенках затянутся ранки. Какие средства применять для остановки кровотечения, порекомендует врач. При выкидыше назначают комплексную терапию, включающую следующие виды препаратов:
- кровоостанавливающие;
- антибактериальные;
- противовоспалительные.
Обычно после приема кровоостанавливающего препарата выделения становятся менее интенсивными в тот же день. Спустя двое суток на смену алой крови приходят мажущие коричневые выделения.
Нельзя назначать себе самостоятельно вышеперечисленные лекарственные средства. Нередко их назначают в виде инъекций для достижения большей эффективности, и лечение проходит в стационарном режиме. В домашних условиях можно дополнительно прикладывать холод к области матки, чтобы остановить или хотя бы уменьшить кровотечение.
Рекомендации в реабилитационный период
После выкидыша важно придерживаться некоторых правил, чтобы избежать осложнений и дополнительных нагрузок на организм. Выполнение следующих рекомендаций поможет поддержать здоровье женщины:
- воздержаться от физической активности;
- избегать стрессовых ситуаций, эмоционального напряжения;
- соблюдать постельный режим около 5 дней;
- принимать все препараты, назначенные врачом;
- воздержаться от половых контактов;
- подмываться несколько раз в день без использования ароматизированных средств;
- использовать прокладки без ароматизаторов;
- носить нижнее белье из натуральных материалов, свободно сидящее на теле.
Менструальный цикл должен восстановиться в течение месяца после прерывания беременности, однако задержка месячных может наблюдаться на протяжении 3-4 месяцев. Планировать беременность можно по прошествии полугода: за это время организм «отдохнет» и сможет подготовиться к успешному вынашиванию ребенка.
Кровотечение является основным симптомом самопроизвольного выкидыша. В среднем выделения идут 5-10 дней, однако при прерывании беременности на большом сроке или возникновении осложнений кровить может дольше. Выкидыш – это веский повод обратиться к врачу. Только при проведении обследования можно избежать серьезных последствий выкидыша.
Источник: https://www.oldlekar.ru/beremennost/prerivanie/posle-vykidysha-skolko-dnej-idet-krov.html
Маточное кровотечение — диагностика, лечение, профилактика | Медицинский дом Odrex
Кровянистые выделения из матки — физиологическое явление, характерное для менструаций, родов, послеродового восстановления матки. Выделение крови из матки сопровождает ряд гинекологических процедур — аборты, прижигание эрозии, удаление внутриматочной спирали, гистероскопию. Если же маточное кровотечение не укладывается в рамки нормы и не связано с врачебными манипуляциями, обращайтесь в Медицинский дом Odrex для выяснения причины и последующего лечения патологии
Симптоматическое лечение маточного кровотечения решает только сиюминутную задачу — облегчить состояние женщины. Полноценное лечение возможно при условии точной диагностики патологии. Сложность выявления причин выделений кроется в том, что они могут иметь гинекологическую и негинекологическую природу.
Доверившись акушерам-гинекологам Odrex, вы получаете:
- Всестороннее медицинское обследование у гинекологов и смежных врачей;
- Грамотную интерпретацию результатов обследований;
- Точное установление причины заболевания;
- Полноценное лечение, направленное на ликвидацию выявленных причин;
- Комплексное медицинское сопровождение для профилактики рецидивов.
Маточное кровотечение – симптомы
Основной признак маточного кровотечения любого происхождения — кровяные выделения. Термин «кровотечение» не обозначает, что выделения должны быть обильными, они могут быть мажущими. Патологическое кровотечение отличается от физиологического одним или несколькими признаками из перечня ниже:
- Обильные кровопотери — в норме за один менструальный цикл женщина теряет 50-80 мл крови. О повышении кровопотери можно косвенно судить по увеличению расхода средств личной гигиены;
- Продолжительность выделений более 7 дней — физиологическая норма 3-7 дней;
- Менструальный цикл менее 21 или более 35 дней — длительное отсутствие менструации имеет природу, аналогичную частым кровотечениям, поэтому также требует лечения;
- Выделения между менструациями;
- Кровотечения после занятий сексом;
- Выделения у девочек, у которых менструация еще не началась;
- Кровотечения у женщин в период постменопаузы, когда менструации закончились.
Следствием потери крови может стать анемия, общая слабость, головокружение, гипотония, тошнота, рвота, потеря сознания.
Диагностика природы маточного кровотечения в Odrex
Причины маточного кровотечения настолько разнообразны, что процесс постановки диагноза может занять длительное время. Диагност начинает с исследования наиболее вероятных факторов, а затем поэтапно отсекает неподтвержденные патологии. При исследовании врач принимает в расчет:
- Возраст женщины;
- Наличие / отсутствие беременности — кровотечения могут быть следствием спонтанного аборта или внематочной беременности;
- Изменение структуры репродуктивных органов женщины — маточные кровотечения часто развиваются на фоне эндометриоза, рака влагалища, рака полости или шейки матки, субмукозной миомы гиперплазии эндометрия, Полипов цервикального канала или полости матки;
- Наличие травм влагалища и матки;
- Уровень женских половых гормонов — при подозрении на дисфункциональные маточные кровотечения, функциональую кисту яичника, поликистоз и прочие заболевания, связанные с нарушением функции яичников;
- Наличие сопутствующих патологий — при подозрении на маточные кровотечения, которые являются следствием ряда инфекций, системных заболеваний, например, сахарного диабета, ожирения, гипотиреоза, Злокачественных новообразований и др ;
- Рекомендации врача — например, ятрогенное маточное кровотечение может развиваться на фоне гормональной контрацепции и гормональной терапии.
Для первоначальной диагностики заболевания применяется гинекологический осмотр и УЗИ органов малого таза.
Для уточнения причины патологии врач-гинеколог дополнительно может назначить:
- Общий анализ крови.
- Кагулограмму.
- Биохимическое исследование крови.
- Бактериальный посев и мазок из влагалища.
- ПАП-тест.
- МРТ органов малого таза.
- Гистероскопию с гистологическим исследованием полости матки.
В зависимости от результатов анализов гинеколог подбирает дальнейшую тактику лечения.
Маточное кровотечение — лечение в Odrex
При значительной кровопотере главная задача медиков — остановить маточное кровотечение, восполнить потери крови, а затем искать причину патологии. При незначительной кровопотере вначале проводятся диагностические мероприятия, а затем назначается консервативное лечение.
Для нормализации состояния врач рекомендует кровоостанавливающие и сосудоукрепляющие средства, препараты, сокращающие матку, поливитамины, препараты железа. При дисфункциональных кровотечениях гормональный баланс женщины нормализуется комбинированными оральными контрацептивами.
Курс лечения длится 3-6 месяцев под контролем врача.
При угрозе для жизни женщины и органических причинах кровотечений (полип полости или шейки матки, гиперплазия эндометрия) показаны хирургические методы остановки маточного кровотечения, с удалением содержимого матки. Универсальным способом одновременной диагностики патологии и гинекологической операции является гистероскопия. Для этого в полость матки через влагалище вводится оптический прибор гистероскоп.
На мониторе гистероскопа отображается визуальная информация о состоянии полости матки. Благодаря 10-кратному увеличению изображения врач удаляет только патологические участки ткани, и слизистая матки подвергается минимальному травмированию. Женщина находится в стационаре 1-2 дня, период восстановления составляет 5-7 дней.
Метод гистероскопической резекции в основном используется для получения гистологического исследования слизистой матки и удаления доброкачественных новообразований. Если поражение захватывает обширные участки тканей матки, медики Odrex применяют метод аблации — выжигание эндометрия.
Этот метод дает стойкий лечебный эффект и идеально подходит для женщин постменопаузального возраста. Однако он не применяется у женщин, планирующих ребенка, так как разрушение эндометрия часто носит необратимый характер.
Пациентка 1-2 дня находится под наблюдением врачей в стационаре, период восстановления после процедуры составляет 2-3 недели.
При выявлении злокачественных новообразований после получения гистологического исследования выполняется гистерэктомия — удаление матки. Мы выполняем гистерэктомию малотравматичным лароскопическим методом либо с разрезом передней стенки при больших опухолях.
Метод лапароскопии сокращает время реабилитации пациентки в 2-3 раза по сравнению с классическим хирургическим вмешательством открытым способом, когда выполняется разрез на брюшной стенке, открывающий матку. При лапароскопии женщина проведет в стационаре 3 дня, время восстановления после операции составляет 2 недели.
При открытой операции сроки пребывания в лечебном учреждении и реабилитации составляют 5-7 дней и 4-5 недель соответственно.
Можно ли останавливать маточное кровотечение в домашних условиях?
Если у вас впервые возникло маточное кровотечение, немедленно обращайтесь к гинекологу, а при серьезных кровопотерях вызывайте скорую. До приезда скорой показаны:
- Постельный режим — положите ноги на валик или подушку. Такое положение тела способствует кровоснабжению жизненно важных органов;
- Холод на низ живота — используйте пузырь со льдом или бутылку с холодной водой. Оберните лед тканью для профилактики обморожения. Прикладывайте холодный предмет на 10-15 минут, затем делайте перерыв на 5 минут. Длительность процедуры составляет 1-2 часа.
Категорически запрещены спринцевания, согревающие процедуры, горячие ванны.
Насколько опасны маточные кровотечения при климаксе?
Период угасания активности женских половых органов характеризуется сбоями менструального цикла. Если симптомы менструации не укладываются в пределы вашей нормы, рекомендуем проконсультироваться с гинекологом. После наступления менопаузы кровяных выделений из матки быть не должно. Кровопотеря в постменопаузальный период может свидетельствовать о наличии злокачественного процесса и требует немедленного обращения к гинекологу.
Можно ли заниматься спортом при маточных кровотечениях?
Маточные кровотечения не являются абсолютным противопоказанием для физических нагрузок, однако рекомендуем воздержаться от занятий спортом в этот период. Занятия спортом являются действенной мерой профилактики кровотечений. При физических нагрузках повышается тонус кровеносных сосудов. Стимуляция выработки антистрессового гормона адреналина также снижает риск развития кровотечения.
Насколько опасны мажущие маточные кровотечения?
Маточные кровотечения опасны для женского здоровья и жизни. Самолечение и несвоевременное обращение к врачу могут привести к усугублению патологического процесса. Поэтому записывайтесь на прием к гинекологу Медицинского дома Odrex и будьте здоровы!
Источник: https://odrex.ua/treatment/matochnoe-krovotechenie-2/
Кровотечение на ранних сроках беременности — блог медицинского центра ОН Клиник
Небольшие пятна крови на нижнем белье женщины нормальны на ранних сроках беременности. Также кровь выделяется, когда оплодотворенная яйцеклетка внедряется в стенку матки.
Если же кровотечение сохраняется в дальнейшем и продолжается на протяжении всей беременности – это патология.
Необходимо немедленно позвонить своему лечащему врачу или вызвать скорую помощь, если обнаружено сильное кровотечение, сочетающееся с головной болью, головокружением, слабостью, сниженным артериальным давлением.
Что мне делать, если я истекаю кровью?
Даже если плановое ультразвуковое исследование показывает, что беременность протекает нормально, необходимо звонить своему лечащему врачу всякий раз, когда происходит вагинальное кровотечение. Независимо от интенсивности кровотечения (это могут быть даже кровяные пятна на нижнем белье) нужно пройти консультацию гинеколога, чтобы исключить патологию и осложнения и сохранить беременность.
Что вызывает кровотечение на ранних сроках беременности?
Причины кровотечения на ранних сроках беременности, которые не грозят здоровью женщины и ребенка:
- имплантация (оплодотворенная яйцеклетка крепится к стенке матки в первые 6-12 дней после зачатия);
- половой контакт.
Более серьезные причины вагинального кровотечения:
- внематочная беременность (случай, когда после оплодотворения внедрение яйцеклетки происходит не в стенку матки, как обычно, а в маточной трубе, яичниках или брюшной полости; растущий плод со временем рвет структуру, которая не предназначена для растягивания, и возникает кровотечение с угрозой жизни – это экстренная ситуация, требующая немедленной медицинской помощи);
- выкидыш (самопроизвольное прерывание беременности на сроке до 12 недель; женщина может даже не знать о своей беременности – сначала она думает, что из-за стресса или других факторов у неё обычная задержка, а после идут несколько более обильные месячные и сильным болевым синдромом)
- молярная беременность или пузырный занос. В этом случае развитие эмбриона останавливается на ранних сроках, однако структуры, которые должны были связывать зародыш и матку остаются; хорион – зародышевая часть плаценты – превращается в многочисленные пузырьки с жидкостью, продолжает расти, заполняя полость матки и внедряясь в ее ткани.
Во второй половине второго триместра кровотечение вызывают следующие состояния и заболевания:
- отслойка плаценты (преждевременное отделение плаценты от стенки матки после пятого месяца беременности);
- предлежание плаценты (плацента лежит в нижних отделах матки, покрывая собой шейку матки);
- приращение плаценты (более глубокое проникновение плаценты в ткани матки, что при отделении вызывает массивное кровотечение);
- преждевременные роды (роды, начавшиеся в сроке от 22 до 37 недель беременности).
Кровотечение может быть лишь одним из признаков преждевременных родов. Выделения из влагалища, давление в нижней части живота и области таза, тупая боль в спине, судороги, сокращение матки и отошедшие воды – всё это говорит о родах, которые начались раньше срока.
Любая из вышеперечисленных патологий на поздних сроках является поводом для тщательного наблюдения врача. Каждый случай рассматривается и ведется индивидуально гинекологом.
Как врач определит причину моего кровотечения?
Влагалищное кровотечение, спазмы и боли – это повод для дополнительных обследований. В первую очередь врач-гинеколог, который ведет беременность, назначит ультразвуковое исследование, анализы крови и мочи.
Если причина продолжающегося кровотечения не является серьезной патологией, то врач ограничиться рекомендациями:
- отдых;
- постельный режим;
- запрет на занятия сексом.
При более серьезных причинах вагинального кровотечения понадобиться госпитализация в стационар и дальнейшая диагностика.
Лечащий врач захочет узнать ответы на следующие вопросы:
- Были ли кровотечения во время этой или предыдущей беременности?
- Когда началось кровотечение?
- Является ли кровотечение тяжелым или это кровяные пятна?
- Кровотечение начинается и останавливается или идет без остановки?
- Сколько крови примерно было потеряно?
- Какого цвета кровь (ярко-красная или темно-коричневая)?
- Есть ли выделения вместе с кровью?
- У крови есть запах?
- Есть спазмы или боль?
- Есть ли слабость, усталость или головокружение?
- Наблюдались ли рвота, тошнота или диарея?
- Поднималась ли температура?
- Были ли недавние ранения (например, в результате падения или автомобильной аварии)?
- Какой была последняя физическая активность?
- Был ли дополнительный стресс?
- Когда последний раз был половой контакт? После секса была ли кровь?
- Есть ли нарушение свертываемости крови? (женщины с нарушениями свертываемости крови подвержены риску осложнений во время и после беременности – железодефицитная анемия, послеродовое кровотечение и кровотечение во время родов; прежде, чем планировать беременность, женщина с нарушениями свертываемости крови должна проконсультироваться с врачом, дополнительно можно пройти специальное генетическое обследование, так как данная патология часто передается по наследству).
- Какая группа крови и резус? (если у женщины резус-отрицательная группа крови, то понадобится дополнительное лечение препаратом Rho (D) иммуноглобулином. Это предотвращает осложнения при будущей беременности).
Вагинальное кровотечение обычно представляет собой кровь без сгустков. Если вместе с кровью выделяются сгустки, их необходимо собрать в отдельную тару, чтобы после показать лечащему врачу.
Дополнительным анализом будет определение уровня хорионического гонадотропина человека (ХГЧ). Это специфический гормон беременности, который стремительно увеличивается каждый два дня после зачатия. При внематочной беременности ХГЧ сильно понижен, что может насторожить врача. Тогда он отправит пациентку на дальнейшие обследования.
Что улучшает течение беременности?
Чтобы беременность развивалась нормально, ребенок в утробе матери рос сильным и здоровым следует придерживаться некоторых советов:
- ограничение курения и употребления алкоголя самой матерью и людьми, живущими рядом с ней;
- запрет на употребление наркотических веществ;
- запрет на использование тампонов, они могут вызывать инфекционно-токсический шок.
Стоит поговорить с лечащим врачом по поводу дополнительных лекарственных средств, благоприятно влияющих на беременность. Обычно назначают фолиевою кислоту. Однако, как низкий фолатный статус, так и высокий могут спровоцировать развитие осложнений. Поэтому применение данного препарата должно быть строго под наблюдением лечащего врача.
Что я могу сделать, чтобы предотвратить выкидыш?
Остановить выкидыш женщина самостоятельно не может. Главное – это успокоиться и вызвать врача. Уже врач назначит необходимые исследования, которые скажут о причине выкидыша и возможности сохранения беременности.
Очень редко причиной выкидыша становятся неправильные действия матери. Основное, что должны сделать будущие родители при планировании беременности – пройти медико-генетическое обследование, чтобы узнать генетическую совместимость. Там же можно получить данные о риске возникновения у ребенка генетического заболевания, если таковое встречалось в семье одного или обоих родителей.
Нужно ли мне лечение?
Лечение может понадобиться при сильной кровопотере. В таких случаях проводят внутривенное вливание плазмы крови или эритроцитарной массы.
При инфекционных заболеваниях, гормональных сбоях понадобится специальная этиотропная терапия, которая влияет непосредственно на причину кровотечения. Серьезные патологии, например, внематочная беременность, требуют хирургического вмешательства.
Если причина вагинального кровотечения несерьезная, то врач может ограничиться общими рекомендациями по сохранению и улучшению течения беременности.
О чем спросить врача во время визита?
- Могут ли определенные продукты (например, острая пища) вызвать кровотечение?
- Стоит ли избегать секса на протяжении всей беременности?
- Нормальны ли кровяные пятна на нижнем белье на поздних сроках беременности?
- Кровотечение грозит жизни?
- Есть ли группа поддержки или психолог, с которым можно обсудить выкидыш?
- Что я могу сделать, чтобы сохранить беременность?
- Какие действия могут привести к прерыванию беременности?
- Как часто нужно приходить на консультацию?
- Какие осложнения могут возникнуть из-за вагинального кровотечения?
Врачу нужно задавать любые вопросы, которые непонятны или требуют более детального объяснения. Своевременное обнаружение патологии повышает шансы сохранить жизнь ребенка и матери.
Источник: https://onclinic.ua/blog/krovotechenie-na-rannih-srokah-beremennosti
Причины и сколько дней после выкидыша идет кровь
Многих интересуют вопросы, сколько дней после выкидыша идет кровь и почему так происходит. Угроза выкидыша существует сегодня для любой беременной женщины.
Исходя из статистических данных, 7 из 20 случаев беременности заканчивались самопроизвольным абортом. Обычно такое может произойти до 22 недели беременности. Выкидыш – стресс для организма как в психологическом, так и в физическом плане. По этим причинам после него следует четко следовать всем инструкциям врача-гинеколога.
Причины выкидыша
Многие после внезапного выкидыша, увидев кровотечение, пугаются. На самом деле, это адекватная реакция организма. Однако, стоит различать, когда все в пределах нормы, а когда такой процесс затянулся и прогрессирует. Самопроизвольный аборт чаще всего происходит из-за того, что матка не может удержать плод, который имеет хромосомные нарушения. Наиболее часто выкидыши случаются у девушек с вредными привычками, инфекционными заболеваниями, а также у тех, кому уже за 30.
Однако иногда у полностью здоровой девушки или женщины бывает случай выкидыша. Причиной этому могут стать отклонения физиологии матки или плаценты, неполноценное развитие плаценты и другие отклонения внутренних репродуктивных органов. По этой причине перед зачатием плода лучше пройти комплексный курс обследования для определения слабых мест заранее, а не в период беременности.
Кровь после выкидыша: норма или нет?
Всех женщин и девушек после самопроизвольного аборта предупреждают о вероятности обильного количества кровяных выделений.
При выкидыше плод, находящийся внутри материнского утроба, отделяется от стенок плаценты. Это становится причиной повреждения сосудов, которые плотно расположены вокруг нее, в результате чего получается открытая рана, из которой шли обильные выделения крови. При этом основной целью становится защита этого места от различных инфекций.
Количество дней, во время которых кровоточит из раны, для каждой пациентки индивидуально. Все зависит от физиологических индивидуальных особенностей организма. В гинекологии считают нормой продолжительности кровотечений около 10 дней.
Однако, если девушка заметила, что такие выделения идут дольше, чем нужно, то необходимо срочно обратиться к врачу. Это может стать сигналом, что в рану попала инфекция. Причиной попадания инфекции чаще всего становится некорректное соблюдение правил личной гигиены.
Иногда причиной инфицирования внутренних органов репродукции становится не полностью вышедший наружу плод. Остатки внутри начинают разлагаться и становятся причиной инфекции.
Если кровотечения затягиваются на длительное время и данный процесс имеет прогрессирующий характер, который выражается в:
- сонливости;
- головных болях;
- тошноте;
- головокружениях;
- быстрой утомляемости;
- общем недомогании организма.
В таком случае нужно обращаться к специалисту, так как такие признаки могут быть свидетелями внутреннего кровотечения, что опасно для жизни женщины.
Факторы, влияющие на сбои кровотечений
Чтобы ответить женщине на вопрос о продолжительности кровяных выделений после выкидыша, необходимо знать, делалась ли чистка того места, где находился плод. При такой процедуре обычно повреждаются стенки матки, что является причиной более обширных и продолжительных выделений.
Также нужно обращать внимание и на другие немаловажные аспекты, которые непосредственно влияют на количество выделений и их период. Так, из-за быстрого начала половой жизни после самопроизвольного аборта, может выделяться много крови. От секса лучше воздержаться на две или три недели (иногда лучше на месяц).
По истечению нескольких дней занятия сексом могут стать причиной выделений крови. Здесь необходимо правильно объяснить своему партнеру то, что нужно немного подождать. Для выздоровления лучше заручиться его полной поддержкой.
Повышенный тонус миометрии матки способствует увеличению объема кровяных выделений и их продолжительности.
Каких правил нужно придерживаться после выкидыша
Основная задача после самопроизвольного аборта – это полное и корректное соблюдение правил личной интимной гигиены. Очень важно содержать все свои половые органы в чистоте, для того чтобы не допустить попадания инфекций в эту зону. При кровотечениях используйте прокладки как в период менструации. Внимательно следите за количеством выделений. В случае сбоев обязательно обратитесь к врачу.
Если девушка или женщина чувствует слабость и частую сонливость, то ей необходим постельный режим. Это может стать последствием больших потерь крови в организме. В этот период лучше всего отложить все свои дела и идти домой, взяв отгул на работе, для того, чтобы организм отдохнул и полностью восстановился.
За консультацией к врачу необходимо обращаться, даже если у девушки все в порядке с восстановлением. Врач сделает общий осмотр и даст дальнейшие рекомендации по лечению.
Планирование новой беременности можно начинать по истечению трех-четырех месяцев после выкидыша. За этот период произойдет полное восстановление организма, и будут учтены все рекомендации врача-гинеколога по избеганию в дальнейшем такой ситуации.
Когда организм будет полностью готов к вынашиванию плода, предыдущий опыт с абортом не даст о себе знать. Однако, если зачатие плода было сделано незадолго после самопроизвольного аборта, то не стоит теряться и паниковать. Важно обратиться к врачу и следовать всем его требованиям.
При правильном образе жизни и всех необходимых условиях для вынашивания ребенка, вероятность выкидыша снижается до минимума.
Меры недопущения выкидыша
Для тех, кто повторно вынашивает ребенка после первой неудачи, очень важен верный и оптимистичный психологический настрой. Не нужно негативно смотреть на все происходящее и видеть мир в черных тонах. Правильным решением будет обсудить всю ситуацию с врачом и следовать его рекомендациям.
Ключевым правилом для избежания выкидыша является здоровый образ жизни. Алкоголь в небольших количествах не наносит вреда организму, но никотин является убийственным веществом перед и во время беременности. Также лучше снизить дозы потребляемого кофеина. Он имеет способность увеличивать общий тонус матки, что может спровоцировать выкидыш.
Старайтесь больше находиться на свежем воздухе, ограничьте себя от эмоциональных напряжений и чаще отдыхайте.
Опасным в период беременности является потребление каких-либо медицинских препаратов без консультации у врача. Иногда для укрепления тонуса матки назначают ряд специальных медикаментозных препаратов.
Интимная близость в первое время после зачатия плода должна быть полностью исключена. Во время оргазма и толчков повышается тонус матки, что может стать причиной выкидыша. Стоит детально обговорить этот момент с партнером, так как от этого зависит будущее ваше и вашего ребенка.
Кровотечения после выкидыша – процесс нормальный, однако стоит быть внимательным к количеству выделений и их продолжительности.
//www..com/watch?v=XAbMlNNodiY
В случае каких-либо сбоев необходимо обращаться к врачу. Для дальнейшего предотвращения выкидышей необходимо придерживаться здорового образа жизни и всех правил интимной гигиены.
Источник: https://minecraftym.ru/krov/skolko-dnej-posle-vykidysha-idet-krov
Кровотечение маточное
Один из частых симптомов многих гинекологических или онкологических заболеваний – аномальное маточное кровотечение.
Симптом маточного кровотечения – выделение крови из матки не во время менструаций. Причем интенсивность выделений может быть разной – от обильного кровотечения до кровомазания. Впрочем, аномальное кровотечение может быть и в период менструации. В этом случае от нормального физиологического процесса оно отличается интенсивностью (иногда женщине приходится менять прокладки или тампоны каждый час), длительностью (более семи дней) и нехарактерными болями внизу живота.
Женщина, страдающая маточными кровотечениями обычно бледна, чувствует слабость, давление у нее понижено.
Описание
К маточным кровотечениям могут привести практически любые заболевания матки или нарушения работы яичников. Существует несколько видов маточных кровотечений – дисфункциональные маточные кровотечения, кровотечения при онкологических заболеваниях, кровотечения при миоме матки, полипах матки, полипах эндометрия и цервикального канала и при эндометриозе, кровотечения после аборта, кровотечения в послеродовом периоде, акушерские кровотечения,
Дисфункциональные маточные кровотечения возникают из-за нарушения работы органов при отсутствии какой-либо органической патологии. Чаще всего возникают в период полового созревания и во время климакса.
Причем у девушек чаще всего кровотечение возникает из-за нарушения гормонального баланса, у женщин среднего возраста – из-за инфекций половых органов, у женщин, вступивших в климактерический период – из-за естественного изменения гормонального баланса.
Причиной их никогда не бывает беременность или новообразования. Они развиваются из-за:
- нарушения гормонального баланса;
- слишком большого веса;
- стрессов, переутомления;
- тяжелой физической работы;
- болезней крови;
- приема некоторых лекарств;
- инфекций половых органов;
- жестких диет;
- резкой смены климата.
Дисфункциональные маточные кровотечения делятся на полименореи (менструации с интервалом менее 21 дня), менометроррагии (длительные нерегулярные кровотечения, случающиеся между менструациями) и меноррагии (менструации с нормальным интервалом но длительные — более 7 дней и обильные, когда крови выделяется более 80 мл).
Также эти кровотечения делятся на овуляторные при двухфазном цикле (с овуляцией) и ановуляторные (без овуляции). Чаще всего происходят ановуляторные кровотечения, то есть, без овуляции.
Некоторые специалисты выделяют кровотечение при климаксе в отдельную группу, так как это естественный физиологический процесс. Однако расслабляться не стоит. Даже если женщина точно знает, что именно сейчас у нее климакс, ей лучше все равно обратиться к врачу, чтобы исключить онкологические заболевания.
Кровотечение при онкологическом заболевании – один из первых признаков этого заболевания. Однако при этом патологический процесс может быть уже на поздней стадии. Даже если кровотечение незначительное, не доставляет неудобств и неприятных ощущений, все равно нужно обратиться к онкологу.
Кровотечения при миоме матки, полипах, эндометриозе и других доброкачественных разрастаний тканей матки проявляются чаще всего в репродуктивном периоде. Эти заболевания легко диагностируются, достаточно просто лечатся. Не стоит ждать, что само пройдет, лучше обратиться к врачу и избавиться и от заболевания, и от кровотечения раз и навсегда.
Кровотечения после аборта бывают всегда, это нормально. Ненормально, если кровотечения эти слишком обильные и длительные. Если крови слишком много или кровотечение несильное, но продолжается больше месяца, нужно обратиться к гинекологу. Возможно, в ходе манипуляции была травмирована шейка матки. Также кровотечение может возникать после аборта, если в теле матки осталась плодная ткань.
Послеродовое кровотечение небольшое, оно может беспокоить женщину до двух месяцев. Однако если оно продолжается дольше, нужно обязательно обратиться к врачу. Возможно, в матку попала инфекция или в ней остались остатки плаценты.
Акушерское кровотечение возникает непосредственно после родов. Возникает оно из-за нарушения сократительной способности матки или из-за нарушения работы свертывающей системы крови. Это очень опасное состояние, часто оно является причиной смерти женщины после родов. Именно по этой причине женщинам не рекомендуют рожать без участия врачей.
Лечение
Очень важно для успешного лечения своевременно обратиться к врачу.
Лечение маточных кровотечений зависит от их причины. Если кровотечение вызвано стрессом, назначают успокоительные средства и психотерапию, если оно вызвано дисфункцией гормональной системы, назначают соответствующие гормоны, если оно возникло в результате приема лекарств – лекарства отменяют.
При излишнем весе или большом его недостатке назначают соответствующие диеты. Если оно вызвано инфекционными заболеваниями, назначают антибактериальную терапию с учетом возбудителя.
Если кровотечение вызвано онкологическим заболеванием, соответствующее лечение или паллиативную помощь назначает онколог.
Для остановки маточного кровотечения используют тампоны и гемостатические губки.
В некоторых случаях хороший терапевтический эффект дает физиотерапия – электрофорез лекарственных растворов, магнитотерапия, чрескожная короткоимпульсная электростимуляция.
В некоторых случаях необходимо хирургическое вмешательство. Если кровотечение вызвано разрастанием тканей матки или новообразованием, его удаляют. В случае акушерского кровотечения возможна гистерэктомия – удаление матки. Часто это единственный способ спасти женщину.
В случае большой кровопотери нужно восполнить объем крови. Для этого назначают переливание крови или вливание физиологических растворов.
Профилактика
Профилактика маточных кровотечений заключается в профилактике заболеваний, их вызывающих. То есть, нужно регулярно и своевременно проходить осмотр у гинеколога, соблюдать интимную гигиену, предохраняться от заболеваний, передающихся половым путем. Важно следить за весом, своевременно лечить гормональные заболевания, избегать стрессов и физических перенапряжений.
Доктор Питер
Источник: https://doctorpiter.ru/diseases/569/