Овуляторный синдром
м. Проспект Вернадского,
119415, г. Москва,
ул. Лобачевского, д. 42, стр. 4 ООО МЦ «Петровские Ворота»
- Поликлиника
- Стационар
- Стоматология
- Пластическая хирургия
- ЭКО
м. Трубная, м.
Цветной бульвар, м. Тверская
127051, г. Москва,
1-й Колобовский пер, д. 4
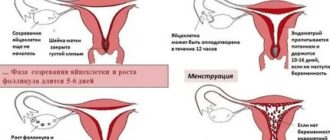
Овуляторный синдром – это несколько симптомов, которые периодически дают о себе знать.
Как правило, он проявляется тогда, когда яйцеклетка выходит из яичника и перемещается в область брюшины.
Что такое овуляторный синдром?
В яичниках женского организма находится немалое количество образований, которые принято называть фолликулами. Когда начинается менструальный цикл, то полость яичников увеличивается в объемах. Максимальные размеры приходятся на второй и третий день менструального цикла. Именно тогда и происходит разрыв подобных образований в результате воздействия женских половых гормонов. Яйцеклетки начинают перемещаться в полость брюшины. После этого они пытаются проникнуть в маточную трубу.
Этот процесс происходит в каждом женском организме, просто многие даже не замечают его. А вот у некоторых он вызывает ряд неприятных симптомов. Врачи объясняют это индивидуальными особенностями каждого организма.
Когда овуляция сопровождается болевыми синдромами, то это и принято называть овуляторным синдромом. Его нельзя назвать болезнью, но многих женщин он заставляет волноваться, особенно когда появляется сильная боль.
Причины появления овуляторного синдрома
В медицине существует два основных фактора, которые вызывают развитие овуляторного синдрома.
- Травмирование стенок яичника. Когда начинают лопаться фолликулы, то происходит травмирование слизистой оболочки яичников. По своему строению яичники отличаются от других органов наличием большого количества нервных окончаний. Поэтому при разрыве образований у женщин появляется болевой синдром.
- Раздражение брюшной полости. При разрыве фолликулов, которые находятся в яичниках, начинают выделяться кровяные сгустки и свободная жидкость. Все выделения попадают в область брюшной полости. Именно это и может спровоцировать внезапную боль.
В группе риска находятся женщины:
- с повышенной чувствительностью, то есть с низким болевым порогом;
- со спаечными процессами в области малого таза. Как правило, это различные доброкачественные новообразования, которые локализуются в малом тазу.
Симптоматика овуляторного синдрома
Обычно, в период овуляции у женщины внезапно появляется тупая, острая или спазмирующая боль внизу живота.
Болевой синдром не имеет стандартной локализации. Может проявляться и слева, и справа, в зависимости от того, какой яичник участвует в процессе выхода яйцеклеток.
Нередко боль может отдавать в поясничную, крестцовую или паховую область. В основном боли усиливаются тогда, когда женщина занимается физическими упражнениями или резко меняет положение своего тела. Нередко она может усилиться при интимной близости.
В период овуляции может отмечаться не только внезапная боль, но и кровянистые выделения. В редких случаях женщина испытывает чувство слабости и тошноты, которая может закончиться выделением рвотных масс.
Диагностика овуляторного синдрома
Врач окончательно может поставить диагноз только после того, как пациент пройдет полный курс диагностических мероприятий.
Симптоматика овуляторного синдрома схожа с признаками аппендицита, апоплексии яичников и воспаления придатков. Поэтому сразу нужно исключить именно эти патологические процессы.
Самым информативным в этом деле считается ультразвуковое исследование органов малого таза. Благодаря такой диагностике врач может заметить процесс овуляции и в то же время исключить другие возможные патологии.
Очень важно врачу разобраться, как часто у пациентки проходят болевые синдромы, и были ли у нее серьезные заболевания женских органов.
В медицине существует такое понятие, как базальная температура. В основном с этим сталкиваются женщины, которые хотят забеременеть. Это температура влагалища или прямой кишки. Если в женском организме происходит процесс отделения яйцеклеток из яичника, то базальная температура увеличивается на один градус.
Как происходит лечение?
Как мы уже говорили выше, овуляторный синдром – это не болезнь, это временное состояние. Поэтому нет особого курса терапии.
Единственное, что рекомендуют специалисты – это отказаться от интимной близости, пока не стихнет болевой синдром. Также не стоит делать физические упражнения. Если женщина занимается спортом, то на время синдрома от нагрузок необходимо воздержаться.
Во время болевого приступа лучше выпить лекарственный препарат спазмолитического действия. Он быстрее снимет боль, чем анальгетики.
К чему может привести овуляторный синдром?
Как правило, подобные состояния не приводят к серьезным осложнениям. Болевой синдром стихает в течение 24 часов.
Но не исключено развитие апоплексии яичников у женщин, у которых травмированы стенки яичника. Когда фолликулы разрываются, то начинается легкое кровотечение, которое может привести к разрыву самого яичника. Также осложнения могут начаться в результате разрыва крупного кровеносного сосуда.
Из-за болевого синдрома женщина становится менее трудоспособной, что существенно сказывается на уровне и качестве ее жизни.
Как предотвратить овуляторный синдром?
Чтобы не столкнуться с такой проблемой, врачи рекомендуют всем женщинам следить за своим менструальным циклом. Лучше завести календарь и отмечать в нем начало и конец менструального цикла. Таким образом вы сможете заранее узнать о наступлении овуляторного синдрома.
Если по вашим подсчетам должен начаться период овуляции, то лучше избегать физического перенапряжения.
Как только вы заметили внезапную сильную боль, головокружение и слабость, то обязательно обратитесь к врачу, чтобы вовремя диагностировать и начать лечение апоплексии яичников.
Очень важно посещать гинеколога не менее двух раз в год. Таким образом вы сможете обезопасить себя от развития серьезных патологий, которые в дальнейшем могут привести к злокачественным опухолям.
В какой филиал Вы хотите обратиться?
* — Травмпункт работает в круглосуточном режиме только для взрослых.Для детей ведется прием детского травматолога в соответствие с расписанием.Расписание уточняйте у операторов в кол-центре
Обращаем ваше внимание, что вся информация, включая цены, предоставлена для ознакомления и не является публичной офертой (ст.435 ГК РФ, cт. 437 ГК РФ)
Для получения более детальных консультаций по услугам и их стоимости обращайтесь в колл-центр по телефонам, указанным выше.
Цены действительны для потребителей — физических лиц.
Источник: https://klinika.k31.ru/napravleniya/ginekologija/ovulyatornyy-sindrom/
Где, как и когда делать УЗИ молочных желез?
26 марта 2018
Диагностировать заболевание молочной женской железы можно большим количеством способов. Каждая женщина должна знать, что такое УЗИ молочных желез, когда делать процедуру правильнее всего. Естественно, что самый доступный и распространенный вариант — самообследование. Такое обследование нужно проводить ежемесячно во время менструального цикла. Обуславливается это тем, что именно в этот период вероятность выявления патологии увеличивается до 2-3 раз.
Когда правильно делать УЗИ молочной железы?
Вторым по распространенности способом обследования является проведение УЗИ. Назначается проведение процедуры гинекологом, терапевтом, маммологом — все зависит от того, к какому врачу вы обратитесь первоочередно.
Врач подскажет вам, где провести УЗИ молочных желез, в какой день цикла это нужно делать.
Он также должен объяснить вам, что УЗИ является безопасным методом обследования и может предоставить полную информацию о состоянии вашего здоровья.
Существует несколько причин, которые помогут вам понять, когда нужно делать УЗИ молочной железы:
- необходимость подтвердить или опровергнуть наличие кисты;
- систематическое проведение обследования;
- как дополнительный способ обследования при гинекологических патологиях (относятся к нарушению функционирования яичников);
- выбирая комбинированные оральные контрацептивы;
- перед проведением процедуры ЭКО;
- болезненные ощущения в молочных железах;
- появление покраснений, неровностей других нарушений на молочных железах;
- нарушение симметричности груди;
- когда имеются доброкачественные и злокачественные образования в матке или яичниках;
- при реабилитации после пластической операции;
- при травмировании;
- в качестве подтверждения мастопатии.
Данные предпосылки говорят вам лишь о необходимости проведения УЗИ, но не указывают на то, когда делать УЗИ молочных желез. Поэтому давайте разберемся и с этим вопросом.
Узи молочных желез: когда правильно делать и почему
Проведение процедуры УЗИ молочной железы во время менструального цикла нужно выполнять строго по указаниям врача. Так вы избежите постановки неверных диагнозов, сможете обеспечить себе более качественное лечение и убережете себя от лишних переживаний и хлопот, а также ненужных походов к врачу.
На проведение УЗИ молочных желез день цикла оказывает непосредственное влияние. Если у вас цикл регулярный, то обследование назначают с 1 по 10 день. То есть проводить процедуру стоит примерно сразу, как только закончатся обильные кровяные выделения.
Причиной такой строгости является повышение гормонов в организме в данный период времени. Во время овуляции они достигают своего апогея, что негативно отражается на ультразвуковой картине и, соответственно, на итоговых результатах.
УЗИ молочных желез, на какой день цикла делать процедуру все же дополнительно стоит проконсультироваться у лечащего врача маммолога.
В какие дни делать УЗИ молочных желез можно, а в какие нельзя
Чтобы было более понятно, почему так важно соблюдать временные рамки проведения УЗИ, давайте рассмотрим фазы менструальных циклов и что происходит в организме в это время:
- Первая фаза цикла. Ее еще называют фолликулиновой. На данном этапе молочные железы практически не претерпевают изменений.
- Вторая фаза цикла. Это непосредственно овуляция.
- Третья фаза цикла. Или лютеиновая фаза. Происходит расширение протоков и альвеол, которые влияют на увеличение объема молочных желез.
Как мы видим, ответ на вопрос, когда лучше делать УЗИ молочной железы, очевиден — во время первой фазы менструального цикла. Но что делать, если у вас ненормированный цикл или он уже закончился, а необходимость проведения процедуры осталась? Отчаиваться не стоит, потому что выход всегда есть.
Когда делать УЗИ молочных желез при нерегулярном менструальном цикле или беременности
Нерегулярность менструального цикла нельзя назвать нормальным явлением. Но и исключением он тоже не вступает. Просто такие явления регулярно встречаются в медицинской практике. Также стоит упомянуть и период менопаузы, когда менструации у женщины отсутствуют в принципе.
В данном случае принципиальность вопроса о том, когда можно делать УЗИ молочной железы отпадает. Процедура может проводиться в любой удобный для вас день.
Отдельным случаем выступает беременность.
Практика показывает, что, ввиду сильного гормонального всплеска, в этот период, точно выявить болезнь или негативные изменения в молочных железах будет практически невозможно. Поэтому делать УЗИ будет нецелесообразно.
Исключением того, когда делать УЗИ молочных желез в данном случае, может стать подозрение на онкологию. Но и здесь можно обойтись другими методами обследования.
Источник: https://mammologycenter.com.ua/news/gde-kak-i-kogda-delat-uzi-molochnyh-zhelez/
Овуляция. Как не пропустить
Для пары, желающей зачать ребенка знание того, когда произойдет овуляция, бесспорно, увеличивает вероятность беременности.
Что же представляет собой этот загадочный и неуловимый момент? Овуляция, говоря научным языком, это процесс, представляющий собой выход яйцеклетки из яичника в брюшную полость. Происходит это в результате разрыва зрелого фолликула. Как же предугадать овуляцию, и какие методы можно использовать, и точны ли они?
О физиологии
Яйцеклетка, вышедшая из яичника, остается жизнеспособной в течениие24 часов. Все это время возможно ее оплодотворение сперматозоидом, в результате чего наступает беременность. Спустя сутки яйцеклетка, не встретившаяся с мужской половой клеткой, погибает. Новая же женская гамета появиться в фоллопиевой трубе только через месяц.
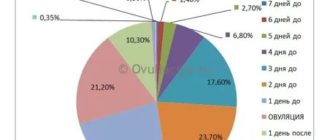
Беременность наиболее вероятна в течение 3 дней, другими словами зачать малыша можно в период за 2 дня до овуляции и 1 день после.
Из вышесказанного следует, что для зачатия необходима не только женская, но и мужские половые клетки. Остановимся на этом немного подробнее. Различные исследования сперматозоидов показали, что эти клетки могут быть жизнеспособными 2-3 дня, в отдельных случаях 5-7 дней.
Считается, что вероятность зачатия наиболее высока в течение 24 часов после свершившейся овуляции. Сперматозоиды, попавшие в организм женщины чуть ранее, за 1 или 2 дня до овуляции, могут ждать готовую к слиянию яйцеклетку, но вероятность зачатия в таком случае несколько ниже.
Вывод напрашивается сам собой: беременность наиболее вероятна в течение 3 дней, другими словами зачать малыша можно в период за 2 дня до овуляции и 1 день после.
Менструальный цикл делится на 2 фазы, разделенные между собой овуляцией. Эти фазы именуются фолликулярной и лютеиновой. Что представляет собой менструальный цикл? Первый его день приходится на начало менструальных выделений. Цикл в норме длится в среднем 28-30 дней, а период кровянистых выделений — 3- 5 дней. Если цикл у женщины регулярный, то овуляция происходит ежемесячно и приходится приблизительно на его середину. Но возможно, что 1 или 2 цикла в году проходят без овуляции.
В самом начале цикла, то есть, в первые дни менструального кровотечения, уровень женских половых гормонов, иначе говоря – эстрогенов, в крови держится на низком уровне. Для его повышения в гипофизе начинается выработка фолликулостимулирующего гормона (ФСГ).
Под действием этого гормона начинает созревать не один, а несколько фолликулов одновременно. Через некоторое время, среди них выделяется доминантный фолликул, в котором и созревает яйцеклетка. При своем росте фолликул вырабатывает эстрогены. Многое зависит от его размера, так например чем фолликул больше, тем активнее происходит выработка женских половых гормонов.
В свою очередь, это приводит к стимуляции синтеза в гипофизе лютеинизирующего гормона. Когда гормон поступает в кровь, происходит разрыв фолликула и созревшая яйцеклетка попадает в брюшную полость — происходит овуляция. Затем ворсинки маточной трубы подхватывают яйцеклетку. Стенки маточной трубы сокращаются и, тем самым, проталкивают половую клетку по направлению к матке.
Если происходит оплодотворение яйцеклетки сперматозоидом — наступает беременность. Слившись генетическим материалом, половые клетки отца и матери образуют зиготу. Начинается процесс деления, одновременно с этим зигота движется по трубе, приближаясь к матке.
Что же произошло на месте лопнувшего фолликула? На его месте в яичнике образовалось желтое тело, миссия которого вырабатывать гормон прогестерон, отвечающий за подготовку слизистой матки к прикреплению к ее стенке оплодотворенной яйцеклетки.
Желтое тело еще длительное время во время беременности будет вырабатывать прогестерон, создающий оптимальные условия в организме матери для вынашивания ребенка.
В случае, если оплодотворение не произошло, желтое тело не смотря ни на что, продолжает свою работу 13-14 дней, а затем начинается менструация — слизистая матки отторгается.
Не сложно подсчитать, что при цикле, длящемся 28 дней, овуляция происходит на 13 или 14 день с первого дня менструации, на 13-14 день цикла. Учитывая, какое время жизнеспособными остаются яйцеклетка и сперматозоиды, получается, что для зачатия наиболее благоприятными являются 11-15 дни.
Тесты на овуляцию
Как существуют домашние тесты на беременность, существуют и подобные тесты на определение овуляции. Они достаточно удобны и продаются в аптеках. С помощью такого теста определяется уровень ЛГ (лютеинизирующий гормон) в моче.
Всегда есть вероятность, что тест может оказаться ложноотрицательным, детально ознакомьтесь с инструкцией перед его использованием.
Максимальные его значения выявляются за 24-36 часов до овуляции. В этот период тест становится положительным, то есть указывает на то, что овуляция произошла. Выполнение теста рекомендуется начать заблаговременно, чтобы не пропустить пиковый скачок лютеинизирующего гормона, который провоцирует разрыв фолликула.
Сделав тест в первый раз в рассчитанный день, далее его следует повторять каждый день 1 раз. Выполнение теста должно проводиться в одно и то же время. Будьте внимательны, когда тест окажется положительным, последующие 2-3 суток являются самыми оптимальными для зачатия ребенка.
Всегда есть вероятность, что тест может оказаться ложноотрицательным, детально ознакомьтесь с инструкцией перед его использованием.
Методы определения овуляции
Методов определения момента, когда яйцеклетка готова к оплодотворению достаточно много, но большинство из них дают приблизительные, ориентировочные данные. К тому же, рекомендованы они женщинам со стабильным циклом.
Один из методов — измерение базальной температуры. У гормона прогестерона существует свойство, благодаря которому он повышает температуру тела. Конечно, повышение происходит на три-четыре десятых градуса, но это вполне уловимо термометром. Через 24 часа после овуляции температура в прямой кишке (базальная температура) немного повышается.
Накануне же овуляции температура снижается, ориентировочно на 0,2- 0,5 градуса Цельсия. В день, когда непосредственно происходит овуляция, показатель температуры подпрыгивает на 0,4-0,6 градуса вверх и держится на новой отметке около 3-4 дней. Этот метод выполним в домашних условиях.
Каждое утро, не вставая, измеряется одним и тем же термометром базальная температура в течение 5 минут. На основании результатов выстраивается график изменения базальной температуры. Конечно, у способа есть свои недостатки.
Измерения должны производиться каждый день, строго в одно и то же время, на сон во время «домашнего исследования» должно уходить не менее 8 часов в сутки. При невыполнении условий ориентироваться по графику бывает непросто.
Следующий метод, оговоримся, не слишком достоверный, но зато достаточно простой и доступный, хотя и несет ориентировочную информацию.
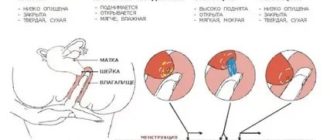
В дни перед овуляцией уровень эстрогенов зашкаливает, под их действием количество вырабатываемой слизи в канале шейки матки увеличивается. Она становится прозрачной, более обильной, напоминающей сырой яичный белок.
После овуляции, когда поднимается уровень прогестрона, выделения уменьшаются. Для зачатия благоприятны дни, когда количество слизи максимально и в последующие 1-2 дней после их прекращения.
Достоверное УЗИ
В наши дни ультразвуковое исследование выполненное грамотным специалистом, является наиболее точным источником информации о произошедшей овуляции. УЗИ процедура отслеживания овуляции называется фолликулометрией. Как проводится такое исследование?
При 28 дневном менструальном цикле, с 10 дня каждые 1 или 3 дня женщине делают УЗИ яичников и матки. Врач наблюдает за ростом доминантного фолликула и состоянием слизистой матки, ее утолщением. В одну из процедур обнаруживается желтое тело на месте фолликула, это означает, что в интервале между предыдущим днем и настоящим произошла овуляция. Другими словами, врач обрадует вас новостью о том, что благоприятное время для зачатия наступило.
Источник: https://lab-clinic24.ru/poleznoe-dlya-beremennyh/ovulyaciya-kak-ne-propustit
Чем полезен Шалфей при планировании беременности?
Лекарственные свойства шалфея улучшают состояние здоровья разных систем организма, но особое место эта трава занимает при лечении бесплодия. Шалфей способен поддержать процессы зачатия и внутриутробного развития плода. Согласованный с врачом план приема этой травы, подбор оптимальной дозировки и способа применения, своевременное отслеживание результатов лечения делают растение весьма действенным помощником при планировании беременности.
Лечение бесплодия методами народной медицины неразрывно связано с весьма доступным растением — шалфеем. Его антисептическое, противовоспалительное, успокаивающее действие помогают желающим забеременеть сделать этот процесс более простым и безопасным.
Шалфей в лечении бесплодия: свойства
Шалфей лекарственный обладает множеством лечебных свойств. Богатое содержание растения:
- антисептических и противовоспалительных эфирных масел;
- витаминов B, C, E, P;
- камфорной; фосфорной, никотиновой кислот;
- танинов;
- туйона.
Благоприятное влияние шалфея на женский организм выражается в омолаживании репродуктивной системы и ее оздоровлении для успешного зачатия. Кроме того, лекарственную траву применяют при наступлении менопаузы для более легкого протекания гормональной перестройки женского организма. Также, предписывают употребление этой целебной травы мужчинам при подозрении на патологии половых органов.
Шалфей назначается и для профилактики, и для лечения выявленных проблем, связанных с бесплодием. Это растение улучшает репродуктивное здоровье обоих будущих родителей, и основой такого целебного воздействия выступает высокое содержание фитоэстрогенов — аналогов группы гормонов человека. Они у женщин отвечают за благополучное развитие оплодотворенной яйцеклетки, а у мужчин — за здоровый сперматогенез.
Эстрогены
Растение приводит к норме содержание эстрогена, необходимое для лучшего принятия спермы и облегчения прохождения сперматозоидов по половым путям.
Воздействие на эндометрий
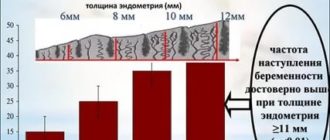
Частой причиной назначения растения является недостаточная толщина эндометрия. Фитоэстрогены способны увеличить её и, соответственно, вероятность успешного закрепления плода на стенке матки.
Образование фолликулов
Применяется для стимуляции роста фолликула, что также нормализует весь процесс работы яичников. Однако, если исследование на гормоны подтверждает созревание и разрыв фолликула по норме, то использовать растение не стоит, так как его прием нарушит естественное течение цикла.
Как влияет на менструальный цикл
Растение уменьшает болезненные ощущения во время фазы кровотечения и способствует регенерации миометрия на последующих этапах. Также шалфей широко используется для нейтрализации климактерических проявлений.
Воспалительные процессы
При воспалениях органов мочеполовой системы лекарственная трава (совокупно с медикаментами, назначенными врачом) способна облегчить симптомы таких болезней:
Уровень тестостерона
Нормальная выработка тестостерона особенно важна для мужчин при планировании зачатия, так как отвечает за качество семени.
Фитоэстрогены шалфея в мужском организме преобразуются в тестостерон и активно работают на повышение репродуктивных способностей: борются с застоем спермы, отеками, инфекциями.
Нормализация количества сперматозоидов
Активное влияние на сперматогенез шалфей оказывает за счет:
- перезапуска обменных процессов в яичках;
- активизации образования новых сперматозоидов;
- улучшения микроциркуляции крови в половых органах;
- нормализации проходимости семявыносящих протоков.
Кому противопоказан шалфей
Применение шалфея в лечебных целях должно быть одобрено лечащим врачом, потому что существует ряд заболеваний, являющихся абсолютным противопоказанием к применению данной травы:
- Эндометриоз;
- Новообразования любого генеза в матке и яичниках;
- Гипертония;
- Болезни почек в острой форме;
- Гипотиреоз;
- Аллергия.
Так, увеличение выработки эстрогенов усугубляет гормональный баланс, а недостаток прогестерона способен спровоцировать образование кист.
Лечебные свойства растения: что пьют?
Наиболее широко используется выжимка из растения — эфирное масло. На его изготовление идут листья и цветы шалфея лекарственного. Распространенный подвид – луговой – не обладает целебными свойствами, поэтому не используется в медицине.
Листья
Листья травы обладают серо-зеленым оттенком с полупрозрачными ворсинками. В лечебных целях используют листья без черенков, просушенные в течение 3 месяцев. Из полученной высушенной массы делают либо травяной чай, либо настой. Свое применение находят и свежие листья, за счет своих антимикробных свойств используемые при чистке зубов.
Цветы
Цветки обладают ярко выраженным ароматом и прекрасно подходят для получения эфирного масла-антисептика.
Стебли
Стебель не применяется отдельно, только в полноценном виде с листьями и цветками. Пучки неочищенных стеблей заливают кипящей водой, держат под прессом для размягчения четырехгранной структуры стебля, затем используют в качестве припарок.
Корни
Растение имеет корневое строение, богатое разветвлениями разной степени деревянистости. Из корней выжимают масло, которое, в отличие от эфирного, содержит меньшее количество туйона — вещества, вызывающего пищевое отравление.
- отвар;
- настой;
- припарки;
- масло, в том числе эфирное;
- в редких случаях сок.
Любая форма лечебного приема этой травы способствует улучшению основных показателей женского здоровья: стабильного менструального цикла, готовности организма к возможному зачатию, оптимального состояния репродуктивных органов для вынашивания и родов.
Настой
Прием растения для увеличения шансов забеременеть оправдан в случаях, когда проведенные врачом исследования показывают сниженный уровень женских гормонов.
Настой шалфея представляет собой более концентрированный напиток, чем отвар, и потому пьется реже и более малыми порциями. Наиболее распространенная схема приема — 2 раза в день по столовой ложке по прошествии часа после еды.
Однако возможны варианты индивидуального расчета ежедневной дозы с учетом результатов анализов.
Рецепты для улучшения овуляции
Для стимуляции выработки необходимых для беременности гормонов (фолликулостимулирующего, лютеинизирующего и др.) шалфей можно применять двумя способами:
- Прием отвара или настоя внутрь (заваренного по инструкции и употребляемого 3-4 раза в течение дня по схеме).
- Массаж эфирным маслом (втирание в кожу внизу живота).
Спринцевание для зачатия ребенка
При процедуре спринцевания применяется отвар, реже настой (малой концентрации). На этапе планирования беременности он может помочь справиться с воспалениями при молочнице, инфекциях и повреждении слизистой влагалища. В этом случае спринцевание может быть заменено сидячими ванночками.
Если же целебное растение призвано устранить гормональные проблемы женщины, влияющие на зачатие, то спринцевание необходимо делать непосредственно перед сексом.
Листья шалфея: как принимать правильно
Оптимальный вариант приобретения растения — в аптеке или специализированном магазине.
Шалфей может представлять собой как развесной сбор или порошок, так и пакетированный чай. Сертификат качества, предоставляемый точкой продаж, станет гарантией правильно собранного и просушенного сбора.
Источник: https://xn--80aadc3bb0afph1dp3h.xn--p1ai/zhenskoe-zdorove/chem-polezen-shalfej-pri-planirovanii-beremennosti.html
Ановуляторный цикл: как восстановить овуляцию?
9 месяцевЗдоровье
Известно, что для зарождения новой жизни необходимо участие двух клеток: сперматозоида и яйцеклетки, которая каждый месяц созревает в яичнике женщины. Но бывает так, что этот процесс нарушается и овуляции не происходит, а значит, и зачатие невозможно. А ведь это часто становится основной причиной бесплодия Почему же так происходит и можно ли вернуть «потерявшуюся» яйцеклетку?
Каждый месяц в яичнике женщины созревает крошечный пузырек – фолликул, содержащий яйцеклетку. Примерно в середине цикла она выходит из фолликула – это и есть овуляция. Затем яйцеклетка захватывается маточной трубой и продвигается по ней в матку.
Руководят этим процессом гормоны, вырабатывающиеся в головном мозге и яичниках. Кроме того, на развитие яйцеклетки могут влиять процессы, происходящие в других органах и тканях, например щитовидной железе, надпочечниках и жировой ткани.
Нарушения функции любого из этих органов и тканей приводит к сбою в созревании яйцеклетки. А менструальный цикл, в котором нет овуляции, называют ановуляторным.
А если овуляции нет?
Надо сказать, что нарушение овуляции составляет около 30–40 % всех причин бесплодия с женской стороны. К сожалению, женщина даже может не знать о том, что у нее не созревает и не выходит яйцеклетка, ведь часто при этом месячные идут в обычном ритме.
Но вот с зачатием в таких случаях возникают проблемы, так как, если выхода яйцеклетки из яичника не произошло, значит, сперматозоиду нечего оплодотворять, и понятно, что беременности в этом случае ждать не приходится. Нарушения овуляции могут наблюдаться по самым разным причинам.
Некоторые из них физиологические, другие связаны с заболеваниями как репродуктивной, так и других органов и систем.
Физиологические причины ановуляции
И у здоровых женщин овуляция наблюдается не каждый месяц. Кроме того, существуют периоды жизни, когда она не происходит вовсе. Так, овуляции нет у девочек до полового созревания и у женщин старшего возраста в период менопаузы, и поделать с этим уже ничего нельзя. Сокращаться количество овуляций в год начинает приблизительно в 30 лет (у кого-то раньше, у кого-то позже).
Совершенно нормальным считается отсутствие овуляции у беременных женщин, а также у кормящих мам в первые месяцы после родов (при условии, что они кормят малыша по требованию исключительно грудью) в сочетании с аменореей (отсутствием менструаций). Существуют и другие причины нарушения овуляции.
Сильнейшее эмоциональное потрясение (смерть близких, серьезные проблемы в семейной жизни), постоянные стрессы деловой женщины могут приводить к полному отсутствию у них овуляции при сохранении менструаций. Нарушения овуляции могут быть и «благодаря» интенсивным физическим нагрузкам, хроническому переутомлению, длительным путешествиям и изменениям климата.
Во всех этих случаях сбой в созревании яйцеклетки вызван защитной реакцией организма на сверхнагрузки. Часто отсутствие овуляции наблюдается у женщин весом меньше 45 кг и при резком снижении массы тела на 5–10 % в месяц.
Нормальным считается и отсутствие овуляции у женщин, принимающих оральные контрацептивы и использующие другие методы гормональной контрацепции. Ведь действие препаратов как раз и заключается в подавлении созревания яйцеклетки. Иногда после длительного приема оральных контрацептивов возникает осложнение – отсутствие менструаций и возможности зачатия в течение 6 месяцев после прекращения их приема.
Источник: https://kiozk.ru/article/9-mesacev/anovulatornyj-cikl-kak-vosstanovit-ovulaciu
Посткоитальный тест
| Клочкова Елена Александровна Врач акушер-гинеколог, врач гинеколог-эндокринолог, к.м.н.Основное направление деятельности — лечение нарушений менструального цикла, воспалительных заболеваний придатков матки, патологии шейки матки и влагалища, миомы матки, эндометриоза, кист яичников. Осуществляет ведение беременности с сопутствующей экстрагенитальной патологией. Задать вопрос Записаться на прием Посмотреть отзывы |
| Клочкова Елена Александровна Врач акушер-гинеколог, врач гинеколог-эндокринолог, к.м.н.Основное направление деятельности — лечение нарушений менструального цикла, воспалительных заболеваний придатков матки, патологии шейки матки и влагалища, миомы матки, эндометриоза, кист яичников. Осуществляет ведение беременности с сопутствующей экстрагенитальной патологией. Задать вопрос Записаться на прием Посмотреть отзывы |
Нужна дополнительная информация?
Спасибо за обращение.
Ваша заявка принята. Наш специалист свяжется с Вами в ближайшее время
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.
Спасибо за обращение.
Ваша заявка принята. Наш специалист свяжется с Вами в ближайшее время
Нажимая на кнопку, вы даете согласие на обработку своих персональных данных
Посткоитальный тест (менее известный как проба Шуварского) – в народе его называют просто «тест на совместимость». Это исследование слизи из цервикального канала через некоторое время (4-9 часов) после полового акта.
Что позволяет определить посткоитальный тест?
- состояние шеечной слизи;
- взаимодействие между цервикальной слизью женщины и сперматозоидами;
Кому стоит пройти данный вариант обследования?
- парам, которым после 12 месяцев активной половой жизни без контрацепции не удалось зачать ребенка;
- парам, которым выставлен диагноз «бесплодие»;
- при возникновении сомнений о «половой несовместимости».
Полезно знать
Пришеечная (цервикальная) слизь женщины меняется на протяжении всего менструального цикла, изменения эти связаны с соотношением женских половых гормонов.
Соответственно этим изменениям меняется как подвижность, так и жизнеспособность сперматозоидов, попавших в женский организм. Если рассматривать 28-дневный цикл, «благоприятный» состав слизи начинается с 9 дня и по нарастающей до дня овуляции.
После овуляции состав меняется в иную сторону, создавая из слизи серьезный барьер и препятствуя возможности забеременеть.
Поэтому чрезвычайно важно проводить тест на супружескую совместимость именно в самый благоприятный день. Этот день поможет определить врач – некоторое время вы будете наблюдаться, чтобы установить точное время овуляции, после чего доктор скажет, на какой день цикла должно прийтись исследование. Врачи — гинекологи нашего центра сделают все, чтобы результат получился достоверным и в кратчайшие сроки!
Показатели посткоитального теста
Первое, что оценивается – вязкость слизи. Чем слизь более вязкая, тем труднее сперматозоидам проникнуть к яйцеклетке. Как было сказано, состав ее меняется ко дню овуляции, но у каждой женщины это индивидуально – у одних уже на 9 день слизь достаточно жидкая, а другие имеют шанс забеременеть только в течение 2-3 дней в цикле.
Второе – оценивается pH цервикального канала. Этот показатель немаловажен, т.к. напрямую влияет на подвижность сперматозоидов. В щелочной среде их активность высока, а кислая (ниже 7.0), напротив, замедляет их вплоть до обездвиживания. Наиболее благоприятные цифры pH – 7.0-8.0
Также определяют количество сперматозоидов в цервикальной слизи.
Что делают перед обследованием
Чтобы добиться максимально точного результата, специалисты нашей клиники предварительно обследуют женщин. Для точного выбора дня обследования вы должны знать день своего менструального цикла (начинают отсчет с первого дня месячных).
Желательно вести в течение 3-4 месяцев дневник базальной температуры. Для этого ежедневно утром, еще до того, как вы встанете, градусник необходимо ввести в прямую кишку (до 6 см), а результат обязательно записывать. Ближе ко дню овуляции температура будет нарастать, приближаясь к 37 градусам.
Обязательно контролируем процесс на УЗИ – созревший фолликул при этом хорошо виден.
За 3-4 дня до проведения теста женщине потребуется сдать анализ на ИПП (инфекции, передающиеся половым путем), а мужчине сдать сперму для спермографии.
Подготовка к тесту
За 2-3 дня.
- исключить использование влагалищных форм лекарств;
- воздерживаться от половой жизни;
- не использовать презервативы;
- половой акт должен быть в день исследования (время от полового акта до проведения исследования должно составлять 4-6 часов);
- после полового акта женщине необходимо лежать 30 минут;
- до теста нельзя подмываться;
- запрещается пользоваться тампонами (разрешается использование гигиенических прокладок).
Как проходит само исследование
Взятие материала для теста ничем не отличается от привычного посещения гинеколога. Врач осмотрит вас при помощи зеркала, а образцы слизи собираются специальной пипеткой и отправляются в лабораторию.
Возможные результаты посткоитального теста Шуварского
- Положительный – очень высокие шансы забеременеть. При этом в слизи должно быть не менее 25 сперматозоидов с хорошей подвижностью.
- Удовлетворительный означает, что ваши шансы забеременеть высокие. В слизи 10 и более сперматозоидов, подвижность – прямолинейная.
- Сомнительный – плохая подвижность сперматозоидов, количество 5-10.
Либо секрет женских половых путей угнетает их активность, либо день выбран неверно.
- Плохой – обнаружены неподвижные сперматозоиды. Вероятнее всего, совместимость партнеров плохая.
- Отрицательный – не найдено сперматозоидов. Причина – непопадание спермы в женские половые пути, либо проблемы с эякуляцией у мужчины.
Даже если результат теста плохой или отрицательный, ни в коем случае нельзя отчаиваться. Причин для плохого результата может быть очень много. Это и неправильно выбранный день, и наличие воспалительных и простудных заболеваний у партнеров, слишком раннее (до 4-х часов) или позднее проведение теста.
Поэтому зачастую тест требуется повторить либо провести дополнительное обследование.
Где пройти обследование?
В Москве данный тест проводится в центре «СМ-Клиника». О стоимости услуги можно узнать в консультации клиники, позвонив по телефону, или на официальном сайте клиники.
Проводится предварительное консультирование у опытных врачей — гинекологов, изучение вашей истории, послетестовые рекомендации и наблюдение врачей в процессе всего лечения. При необходимости, прямо на месте можно пройти дополнительное обследование и получить консультацию смежных специалистов. Обратившись в наш центр, вы можете быть уверены в результате.
| Наименование услуги | Цена (руб.)* |
| Консультация гинеколога по акции | 1 000 руб. |
| Посткоитальный тест | 4 200 руб. |
Принимаем к оплате банковские карты VISA, MASTERCARD, MAESTRO
Источник: https://www.smclinic.ru/professional-services/postkoitalnyy-test/
Менструальный цикл и овуляция
Если ваши месячные проходят болезненно, нет никаких причин страдать молча. Обратившись в нашу клинику, женщины с дисменореей, нерегулярными или болезненными менструациями смогут получить квалифицированную помощь специалиста и доступ к целому ряду вариантов лечения.
В случае проблем с овуляцией, доктор производит оценку состояния пациентки для выявления причины бесплодия. Он назначит соответствующее лечение, которое поможет семье зачать ребенка. Женское бесплодие может быть вызвано различными факторами, в том числе дисфункцией яичников.
Менструальный цикл — это ряд ежемесячных изменений, проходящих в женском организме в рамках подготовки к возможной беременности. Каждый месяц один из яичников формирует фолликул, из которого выходит яйцеклетка – этот процесс называется овуляцией. В то же время, циклические гормональные изменения готовят матку к возможной беременности. Если произошла овуляция, но яйцеклетка не оплодотворена, слизистая оболочка матки отторгается и наступает менструация.
Что является нормой?
Менструальный цикл считается с первого дня начала одной менструации до первого дня следующей. Он индивидуален для каждой женщины. Менструации в норме могут происходить в промежутке от 21 до 35 дней и длиться от двух до семи дней. В течение первых нескольких лет после начала менструации длинные циклы являются нормой. Тем не менее, менструальный цикл, как правило, сокращается и становится более регулярным в течение 1 года от начала месячных.
Ваш менструальный цикл считается регулярным, если промежутки между месячными — примерно одной длины каждый месяц или отличаются на 1-2 дня. В норме месячные должны быть безболезненными ,необильными и завершиться в течение 3-5 дней.
Имейте в виду, что использование определенных типов контрацепции, таких как противозачаточные таблетки непрерывного цикла, меняет менструальный цикл. Поговорите с вашим врачом о том, чего ожидать во время приема препарата, а также как это может повлиять на возможность зачатия в будущем. Это важный аспект, который следует учитывать при планировании беременности и ведении беременности.
Как я могу отслеживать свой менструальный цикл?
Чтобы выяснить, что нормально для вас, начните вести учет вашего менструального цикла в календаре или с помощью мобильного приложения. Начните с отслеживания даты начала в каждом месяце в течение нескольких месяцев подряд, чтобы определить регулярность менструаций.
- Если у вас есть беспокойство по поводу месячных, ежемесячно обращайте внимание на следующие факторы:
- Дата окончания. Как долго обычно длятся месячные? Они длиннее или короче, чем обычно?
- Интенсивность менструаций. Запишите интенсивность менструаций. Не кажется ли она легче или тяжелее, чем обычно? Как часто вы нуждаетесь в новых средствах персональной гигиены?
- Аномальные кровотечения. Вы наблюдали кровотечение между месячными?
- Боли. Опишите любую боль, связанную с месячными. Усугубляется ли боль со временем?
- Другие изменения. Почувствовали ли вы изменения в настроении или поведении?
Что является причиной нарушения менструального цикла?
Нарушения менструального цикла могут быть вызваны рядом причин, в том числе:
Беременность или кормление грудью. Задержка или пропущенный цикл может быть ранним признаком беременности. Кроме того, зачастую грудное вскармливание до определенного срока блокирует возобновление менструации после беременности.
Пищевые расстройства, сильная потеря веса или чрезмерные тренировки. Расстройства приема пищи – такие как нервная анорексия, резкая потеря веса и сильное увеличение физической активности могут привести к нарушению менструации.
Синдром поликистозных яичников (СПКЯ). Это распространенное гормональное расстройство может вызвать образование небольших кист на яичниках и служит причиной нерегулярных месячных.
Преждевременное истощение функции яичников. Преждевременное истощение функции яичников относится к потере нормальной функции яичников возрасте до 40 лет. Женщины, у которых наблюдается преждевременное угасание функции яичников (также известное как первичная недостаточность яичников) имеют нерегулярные или редкие менструальные циклы в течение многих лет.
Воспалительные заболевания тазовых органов. Эти инфекции половых органов также вызвают нерегулярные менструальные кровотечения.
Миома матки. Миома матки — доброкачественное новообразование матки, которое может вызвать обильные менструации и кровотечение между циклами.
Что я могу сделать, чтобы предотвратить нарушения менструального цикла?
Для некоторых женщин использование назначенных врачом противозачаточных таблеток помогает в регулировании менструального цикла. Однако некоторые нарушения менструального цикла невозможно решить только медикаментозными средствами.
Регулярные осмотры – лучшая гарантия того, что проблемы, касающиеся женского здоровья, будут диагностированы в кратчайшие сроки.
Кроме того, обратитесь к врачу, если:
- Ваши месячные внезапно прекратились более чем на 90 дней, и вы не беременны
- Ваши месячные становятся нерегулярными
- Кровотечение продолжается более семи дней
- Кровотечение изменилось в сторону обильного, вынуждая чаще менять средства личной гигиены.
- Ваши месячные наступают менее чем через 21 день или более чем через 35 дней
- Вы наблюдаете кровотечение между месячными
- Вы испытываете сильные боли во время менструации
- Вас лихорадит и тошнит после использования тампонов
Помните: контроль вашего менструального цикла помогает вам узнать, что для вас нормально, а что нет. Если у вас есть вопросы или сомнения по поводу вашего менструального цикла, проконсультируйтесь со своим врачом.
Источник: https://nikamed.com.ua/news/menstrualnyj-cikl-i-ovuljacija
Дни овуляции и беременность. Вычисление дней овуляции
Если у женщины нормальный менструальный цикл продолжительностью 28 дней, то овуляция у нее обычно наступает на 14-й день. Как же вычислить день овуляции?
Если у женщины нормальный менструальный цикл продолжительностью 28 дней, то овуляция у нее обычно наступает на 14-й день.
Как же вычислить день овуляции? Есть один доступный способ — измеряя ректальную температуру (то есть температуру в прямой кишке). Делается это так: каждый день утром, не вставая с постели, в прямую кишку на 3 минуты вводят градусник.
Затем температуру записывают, составляя график ее колебаний на протяжении всего менструального цикла.
Начиная с первого дня очередной менструации и до 14-го дня ректальная температура должна быть ниже 37 градусов. В день овуляции она также ниже 37, но с 15-го дня начинает повышаться и держится почти две недели на уровне выше 37 градусов, спадая перед менструацией.
Соответственно, если с 15-го дня температура повысилась, то накануне прошла овуляция. Причем разница между первой и второй половиной цикла должна быть не меньше 0,6-0,8 градуса. Чтобы результат был более точным, наберитесь терпения и измеряйте температуру каждый день.
В течение 3-4 циклов. И когда женщина после такой длительной проверки видит по графикам, что овуляция наступает у нее каждый раз четко на 14-й день цикла (или, возможно, четко на 15-й) и никаких сдвигов не бывает, она может быть уверена, что этот метод ей подходит.
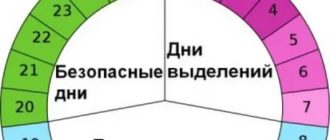
Наиболее опасный период с 10-го приблизительно по 19-й день от начала менструального цикла (то есть сам день овуляции, пять дней до него и дня три после). А наиболее безопасный период соответственно до 10-го дня от начала цикла и с 20-го по 28-й день.
Овуляция
Овуляция — (лат. ovum — яйцо), выход зрелой, способной к оплодотворению яйцеклетки из фолликула яичника в брюшную полость; этап менструального цикла (яичниковый цикл). Овуляция у женщин детородного возраста происходит периодически (каждые 21-35 дней).
Периодичность её регулируется нейрогуморальными механизмами, главным образом гонадотропными гормонами передней доли гипофиза и фолликулярным гормоном яичника. Овуляции способствует накопление фолликулярной жидкости и истончение ткани яичника, располагающейся над выпятившимся полюсом фолликула.
Постоянный для каждой женщины овуляционный ритм претерпевает изменения в течение 3 месяцев после аборта, в течение года после родов, а также после 40 лет, когда организм готовится к предклимактерическому периоду. Прекращается овуляция с наступлением беременности и после угасания менструальной функции.
Установление срока овуляции важно при выборе наиболее результативного времени для оплодотворения, инсеминации искусственной и экстракорпорального оплодотворения.
Субъективными признаками овуляции могут быть кратковременные боли внизу живота, объективными — увеличение слизистых выделений из влагалища и снижение ректальной (базальной) температуры в день овуляции с повышением её на следующий день, повышение содержания прогестерона в плазме крови и др.
Нарушение овуляций обусловлено дисфункцией гипоталамо-гипофизарно-яичниковой системы и может быть вызвано воспалением гениталий, дисфункцией коры надпочечников или щитовидной железы, системными заболеваниями, опухолями гипофиза и гипоталамуса, стрессовыми ситуациями. Отсутствие овуляции в детородном возрасте (ановуляция) проявляется нарушением ритма менструаций по типу олигоменореи (менструация продолжительностью 1-2 дня), аменореи, дисфункциональных маточных кровотечений.
Ановуляция всегда является причиной бесплодия женщины. Методы восстановления овуляции определяются причиной, вызвавшей ановуляцию, и требуют обращения к гинекологу и специального лечения.
Некоторые женщины испытывают пик сексуальной возбудимости в дни овуляции.
Однако использование физиологического метода контрацепции от беременности, основанного на половом воздержании во время овуляции, особенно труден для молодых супругов, частота коитусов у которых достигает довольно высокого уровня.
Кроме того, при сильных любовных волнениях и нервных стрессах может произойти дополнительная овуляция (особенно при эпизодических, нерегулярных сношениях) и тогда за один менструальный цикл созревает не одна, а две яйцеклетки. Об этом следует помнить, выбирая тот или иной способ контрацепции.
Менструация. Менструальный цикл. Месячные
Физиологический (нормальный) менструальный цикл должен удовлетворять следующим условиям:
- Менструальный цикл должен быть двухфазным (в яичниках — фазы фолликулярная и желтого тела, в матке — пролиферативная и секреторная);
- Менструальный цикл должен иметь нормальную продолжительность, т. е. быть не короче 19 дней и не продолжительнее 45 дней (наиболее часто менструация(месячные) имеет период 28-30 дней);
- Менструация(месячные) должна быть цикличной (т. е. менструация у каждой женщины должна иметь постоянную длительность):
- Менструация должна иметь продолжительность не меньше 2 дней и не больше 7 дней, причем в течение всего этого времени общая кровопотеря не должна быть меньше 50 мл и больше 150 мл;
- менструация не должна вызвать болезненных явлений.
Менструация. Общие сведения
Первая менструация (месячные) является наиболее бросающимся в глаза свидетельством наступившей половой зрелости.
Большей частью первая менструация (месячные) наступает в возрасте 14-15 лет. Однако полного развития организм девушки достигает в среднем к 18 годам.
Физиологические процессы в организме женщины подвергаются волнообразным колебаниям, максимальное напряжение которых приходится на самый конец предменструального периода, а критическое падение совпадает с днями когда идет менструация.
Эти циклические изменения в период половой зрелости могут найти внешнее проявление у некоторых даже :здоровых женщин в нарушении теплорегуляции (субфебрильная температура во время менструации), в изменении молочных желез (увеличение паренхимы и их нагрубание в предменструальные дни и во время менструации), в увеличении щитовидной железы, в изменении мышечной силы, глубины дыхания, артериального давления, в изменении настроения и т. п. изменениях, являющихся следствием того, что у женщины идет менструация (месячные).
Следовательно, менструальный цикл это периодические месячные циклические изменения во всем организме женщины, в частности, в ее половой сфере, наиболее выраженным внешним проявлением, которых является менструация ( месячные ). Продолжительность менструального цикла считают от дня когда начинается одна менструация до первого дня менструации следующей.
Как происходит овуляция?
Чтобы понять свой организм необходимо досконально изучить его. Чтобы понять, как работает репродуктивная система женщины желательно знать ее строение. Это не так сложно как кажется на первый взгляд.
Женский организм наделен двумя яичниками, расположенными внизу живота по обе стороны от матки. Яичники производят яйцеклетки. Кроме этого, являясь органами внутренней секреции, яичники вырабатывают гормоны, наиболее известны из которых эстроген и прогестерон.
Важно! Яичники накапливают яйцеклетки еще на стадии внутриутробного развития девочки. В двух яичниках новорожденной насчитывается сотни тысяч яйцеклеток. Правда, все они бездействуют до наступления периода полового созревания, то есть примерно до 12 лет. За это время определенное количество клеток погибает, но остается 300 000 — 400 000 полноценных яйцеклеток.
С момента полового созревания и до наступления климакса женщина переживет от 300 до 400 менструальных циклов, в результате которых созреет столько же ооцитов, способных стать оплодотворенными. По данным французской семейной статистики, женщины в среднем рожают по 2 ребенка. Это значит, что только 2 (или 3) из сотен тысяч ооцитов выполняют свою миссию! Чтобы лучше понять процесс овуляции, обратимся к воображению.
Каждый яичник подобен черносливу. Во время менструального цикла в нем созревает одна из множества яйцеклеток. Она дремала в неподвижности и ждала сигнала 15, 30 или 40 лет. Под влиянием фолликулостимулирующего гормона (ФСГ) гипофиза — эндокринной железы на нижней поверхности головного мозга, начинает расти фолликул (мешочек) с выбранной для овуляции в данном цикле яйцеклеткой.
Диаметр фолликула в начале цикла не превышает 1 мм, а через 2 недели он достигает 20 мм. По мере роста фолликула на поверхности яичника образуется выпуклость, которая к середине цикла увеличивается до размера виноградины. Внутри «виноградины» (фолликула) содержится жидкость и маленькое «семечко» диаметром 0,1 мм.
В середине цикла, приблизительно через 12 дней после начала менструации, гипофиз выбрасывает большое количество лютеинизирующего гормона (ЛГ). Через 36 часов после этого происходит овуляция. До сих пор дремавшее ядро яйцеклетки просыпается и готовит свои хромосомы для возможного оплодотворения.
Хромосомы, находящиеся в ядре, являются носителями генетического кода. Цель оплодотворения — слияние двух половых клеток (гамет), происходящих от разнополых особей. Все клетки человеческого организма содержат 46 хромосом. Поэтому две гаметы должны образовать новую клетку, содержащую тоже 46 хромосом.
При простом сложении получилось бы 92 хромосомы, но это привело бы к биологической ошибке, последствием которой стало бы прекращение рода. Следовательно, каждый из партнеров должен вдвое уменьшить свое количество хромосом (до 23). В яйцеклетке сокращение количества хромосом происходит после выделения гипофизом лютеинизирующего гормона. Для такого преобразования ей достаточно 20 — 36 часов.
Подготавливая себя к приему сперматозоида, яйцеклетка выталкивает на периферию, в маленький мешочек, называемый первым полярным тельцем, половину своих хромосом. Встреча со сперматозоидом должна произойти в строго определенное время.
Если это случится раньше, яйцеклетка не будет готова к приему сперматозоида, так как не успеет поделить свои хромосомы; если — позже, то она рискует упустить период максимальной готовности к оплодотворению. Мы уже знаем, что в большинстве случаев не происходит оплодотворения, несмотря на то, что у женщины в течение детородного периода созревает 300 — 400 ооцитов.
Следующие 14 дней после овуляции, вторая часть цикла, проходят в подготовке слизистой оболочки матки, образующей «мягкую постельку» для зародыша. Вся подготовка напрасна, если зачатие не произошло, и ее биологические последствия пройдут вместе с менструальным кровотечением. Но в одном из яичников уже снова зреет надежда — растет новая «виноградная ягода»
Что же происходит, если ожидание оправдывается? Вышедшая из фолликула яйцеклетка, осуществив сокращение хромосом, попадает в маточные трубы, которые своими мягкими бахромками соединяются с яичником. Бахромки напоминают раскрывшийся цветок на конце стебля. А его живые лепестки на ходу захватывают яйцеклетку, словно пчелу, собирающую нектар.
Свидание яйцеклетки и сперматозоида обычно происходит в самой маточной трубе.
Маточная труба представляет собой цилиндрический мышечный орган, внутри она выстлана слизистой оболочкой, покрытой ворсинками и содержащей железы, вырабатывающие секрет. Такое строение способствует перемещению яйцеклетки и (если произошло оплодотворение) зародыша в матку, где для него приготовлено место.
Источник: http://ndoctor.ru/ginekolog12.htm
Узи мониторинг фолликулогенеза
Фолликулогенез – процесс поэтапного развития яйцеклетки в женском организме. Мониторинг фолликулогенеза – наблюдение за овуляцией с помощью ультразвуковой диагностики. Специалисты отделения репродуктивной медицины ЦКБ РАН в Москве проводят УЗИ фолликулометрию на современном высокоточном оборудовании, что определяет исключительную точность результатов обследования.
Цели и преимущества метода
Ультразвуковое исследования фолликулогенеза показано женщинам с целью выявить возможные патологии процесса созревания яйцеклетки, а также для контроля качества биоматериала перед его забором для ВРТ. Исследование позволяет наблюдать рост доминантного фолликула и определить его готовность к оплодотворению.
Диагностика позволяет определить:
- Качество работы яичников и состояние репродуктивной системы женщины в целом;
- Состояние эндометрия;
- Выявить возможную причину бесплодия;
- Точный день цикла;
- Факторы, влияющие на сбой менструального цикла;
- Оптимальный день для проведения пункции фолликулов – актуально для женщин, участвующих в программах ЭКО или для доноров ооцитов.
Контроль фолликулогенеза, как метод диагностики, отличается следующими преимуществами:
- Является абсолютно безвредным и безболезненным (как обычное УЗИ малого таза).
- Может проводиться в трансвагинальном или трансабдоминальном формате.
- Отличается высокой точностью полученных результатов.
- Позволяет повысить шансы на успешное ЭКО или корректно определить причину патологий в репродуктивной системе женского организма.
- Имеет объективно доступную стоимость.
Методы проведения и подготовка
Врач определяет, какой метод УЗИ фолликулогенеза – трансвагинальный или трансабдоминальный – будет лучшим в конкретной ситуации. Важно знать, на какой день проводится УЗИ для определения овуляции, и подготовиться к обследованию.
- Если у пациентки нормальная продолжительность цикла, составляющая 28 дней, то УЗИ выполняется между 8 и 10 днем.
- Если цикл более длинный или напротив – короткий, мониторинг овуляции проводится из расчета за 4-5 дней до середины цикла.
- Женщинам, которые страдают от нерегулярных месячных, проведение процедуры показано между 3 и 5 днем после прекращения менструального кровотечения.
В рамках подготовки к процедуре женщина должна придерживаться диеты, нацеленной на снижение газообразования в кишечнике, что может негативно сказаться на информативности предстоящего обследования. Лучшее время для обследования – утром, перед первым приемом пищи.
Помните: Узи мониторинг фолликулогенеза проводится курсом, 3-4 раза. Это увеличивает общую цену диагностики, но такой подход является единственно возможным при необходимости точного результата.
Количество повторных диагностик и их лучшее время по дням проведения врач определяет в индивидуальном порядке, в том числе, основываясь на целях диагностики.
Если фолликулометрия выполняется с целью контроля размера фолликула и определения дня выхода яйцеклетки, то процедура будет повторяться каждые 2-3 дня.
Трактовка результатов
Нормой зрелого, готового для оплодотворения женского биоматериала является фолликул диаметром от 1,8 см при толщине эндометрия в 0,8 см. Далее врач рассчитывает предположительное время овуляции и назначает контрольное УЗИ после овуляции на 2-3 день, чтобы убедиться, что она действительно произошла. Убедиться в этом можно по следующим признакам:
- На фолликулометрии после овуляции не выявлен доминантный фолликул, который определялся на предыдущих обследованиях;
- В позадиматочном пространстве определяется незначительное количество жидкости;
- Есть желтое тело.
Важно: если по каким-либо причинам контрольное УЗИ будет проведено позже обозначенного срока, то на обследовании уже не будет выявлено желтое тело и жидкость.
Где сделать в Москве УЗИ на овуляцию?
Источник: https://www.ckbran.ru/hospital/eko-ekstrakorporalnoe-oplodotvorenie/uzi-monitoring-follikulogeneza
Болезненная овуляция. Полное Описание
Количество просмотров: 28956
Сегодня поговорим о таком распространенном явлении среди женщин как болезненная овуляция. Статистика свидетельствует о том, что около половины женского населения испытывает боль в середине месячного цикла. Почему же это происходит, нормально ли подобное положение вещей?
Как известно, овуляция — это фаза менструального цикла, которая совпадает с выходом ооцита из яичника. У большинства женщин детородного возраста овуляция происходит раз в месяц, за исключением периодов беременности и лактации. Общие признаки овуляции — увеличение сексуального желания и изменения состава цервикальной слизи.
В среднем менструальном цикле (28 дней), овуляторная боль возникает примерно через две недели после начала менструации и совпадает с разрывом фолликула и высвобождением зрелой яйцеклетки.
Болезненные ощущения, как правило, односторонние, локализуются в нижней части живота справа, или слева, в зависимости от яичника, выпускающего яйцеклетку. Такое состояние может сохраняться от нескольких часов до нескольких дней.
В следующем цикле боль может перейти на противоположную сторону, иногда она сопровождается кровянистыми выделениями из влагалища. Некоторые женщины испытывают тошноту.
Дискомфорт, связанный с овуляторной болью в большинстве случаев не нуждается в медицинской помощи. Тем не менее, сильная боль может быть симптомом воспаления тазовых органов или внематочной беременности.
Причины болезенной овуляции
Боль может проявляться до, во время или после овуляции. Точная причина неизвестна, но есть несколько правдоподобных объяснений болезненному состоянию:
- отек фолликулов в яичниках. Как раз перед самой овуляцией рост зрелого фолликула, содержащего яйцеклетку, расширяет и расширяет поверхность яичника, вызывая боль;
- разрыв стенки яичника;
- раздражение брюшины. Когда яйцеклетка развивается в яичниках, она окружена фолликулярной жидкостью. На момент овуляции, с разрыва зрелого фолликула, содержащего яйцеклетку, вытекает эта жидкость вместе с небольшим количеством крови и может раздражать слизистую оболочку брюшной полости. Как только жидкость всасывается, боль проходит;
- боль может быть связана с сокращением гладкомышечных клеток яичника, его связок и сокращением маточной трубы.
Когда обратиться к врачу?
Если овуляторная боль вызывает беспокойство, длится более трех дней или связана с другими необычными симптомами имеет смысл придти в Медицинский центр «Боголюбы» на консультацию к гинекологу. Чтобы помочь определить связь болезненных ощущений с овуляцией, врач может попросить пациентку отслеживать менструальные циклы, отмечая болезненные эпизоды и их расположение.
Лечение болезненной овуляции
Эффективной терапией может стать прием противозачаточных таблеток. Оральные контрацептивы изменяют женский гормональный цикл, предотвращая овуляцию. В случае сильной боли прибегают к болеутоляющим средствам, таким как, например, ибупрофен.
Кроме того, некоторые домашние средства позволяют облегчить боль. Можно приложить к животу грелку или принять ванну. Тепло увеличивает кровоток, расслабляет напряженные мышцы и снимает спазм.
Полезно также во время овуляции избегать дрожжевых и молочных продуктов.
Источник: https://bogolybu.com.ua/ru/article/boliucha-ovuliatsiia/
Овуляция и её роль в зачатии
Если говорить максимально коротко, то овуляцией называют процесс выхода созревшей яйцеклетки из фолликула. Продолжительность овуляции составляет до пяти минут.
С момента рождения девочки в ее организме насчитывается почти миллион яйцеклеток, располагаются они в яичниках и, что самое удивительное, у каждой яйцеклетки есть свой собственный «дом» — фолликул. Но к первой менструации фолликул с яйцеклетками становится в разы меньше.
В первой фазе менструального цикла под воздействием определенных гормонов до 15-ти яйцеклеток начинают свое созревание.
Приблизительно через 10 дней после начала созревания один фолликул с яйцеклеткой внутри становится доминантным — он имеет больший размер и «сильнее» своих «конкурентов». Когда яйцеклетка «поспеет», она прорвет своим натиском фолликул и выйдет наружу.
Дальше — по маточной трубе она поднимется в полость детородного органа и будет 24 часа дожидаться оплодотворения сперматозоидом. Если дождется — то зачатие можно считать состоявшимся.
По каким признакам можно определить овуляцию?
Парам, планирующим стать родителями, важно понимать, как можно определить начало овуляции и, тем самым, повысить шанс на беременность. Если женщина будет внимательно прислушиваться к своему организму и если будет знать некоторые нюансы, то определить начало овуляции будет довольно просто.
Объективных признаков овуляции два: это изменение базальной температура и изменение характера влагалищных выделений.
О базальной температуре
Базальная температура измеряется в заднем проходе каждое утро, не вставая с постели. Если женщина будет делать это в течение продолжительного времени, то поймет, что в день Х базальная температура снижается примерно на 0.3 градуса, а затем — резко поднимается приблизительно на полградуса. Снижение базальной температуры — явный признак начала овуляции. Сейчас самое время половой близости.
Самым благоприятным период для зачатия считаются первые 15 часов после овуляции.
О выделениях из влагалища
Непосредственно перед выходом яйцеклетки из фолликула влагалищные выделения становятся более жидкими, цвет меняется с белесого на прозрачный. Визуально выделения приобретают вид сырого яичного белка, а на ощупь становятся очень скользкими, слизскими и имеют способность к растягиванию.
Самый точный метод определить момент выхода яйцеклетки из фолликула — это специальное ультразвуковое исследование под названием «фолликулометрия». Первую фолликулометрию проходят на десятый день цикла, в ходе исследования врач выявит рост фолликула и приблизительно определит день овуляции. После первого исследования последующие проводятся один раз в двое суток.
О субъективных признаках овуляции
Благоприятный период для зачатия женщина может определить и по некоторым субъективным признакам. Так, при прорыве фолликула яйцеклеткой женщина испытывает кратковременный, но довольно интенсивный дискомфорт в районе яичников. Также нередко женщины при овуляции жалуются на неприятные покалывания в нижней части живота и в районе поясничного отдела позвоночника. Кроме того, в овуляцию повышается либидо.
Но все перечисленные признаки могут свидетельствовать о каких-либо других процессах в организме, с овуляцией никак не связанных.
Что такое тест на овуляцию и по какому принципу он действует?
Достаточно точный способ определить начало овуляции — это применение специального теста. Тест на овуляцию по своей «конструкции» очень похож на стрип-полоску для определения беременности: в упаковке чаще всего имеется пять бумажных полосок, разделенных напополам.
На одну половину такой полоски нанесена контрольная ярко окрашенная полоска-риска, а на другую половинку — специальный реагент, который срабатывает в случае, если в моче женщины выявлен лютеинизирующий гормон.
Максимальной концентрации в моче этот гормон достигает за 12-36 часов до момента овуляции.
При стандартном менструальном цикле в 28 дней, тест следует проводить с 11-ого дня. Желательно делать это с утра, при этом на ночь не употреблять много жидкости.
После замачивания тест-полоски нужно подождать несколько минут (чаще всего — три) и после уже можно оценить результат: если полоска на половинке с реагентом аналогична по цвету контрольной полосе, или ее цвет еще более насыщенный, то овуляцию уже наступила.
В случае же, если цвет тестовой риски блеклый, то нужно еще немного подождать — овуляция наступит в ближайшее время.
Об овуляционном цикле и днях овуляции
Менструальный цикл, независимо от его продолжительности, условно имеет две фазы — фазу фолликулярную и фазу лютеиновую. Первая — от менструации и до овуляции, вторая начинает свой отчет после выходя яйцеклетки из фолликула. Продолжительный фаз может варьироваться: фолликулярная — 9 — 21 день, лютеиновая — 12 — 16 дней. Как видно, фолликулярная фаза имеет большой разброс своей продолжительности, в то время как лютеиновая фаза является более стабильной.
Исходя из этой информации, рассчитывая дату овуляции самостоятельно, ориентируйтесь на вторую — лютеиновую — фазу: если цикл составляет 31 день, то лютеиновая фаза будет длится от 14-ти до 15-ти дней, а овуляция наступит на 17-ые сутки. При коротком, трехнедельном цикле, яйцеклетка может прорвать фолликул уже на 9-ый — 11-ый день.
Если у женщины стабильный менструальный цикл, то овуляция происходит в одни и те же дни ежемесячного цикла и она может использовать выше описанный метод расчета. Тем же женщинам, которые не могут похвастаться стабильностью цикла, стоит прибегнуть к дополнительным способам определения важного для зачатия дня.
Нерегулярность цикла и возможность беременности
На этапе планирования беременности женщинам с нерегулярными менструациями часто прописывается прием специальных препаратов, направленных на поддержание оптимального баланса гормонов и стабилизацию цикла. Если ваш гинеколог настаивает на приеме такого препарата, то не стоит отказываться — такая мера способна превратить ваши мечты о материнстве в реальность!
Отсутствующая овуляция
Многие женщины уверены, что овуляция — явление строго ежемесячное, а потому забеременеть можно в любой месяц. Однако на самом деле это совсем не так. У молодой и здоровой женщины в год бывает примерно 2 — 3 менструальных циклов без овуляции. Такие циклы носят название «ановуляторные».
С возрастом таких «пустых» циклов становится все больше: например, большинство сорокалетних женщин имеют всего от пяти до семи овуляций в год. И это абсолютная норма. Однако если овуляций нет вообще, то это указывает на наличие неполадок в женском организме.
Частыми причинами отсутствия овуляций врачи называют воспалительные процессы в организме, регулярные стрессы, инфекционные заболевания и гормональные сбои.
При отсутствии овуляций и сильном желании завести ребенка женщине нужно как можно раньше обратится к гинекологу: специалист поможет установить причину постоянных ановуляторных циклов и назначит соответствующую терапию.
О стимуляции овуляции
При отсутствии овуляций и неэффективности гормональной терапии хорошие результаты дает искусственная стимуляция овуляции. Но назначать ее можно только тем женщинам, маточные трубы которых имеют нормальную проходимость. Иначе велик риск «заполучить» беременность вне полости матки.
Стимуляция осуществляется под внимательным наблюдением специалиста. Перед началом лечения врач назначает пациентке ряд лабораторных анализов и инструментальных обследований. Одновременно с гормональной терапией гинеколог будет мониторить рост фолликулов посредством назначения УЗИ. Если на УЗИ обнаружится доминантный фолликул, то гинеколог введет пациентке дозу такого препарата, как Прегнил. Этот препарат и провоцирует начало овуляции.
Кроме медикаментозной терапии есть и рецепты народной медицины. В частности, неплохие результаты приносит курс приема отвара шалфея и травы боровой матки. Но использовать такие методы лечения нужно под строгим контролем врача! В противном случае последствия могут быть не самыми приятными.
Слушайте свое тело и вы поймете, когда наступит тот самый момент! А если ожидание момента затянулось, то без стеснения обратитесь за помощью к врачу-гинекологу!
Источник: https://mcgenesis.ru/zdorovie-i-lechenie/ovulyaciya-i-eyo-rol-v-zachatii