Процесс формирования будущего плода
Как только один из всех сперматозоидов проникнет в яйцеклетку, она начинает покрываться специальной оболочкой, которая не позволит другим клеткам проникнуть внутрь. В ней яйцеклетка будет находиться до тех пор, пока не достигнет матки. Маточные трубы продвигают ее прямо в матку, сокращаясь и захватывая ее своими ворсинками.
Как только плодное яйцо достигает эпителия, оно сбрасывает с себя мембрану. Обнажается трофобласт, отвечающий за закрепления в стенку матки и последующее образование плаценты. Если же оболочка оказывается плотной, то имплантация эмбриона в матку может не произойти. Только здоровая бластоциста может закрепиться в маточной оболочке. Если же у эмбриона есть серьезные патологии, то имплантация эмбриона не происходит.
Основные причины несостоявшейся имплантации эмбриона
Среди основных причин несостоявшейся имплантации выделяют нарушения либо со стороны бластоцисты, либо со стороны всего организма женщины:
- Высокая толщина мембраны
- Генетические нарушения в формировании бластоцисты
- Малая или высокая толщина эпителия матки. Так, для того чтобы имплантация эмбриона состоялась, эпителий должен быть размером от 10 до 13 мм
- Сниженный уровень прогестерона. Прогестерон отвечает за формирование условий развития яичка с плодом
- Имплантация эмбриона может не состояться и в том случае, если ткани матки не получают необходимых веществ.
После того, как процесс имплантации эмбриона в матку произойдет, будет повышаться уровень ХГЧ в мочи и крови мамы. Также будут появляться при имплантации эмбриона признаки, по которым вы можете определить, началась ли беременность.
Сроки имплантации эмбриона
В большинстве случаев яйцо с плодом достигает матки за неделю. Однако в каждом случае эти сроки могут разниться, поскольку нет процесса сложнее, чем имплантация эмбриона. На какой день она происходит и от чего зависит? На протяженность процесса влияет жизнеспособность и состояние яйца с плодом, функциональность и проходимость труб матки, гормональный фон и еще много других факторов. В некоторых случаях день имплантации практически незаметен.
Может быть как ранняя, так и поздняя имплантация эмбриона.Что касается дня имплантации эмбриона, то медики считают, что яйцо с плодом закрепляется в эпителии между 6 и 12 сутками после наступления овуляции. Также это может быть всего за несколько дней до начала месячных. Бластоциста внедряется в слизистую матки достаточно быстро. Этот срок может составлять, как и несколько часов, так и три дня.
В среднем, уже через 40 часов бластоциста будет внедрена в матку. В это время яйцо с плодом закрепляется в стене. Трофобласт проникает сквозь ткани слизистой и приживается в матке. Ощущения при имплантации эмбриона могут быть разные, поскольку процесс проникновения трофобласта то продолжается, то приостанавливается.
Почему процесс поздней имплантация эмбриона имеет большое значение? Если яйцу с плодом удается закрепиться, то тогда происходит дальнейшее развитие плода. Но если яйцо оказывается больным или слабым, то происходит прерывание беременности. Почему возникают такие ощущения при имплантации эмбриона? Дело не только в биохимических процессах.
Организм женщины воспринимает будущего ребенка враждебно, ведь оплодотворенная клетка несет в себе чужеродный белковый материал. Именно поэтому на ранних этапах развития организм будет сопротивляться и пытаться избавиться от плода. Поэтому крайне важно, чтобы женщина вела себя осторожно в период имплантации эмбриона при ЭКО.
Ощущения при имплантации эмбриона
Многие женщины не чувствуют каких-либо изменений.
Как узнать, что перенос эмбрионов и их имплантация прошли нормально и поздняя имплантация эмбрионов все-таки состоялась? Врачи говорят, что в дни или даже в часы, когда происходит внедрение клетки с яйцом в матку, возникают определенные ощущения.
Но их нужно оценивать объективно. Заметить подобные признаки может женщина, которая подозревает или ожидает беременность в последнем цикле. Наиболее распространенными признаками (даже при поздней имплантации эмбриона) являются:
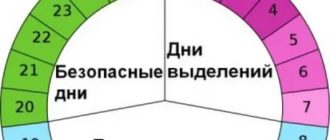
- Выделения.Они могут быть в виде малого количества крови (всего лишь несколько капелек). Выделения при имплантации эмбриона имеют выраженный бежевый, красноватый или коричневый цвет. Возникают они за счет того, что во время внедрения клетки в маткупроисходит повреждение маленьких сосудов.
- Также ощущения при имплантации эмбриона могут проявляться в виде покалывающих или тянущих болей внизу живота. Это испытывают многие женщины. Локализация появляется в месте крепления оплодотворенной клетки.
- Другим ощущением является повышение температуры. Если вас беспокоит вопрос, произошла ли имплантация, признаки того, что она началась можно увидеть всего лишь по повышению базальной температуры или всего тела. Это происходит в первые дни и в течение первого триместра.
- Также при имплантации эмбриона признаком наступления беременности может являться кратковременное понижение базальной температуры.
- Многие сталкиваются при с таким явлением, как привкус металла во рту. Не бойтесь, это не отравление, а типичный признак наступления беременности.
- Ощущения также могут проявляться в виде недомогания, слабости или психической нестабильности.
Перенос эмбрионов и их имплантация при ЭКО
Многие пары интересуются – когда же происходит имплантация эмбриона при ЭКО и есть ли какие-то отличительные признаки в сравнении с обычной беременностью? На самом деле перенос эмбрионов и их имплантация в целом ничем не отличаются от естественной беременности.
Даже день имплантации эмбриона имеет такие же сроки, и признаки абсолютно идентичны. Но есть и некоторые особенности. Так, эмбрион должен адаптироваться к новым условиям. На какой день можно спокойно вздохнуть и понять, что беременность началась? Это уже другой вопрос, ведь по статистике при ЭКО успешной является только одна из трех попыток.
Поэтому будущей маме крайне важно беречь себя и соблюдать предписания лечащего врача.
Источник: https://www.best-ivf.ru/patients/protsess-formirovaniya-budushchego-ploda
Обыкновенное чудо — Медицинский центр Медина (Электросталь)
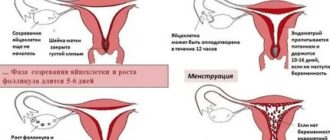
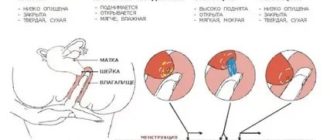
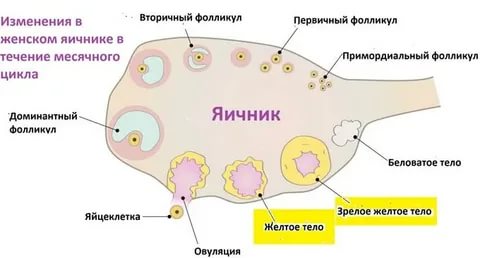
В процессе менструального цикла под воздействием различных гормонов и биологически активных веществ происходят различные процессы, как в яичниках, так и в матке, способствующие наступлению беременности.
В матке происходит утолщение слизистой оболочки в середине менструального цикла, достигая максимальной толщины перед менструацией и ожидая прикрепления оплодотворенной яйцеклетки. В яичниках происходит созревание яйцеклетки, которое заканчивается в середине менструального цикла и сопровождается разрывом фолликула, окружающего яйцеклетку, а также выходом ее в брюшную полость – овуляция.
Сперматозоид (зрелая мужская половая клетка) – небольшая и очень подвижная клетка, яйцеклетка, напротив, неподвижна и гораздо крупнее (почти в 100 000 раз), чем сперматозоид. Бóльшую часть ее объема составляет цитоплазма, содержащая запасы питательных веществ, необходимые эмбриону в начальный период развития.
Для того чтобы наступила беременность, яйцеклетка должна быть оплодотворена в течение 12 часов после выхода из яичника, в противном случае она погибает.
Человеческий сперматозоид живет дольше, около суток и определяет пол потомка. Несмотря на то, что в норме эякулят содержит миллионы сперматозоидов, только один проникает в яйцеклетку, активируя цепочку процессов, приводящих к развитию эмбриона.
Быстро двигаясь с помощью своего кнутообразного хвоста, сперматозоид достигает соединенного с маткой протока – маточной (фаллопиевой) трубы, куда попадает из яичника и яйцеклетка. Наступление беременности связано с процессом оплодотворения – слиянием зрелой мужской (сперматозоид) и женской (яйцеклеткой) половых клеток, которые дают начало одной клетке (зигота) будущего нового организма.
Вновь возникшая клетка начинает активно делиться, при этом образуется скопление клеток, напоминающее тутовую ягоду – морула. Затем морула превращается в следующую стадию развития яйцеклетки – бластоцисту.
На 4 — 5 день после оплодотворения
бластоциста прикрепляется к слизистой оболочке матки. Так заканчивается первый период развития эмбриона – предымплантационный.
Последующие 3 месяца развития эмбриона включают: имплантацию – прикрепление бластоцисты в матке, закладку и формирование органов – органогенез, формирование плаценты – плацентацию.
Примерно через пять–шесть дней после оплодотворения, когда бластула находится уже в матке, трофобласт (часть клеток бластулы) образует пальцевидные ворсинки, которые, энергично двигаясь, начинают внедряться в ткань матки. В то же время, по-видимому, бластула стимулирует выработку ферментов, способствующих частичному перевариванию слизистой (эндометрия) матки.
Трофобласт участвует также в образовании хориона – первичной мембраны, окружающей эмбрион. В свою очередь хорион содействует образованию плаценты, сосудистой структуры, через которую эмбрион в дальнейшем получает питание и выводит продукты обмена.
Примерно на 9–10 день
эмбрион имплантируется (врастает) в стенку матки и оказывается полностью окруженным ее клетками, что сопровождается отсутствием очередной менструации.
Первой после имплантации развивается нервная система.
Примерно на 18-й день
начинаются начальные этапы развития глубоких слоев кожи, скелетных мышц и позвонков. К концу третьей недели развития длина эмбриона около 2 мм, уже существуют зачатки нервной системы: спинного мозга, глаз и ушей, есть сердце S-образной формы, пульсирующее и прокачивающее кровь.
После четвертой недели
длина эмбриона равна примерно 5 мм, тело имеет С-образную форму. Сердце, составляющее самую большую выпуклость на внутренней стороне изгиба тела, начинает подразделяться на камеры. Формируются структуры головного и спинного мозга, образуется пищеварительная система, включая желудок, печень, поджелудочную железу и кишечник, маленькие парные зачатки конечностей.
В возрасте пяти недель
у эмбриона есть хвост, а формирующиеся руки и ноги напоминают культи. Начинают развиваться мышцы и центры окостенения. Голова представляет собой самую крупную часть: головной мозг представлен уже пятью мозговыми пузырями (полостями с жидкостью); имеются также выпуклые глаза с хрусталиками и сетчаткой.
В период от пятой до восьмой недели
завершается собственно эмбриональный период внутриутробного развития. В течение этого времени эмбрион вырастает от 5 мм до примерно 30 мм и начинает напоминать человека.
Изменяется внешность эмбриона в результате уменьшения изгиба спины, становится менее заметным хвост, частично из-за уменьшения, частично потому, что скрывается развивающимися ягодицами; выпрямляется голова и на развивающемся лице появляются внешние части глаз, ушей и носа, руки отличаются от ног, уже можно увидеть пальцы рук и ног, пуповина вполне определена, становится меньше площадь прикрепления пуповины на животе зародыша и в области живота сильно разрастается печень, становясь столь же выпуклой, как и сердце. В это же время в полости живота становится заметен кишечник, который делает живот более округлым.
К концу восьмой недели
почти все внутренние органы хорошо сформированы, а нервы и мышцы настолько развиты, что эмбрион может производить спонтанные движения.
На 12 – 14 неделе
формируются наружные половые органы у плодов обоего пола.
На 2-3 месяце беременности
появляются первые двигательные реакции эмбриона и появляются начальные этапы функционирования эндокринной (гормональной) системы. С этого времени и до родов основные изменения плода связаны с ростом и дальнейшей специализацией.
От 12 до 40 недели
продолжается плодовый (фетальный) период развития. В течение последних семи месяцев развития вес плода увеличивается с 1 г до примерно 3,5 кг, а длина – с 30 мм до примерно 51 см. В ходе развития плода сильно изменяются не только его размеры и вес, но и пропорции тела.
Например, у двухмесячного плода голова составляет почти половину длины тела, а к моменту рождения составляет только четверть длины тела. Шея и конечности становятся длиннее, при этом ноги растут быстрее, чем руки.
Другие внешние изменения связаны с развитием наружных половых органов, ростом волос на теле и ногтей; кожа становится более гладкой из-за отложения подкожного жира.
Происходит замещение хрящевых структур на костные, а формирование взаимодействия между нервами и мышцами приводит к увеличению двигательной активности плода, что сопровождается ощущениями шевеления к 20 недели беременности.
После 24 недели
плод поворачивается в матке таким образом, что его голова оказывается внизу.
К седьмому месяцу
плод полностью покрывается первородной смазкой, белесоватой жирной массой, которая сходит после родов. Хотя роды отмечают конец внутриутробного периода, биологическое развитие человека продолжается в детском и подростковом периоде.
Источник: http://www.medinacenter.ru/napravleniya/ginekologiya/obyiknovennoe-chudo.html
Имплантация эмбриона после ЭКО
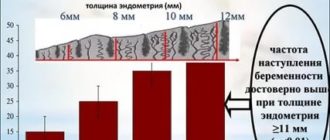
После имплантации эмбриона в полость матки начинается его дальнейшее развитие. Имплантация эмбриона после ЭКО поздняя. Эмбриону при ЭКО нужно гораздо больше времени для адаптации, чем эмбриону при естественном зачатии. Есть определенные условия для благополучной имплантации эмбриона после ЭКО: толщина слоя эндометрия в матке должна быть не более 13 мм, уровень гормона прогестерона должен быть высоким.
Эмбрион при ЭКО должен соответствовать определенным характеристикам – это может быть трехдневный эмбрион (морула), или пятидневный эмбрион (бластоциста). Приживаемость морулы после пересадки составляет около 40%, приживаемость бластоцисты около 50%. Около 15% эмбрионов перестают развиваться на стадии до 4 клеток. Многие вообще не начинают развиваться. Невозможность естественного зачатия уже говорит о нарушениях репродуктивной функции.
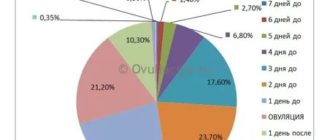
Природа с помощью естественного отбора прекращает развитие слабых, больных, несущих генетические нарушения клеток. Процедура ЭКО начинается с тщательного отбора наиболее пригодных для оплодотворения сперматозоидов. Стимуляцией яичников добиваются получения большего количества яйцеклеток, чтобы повысить шансы получения качественных эмбрионов. Самый благоприятный момент для имплантации эмбриона наступает на 10 день после овуляции. Называют его – поздняя имплантация.
Полость матки уже готова к принятию эмбриона и прогноз для беременности благоприятный. Ранняя имплантация – это имплантация на 6 день, полость матки еще не готова, но возможность прикрепления эмбриона и развития беременности есть. Имплантация эмбриона после ЭКО в полости матки продолжается около 2 дней.
Насколько удачно закончится имплантация эмбриона после переноса в полость матки, зависит от многих причин – здоровья матери, возраста, качества эмбриона, гормонального фона организма матери.
Что нужно делать после имплантации эмбриона
После имплантации эмбриона женщине следует принять некоторые меры для удачного завершения ЭКО.
Не следует: нервничать, выполнять тяжелую работу, заниматься спортом, принимать лекарственные средства, загорать, ходить в сауну и баню, принимать ванну и горячий душ, заниматься сексом, переохлаждаться, контактировать с больными людьми, поднимать тяжелые предметы, курить и принимать алкоголь. Следует: принимать комплекс витаминов с фолиевой кислотой, полноценно отдыхать, правильно питаться, большое внимание уделять прогулкам на свежем воздухе и положительным эмоциям.
Симптомы после имплантации эмбриона
После имплантации эмбриона в полость матки и его прикрепления к стенкам матки возникнут первые симптомы, говорящие о наступлении беременности – это мажущие темные выделения (не кровянистые), эмоциональная нестабильность, головокружение и тошнота. У многих женщин симптомы сглажены, наступает легкое временное недомогание, которое быстро проходит.
Базальная температура может повышаться, что также свидетельствует о наступлении беременности. После имплантации эмбриона при ЭКО подтверждающий беременность результат можно получить через 10 – 14 дней. Для начала проводится тест на беременность. В случае, если тест не показал положительный результат, следует сдать анализ на ХГЧ (хорионический гормон человека).
Уровень этого гормона в крови увеличивается при наступлении беременности.
После имплантации эмбриона беременность не наступила
ЭКО не является 100% методом наступления беременности. Многое зависит от здоровья женщины в момент проведения ЭКО. Любой стресс, простудное заболевание может свести результаты к нулю. Большую роль играет качество спермальной жидкости мужчины и яйцеклеток женщины.
Чем старше женщина, тем больше генетических дефектов может нести ее яйцеклетка, тем толще может быть блестящая оболочка эмбриона. В этом случае он также не сможет закрепиться в полости матки. Выход эмбриона из оболочки происходит на 5-7 день. Бластоциста наполняется водой, раздувается, эмбрион выделяет специальный фермент, который растворяет оболочку.
Происходит выход эмбриона в полость матки. Это момент крепления эмбриона к маточному эпителию. Если блестящая оболочка слишком толстая, эмбрион не может покинуть оболочку, беременность не наступает. Есть способ помощи эмбриону в таких случаях, но метод не получил широкого распространения, а находится на стадии изучения.
Еще в 1997 году сингапурские ученые провели опыты по растворению оболочки эмбриона перед имплантацией. Растворение оболочки проводилось с помощью фермента проназа. Затем такие же опыты провели австралийские и польские ученые. Были получены данные об увеличении числа случаев беременности после обработки оболочки ферментом проназа на 20% и более.
Опыты показали отсутствие вредного влияния фермента на здоровье плода. Может быть, в будущем этот метод получит широкое применение и сделает счастливыми многих женщин старше 40 лет. Если ЭКО с клетками родителей не принесло результатов, врачи советуют взять донорские клетки.
Для проведения консультации и процедуры ЭКО приглашаем вас в клинику «Центр ЭКО» в Тамбове.
Источник: https://www.ivf68.ru/patsientam/implantatsiya-embriona-posle-eko.html
Ученым удалось создать синтетические эмбрионы из стволовых клеток
Мишель Робертс Редактор по вопросам здравоохранения, BBC News
Копірайт зображення NICOLAS RIVRON Image caption Эмбрионы, сформированные вне организма, прикреплялись к стенке матки живой мыши и росли там в течение нескольких дней
Голландским ученым удалось создать в лаборатории «синтетические» эмбрионы не из сперматозоидов и яйцеклеток, а из других клеток животных.
Этот прорыв в изучении стволовых клеток не ставил себе целью найти новые способы клонирования людей или других организмов; его задачей было прояснить, почему многие беременности заканчиваются преждевременно еще на этапе прикрепления эмбриона к стенке матки.
Эмбрионы, сформированные в лабораторных условиях вне организма, прикреплялись к стенке матки живой мыши и росли там в течение нескольких дней.
Изучение этого процесса, по словам экспертов, может помочь в лечении бесплодия у людей.
Выкидыш на ранней стадии
Чаще всего беременность заканчивается выкидышем, когда женщина еще не догадывается о зачатии. Оплодотворенное яйцо не может закрепиться внутри матки.
Ученые не до конца понимают, почему так происходит, но есть версия, что это связано с нарушениями эмбриона, который растет.
Изучение ранних стадий развития эмбриона — занятие непростое, как с точки зрения этики, так и из-за довольно ограниченных технических возможностей.
Использование стволовых клеток (а не спермы и яйцеклеток) для создания эмбрионов может дать много материала для научных исследований.
Структура эмбриона
Копірайт зображення NICOLAS RIVRON Image caption Структура синтетического ембриона
Стволовые клетки — это незрелые клетки, способные превращаться в клетки различного типа, формируя органы и ткани на ранних этапах жизни.
Ученый из Маастрихтского университета Николас Риврон и его научный коллектив создали структуру, которая напоминает эмбрион, смешав два вида стволовых клеток мышей.
Под микроскопом она абсолютно похожа на настоящие ранние эмбрионы (или бластоцисты) с аналогичной сферической оболочкой, состоящей из клеток, из которых затем развивается плацента и плод.
Позже исследователям удалось понаблюдать за тем, как эмбрион прикрепляется к матке, чего до этого не делал никто, хотя ученым уже удавалось создать эмбрионы из стволовых клеток для изучения.
Доктор Риврон рассказал в интервью BBC: «Сейчас мы можем создавать эти эмбрионы в больших количествах и подробно их изучать. Это поможет нам понять, почему некоторым эмбрионам не удается прикрепляться, и позволит создать лекарства, которые помогут решить проблему бесплодия».
Он отметил, что планов повторить эксперимент с человеческими клетками пока нет — для этого необходимо специальное разрешение.
Профессор Робин Ловелл-Бэдж из британского Института Фрэнсиса Крика отмечает, что пока перспектива создания эмбриональной структуры из клеток человека очень отдаленная.
«Это печально, потому что было бы хорошо иметь неограниченный запас эмбрионов на ранней стадии для изучения, чтобы понять, как клетки взаимодействуют между собой для создания нормальных эмбрионов, и изучить механизм прикрепления эмбриона к матке», — объясняет он.
Следите за нашими новостями в и Telegram
Источник: https://www.bbc.com/ukrainian/news-russian-44000579
Жизнь после переноса эмбрионов. Какая она?
Завершился протокол ЭКО. Один или два чудесных эмбриончика успешно перенесены в полость матки. Что делать дальше? Рассказывает акушер-гинеколог, репродуктолог GMS ЭКО Юлия Кикина
Две недели от переноса эмбрионов до анализа крови на ХГЧ — самые сложные для женщины в программе ЭКО.
Получилось или нет? Что-то внутри кольнуло, нормально это или все пропало? Болит грудь — это плохо или нет? Не болит грудь — значит ничего не получилось? Ноет живот — значит все пропало? Не ноет живот — значит беременность не наступила? А как теперь изменится мой режим? Что есть, что пить и вообще, как дальше жить? Эти и другие вопросы в программе ЭКО беспокоят всех будущих мам, поэтому остановимся на некоторых подробно.
Нужно ли лежать в постели две недели после переноса эмбриона? Можно ли двигаться? Когда можно вставать?
Самое главное, что нужно сделать после переноса эмбрионов — это расслабиться. Прежде всего, необходимо после переноса эмбрионов создать для мамы состояние психологической поддержки, чтобы избежать излишних переживаний по поводу возможных проблем с имплантацией эмбрионов.
Нужно понять, что обычное поведение женщины после переноса эмбрионов, если оно не является экстремальным (тяжелые физические нагрузки, прыжки с парашютом, ныряние с аквалангом и проч.), не отражается на эффективности протокола ЭКО. Эмбрион не выпадет из матки, если вы встанете с постели. Он не выкатится, если вы присядете или пройдетесь пешком.
Нет необходимости замирать в постели после переноса эмбрионов. Обычно рекомендуют полежать после переноса в течение 30 минут, но это необходимо прежде всего для того, чтобы женщина успокоилась, чтобы тонус матки уменьшился, а совсем не для того, чтобы эмбрион прикрепился.
Его прикрепление наступает в течение 24-40 часов после переноса, и оно мало зависит от того, лежит человек все эти 40 минут на кровати, либо ведет обычный образ жизни, лишь исключив ряд стрессовых факторов.
Более того, есть исследования, которые доказывают: отсутствие активности женщины после переноса уменьшает кровоток в полости матки, что неблагоприятно сказывается на вероятности наступления беременности, и процент эффективных программ в этом случае ниже, чем у тех, кто сразу после переноса продолжил активную деятельность.
Но есть ряд моментов, которые повышают шансы на имплантацию. После переноса эмбрионов нужно начать относиться к себе как к беременной женщине.
Минимизируйте стрессовые факторы: старайтесь не нервничать, хорошо отдохните после переноса, выполняйте все рекомендации врача — особенно важно контролировать уровень гормонов и вовремя корректировать терапию. Если беспокоит страх — принимайте успокаивающие (валериана, глицин).
Не нужно бегать каждые два дня в туалет с тестом на беременность, все это лишняя эмоциональная нагрузка: уровень ХГЧ может быть еще недостаточно высок, чтобы отразится в результатах анализа мочи, а вот стресс от того, что тест на беременность отрицательный при исследовании раньше времени, приводит к повышению тонуса матки и неблагоприятно сказывается на течении беременности.
Важные ограничения, которые призваны помочь удержать эмбрионы в полости матки:
- избегать горячих водных процедур (ванна, баня, сауна). Душ — можно!
- избегать подъема тяжестей;
- исключить спортивные упражнения, связанные с интенсивной физической нагрузкой. Нежелателен велосипед. Бег, фитнес, плавание — не противопоказаны;
- избегать затруднений со стулом. Рекомендуется есть побольше фруктов и овощей, особенно чернослив, свеклу;
- исключить алкоголь и курение.
Что можно, а что нельзя есть после переноса эмбрионов?
В принципе, есть можно практически все, за редкими ограничениями. Следует избегать бобовых и острых блюд — они способствуют усилению моторики кишечника, что может вызвать боль и повышение тонуса матки. Рекомендуется ограничить крепкий кофе, т. к. он также способствует повышению тонуса матки, да и в принципе нежелателен во время всей беременности.
В качестве дополнений к рациону, особенно если есть предпосылки к развитию синдрома гиперстимуляции яичников (получено более 10 ооцитов в программе ЭКО), рекомендуется:
- обильное питье (не менее 2 л в сутки, желательно негазированных напитков);
- продукты, богатые белком (мясо, рыба, птица, молочные продукты). В остальном — кушайте на здоровье то, что вам хочется. Побольше зелени (в ней много фолиевой кислоты), овощей и фруктов, морепродуктов (высокое содержание Омега-3). Следите за разнообразием рациона. И не стоит пытаться «впихнуть» в себя какой-то «полезный» продукт, если ваш организм его не воспринимает — он сам лучше любого доктора знает, каких именно веществ в данный момент ему не хватает, и что для него полезно в данный конкретный момент.
Можно ли летать на самолете после переноса?
Перелет самолетом после переноса эмбрионов не противопоказан, но рекомендуется воздержаться от дальних поездок в течение 2-3 дней после проведения процедуры. Через три дня можно безбоязненно отправляться в любую точку земного шара любым видом транспорта.
Должна ли я почувствовать какие-то признаки имплантации?
В интернете многие пишут о том, что, если беременность наступила, должны присутствовать такие признаки, как нагрубание молочных желез, тошнота, головокружение, сонливость и проч., поэтому отсутствие подобных симптомов воспринимается женщиной как фактор неудачи. Но это абсолютно напрасно. Признаки наступления беременности индивидуальны.
Кто-то с первого дня после переноса страдает тошнотой и ноющими болями внизу живота. А у кого-то нет вообще никаких жалоб и изменений в состоянии здоровья. Не являются достоверным симптомом отсутствия или наличия имплантации и анализы крови на прогестерон и эстрадиол, сданные после эмбриотрансфера. Они нужны доктору для коррекции поддержки второй фазы цикла и не более.
Достоверно определить, наступила ли беременность, можно будет только спустя 12-14 дней после переноса, сдав анализ крови на ХГЧ.
А как насчет интимной жизни?
В принципе, интимные отношения после переноса эмбрионов не противопоказаны, но после стимуляции овуляции в свежем протоколе ЭКО половые контакты могут быть болезненными из-за увеличенных яичников, возможного выпота жидкости в брюшную полость, поэтому они нежелательны. Также половое возбуждение может приводить к повышению тонуса матки после переноса эмбрионов, что может оказать неблагоприятное влияние на процесс имплантации. Поэтому обычно после переноса эмбрионов от половых контактов рекомендуют воздержаться до анализа крови на ХГЧ.
Появились кровянистые выделения из половых путей после переноса эмбрионов — что делать?
В этом случае необходимо срочно обратится к врачу. Мажущие скудные кровянистые выделения могут сопровождать имплантацию в норме, но в любом случае это требует коррекции поддержки.
Нужно связаться с доктором, чтобы он дал рекомендации по отмене одних и назначению других препаратов.
В любом случае не стоит самостоятельно принимать решение о прекращении приема всех лекарств при появлении кровянистых выделений — это, к счастью, не всегда симптом неудачи протокола ЭКО. Итак, коротко о главном после переноса эмбрионов:
- не стоит паниковать и нервничать;
- нет необходимости лежать неподвижно две недели в постели, это не повышает шанс на зачатие;
- небольшие физические нагрузки, прогулки, легкий фитнес не противопоказаны;
- можно есть практически все, что требует ваш организм, за малым исключением;
- рекомендуется воздержаться от дальних поездок в течение 2-3 дней. Через три дня можно пользоваться любым видом транспорта, в том числе самолетом;
- не нужно раньше времени пытаться исследовать уровень ХГЧ или ставить тест на беременность — эти показатели в норме могут быть отрицательными до определенного момента, и лишние переживания по этому поводу вам ни к чему;
- при наличии любых жалоб обращайтесь к врачу: возможно, потребуется коррекция терапии. Не занимайтесь самолечением и не отменяйте препараты без консультации с врачом.
И мы надеемся, что Ваш протокол завершится для вас трехзначным ХГЧ и рождением здорового малыша!
Источник: https://www.gmseco.ru/blog/zhizn-posle-perenosa-embrionov-kakaya-ona/
Криобанк
Ни одна беременная не застрахована от различных осложнений. О них онаможет узнать на разных сроках своего «интересного» положения. Одним из такихдиагнозов, омрачающим настроение будущей мамочки, может стать низкаяплацентация. Что это такое, можно ли распознать это состояние до проведенияУЗИ, что делать для сохранения беременности и как будут проходить роды — мы
дадим ответы на эти вопросы.
Что такое низкая плацентация?
Плацента – орган, необходимый для развития и успешного вынашиванияплода. Он формируется в матке. Через кровеносную систему плаценты эмбрионполучает полезные вещества и кислород.Когда формируется плацента? Начальный этап этого процесса начинаетсяближе к седьмому дню после зачатия. В этот период вокруг плода развиваетсяпредшественник плаценты – внешняя оболочка.
Процесс ее формированиязавершается к 20 неделе беременности.От места прикрепления плаценты на стенке матки зависит протеканиебеременности и родов. В идеале плацента прикрепляется в самой верхней точкевнутри матки: здесь лучшие условия для развития эмбриона и отличный кровоток.Но нередко у беременной диагностируют низкое расположение плаценты. Это иесть низкая плацентация.
При этом состоянии эмбрион прикрепляется ближе к
выходу из матки (зеву) ближе, чем на 5,5-6 см.
Причины низкого прикрепления плаценты
Почему бывает низко расположена плацента? Причин много. Условно их делятна врожденные и приобретенные — из-за перенесенных болезней, операций,абортов.
К причинам низкого прикрепления плаценты относят:
- аномалию развития внутренних половых органов женщины;
- возраст более 30 лет;
- воспалительные заболевания слизистой матки и органов малого таза;
- наличие заболеваний, передающихся половым путем;
- ранее перенесенные операции на репродуктивных органах;
- новообразования в матке;
- многоплодную беременность;
- большое число родов;
- роды с кровотечением и отделением плаценты;
- искусственное прерывание беременности (аборты)
Симптомы низкой плацентации
Диагноз ставит врач при проведении ультразвукового исследования. К
тревожным «звоночкам», на которые нужно обратить внимание относят:
- тянущие боли внизу живота и в пояснице;
- кровотечение (независимо от их обильности, сразу же обращайтесь кврачу);
- пониженное артериальное давление;
- слабость;
- повышенная утомляемость;
- головокружение.
Однако наличие этих симптомов не является обязательным. В любом случае,если хоть один из них присутствует, обратитесь к врачу, который ведет
беременность.
Опасность низкой плацентации для течения беременности
Если опущена плацента, то плод по мере роста давит на нее. Это можетпривести к кровотечениям и отслойке плаценты. Последнее – серьезная угроза нетолько для жизни будущего малыша, но и для жизни беременной.Еще чем грозит низкая плацентация, так это угрозой выкидыша и другимиосложнениями.По мере роста плода плацента сдвигается.
При низкой плацентации попередней стенке не исключено обвитие пуповиной и перекрытие выхода из матки.Если у беременной низкая плацентация по задней стенке, то осложнений можетбыть больше. Субъективно женщина может чувствовать давление внизу живота,жаловаться на боль, которая по мере роста плода будет усиливаться.
Так как внижней части матки мало сосудов, из-за опущенной плаценты плод может
недополучать кислород и полезные вещества.
Центральное (полное) предлежание плаценты
Это – более серьезный диагноз, чем низкая плацентация у беременных. Прицентральном предлежании плацента находится внизу матки, перекрывая выход изнее. Встречается также частичное предлежание — краевое и боковое. В первомслучае ткань плаценты на две трети закрывает выход из матки, во втором – неболее трети ее зева. При центральном предлежании плаценты роды проводят
путем кесарева сечения.
Всегда ли стоит беспокоиться?
На последних месяцах беременности плацента часто поднимается. Поэтому досередины срока низкое расположение плаценты – лишь подсказка гинекологууделить пациентке особое внимание. Если до 36 недели плацента так и не
поднялась выше, в 38 недель беременную лучше госпитализировать в стационар.
Лечение при низком расположении плаценты
Не существует какого-либо лечения этого состояния. Есть толькорекомендации, которым нужно следовать. В любом случае, лучше поберечь себяи будущего малыша.
При низкой плацентации нужно:
- исключить серьезные физические нагрузки;
- высыпаться и много отдыхать;
- правильно питаться, чтобы ребенок получал нужное количествовитаминов;
- обращаться к врачу, если что-то беспокоит;
- оставаться спокойной;
- во время сна подкладывать подушку под ноги — они должны быть вышеуровня таза;
- временно отказаться от интимной жизни;
- лечь в стационар, если до 36 недели плацента не поднялась.
Низкая плацентация при родах
Роды при подобном диагнозе обычно проходят естественным путем, еслиплацента не перекрывает зев матки. Многое зависит от того, как лежит ребенок:— головкой к зеву матки – малыш появится естественным путем, если нет другихпоказаний к кесареву сечению;— проведут плановое кесарево сечение, если малыш расположен неправильно.Для роженицы в любом случае главное настроится на благоприятный исход, не
нервничать и доверится профессионалам.
Вклад в будущее ребенка и его родных – пуповинная кровь
У вас есть возможность сразу после рождения попросить врачей собратьпуповинную кровь. В ней содержатся стволовые клетки, которые применяют прилечении различных заболеваний: начиная от диабета и вирусных заболеваний, изаканчивая болезнями иммунной и кровеносной системы.
Стволовые клетки в условиях криозаморозки сохраняют свои жизненно важныесвойства на протяжении десятков лет. При этом их можно использовать длялечения как самого ребенка, и его родных.Сегодня методики лечения с помощью стволовых клеток успешно применяютво всем мире.
В Украине лидирующие позиции по разработке и применению такихметодик принадлежат Институту клеточной терапии. Стволовые клетки
пуповинной крови хранятся в Криобанке Института клеточной терапии в
специальных контейнерах при гарантированном поддержании нужных условий.
Почему стоит сохранять пуповинную кровь в Криобанке?
Сегодня более 100 заболеваний можно излечить с помощью стволовых клеток.Процедура забора пуповинной крови возможна только при рождении ребенка –в момент перерезания пуповины. И для ребенка, и для роженицы это абсолютнобезопасно и безболезненно.
Когда счет идет на дни, а возможности срочно найти подходящего донора нет,то единственный выход – лечение с применением стволовых клеток. Если поискдонора занимает месяцы, то подготовка стволовых клеток – несколько часов.Чувство максимального спокойствия за самое ценное в жизни – за детей,возможно лишь если вы на 100% уверены, что нужное лекарство под рукой.
Онохранится в Криобанке Института клеточной терапии и доступно вам и вашей
семье по первому требованию.
Источник: https://cryobank.ua/articles/nizkaya-platsentatsiya-pri-beremennosti-simptomy-chem-grozit-i-kak-lechit/
Внематочная беременность
- Специализированный Центр здоровья женщины, где работают опытные врачи-гинекологи;
- УЗИ-аппараты экспертного класса;
- Собственная лаборатория для определения уровня хорионического гонадотропина (ХГЧ);
- Лапароскопическое лечение внематочной беременности, которое обеспечивает короткий послеоперационный период и быстрое восстановление.
Внематочная беременность – опасное для жизни состояние. Благодаря современной медицине можно предотвратить серьезные последствия внематочной беременности и сохранить возможность снова забеременеть и родить здорового ребенка.
Встреча яйцеклетки и сперматозоида происходит в фаллопиевой трубе. Оплодотворенная яйцеклетка продвигается в полость матки с помощью «ресничек» на внутренних стенках фаллопиевой трубы. В норме эмбрион имплантируется в эндометрий матки. После имплантации эмбрион продолжает развиваться и образует плаценту – орган, который обеспечивает его кровоснабжение.
При внематочной беременности эмбрион имплантируется не в полости матке, а в других поверхностях. В 98% случаев внематочной беременности имплантация происходит в фаллопиевой трубе (трубная беременность). Изредка эмбрион прикрепляется к другим частям тела – шейке матки, яичнику и даже стенке брюшной полости.
Очень редко при беременности двойней один эмбрион имплантируется в матку, а другой – вне матки. Подобные случаи обычно встречаются у женщин, которые проходили экстракорпоральное оплодотворение (ЭКО).
Трубная беременность опасна внутрибрюшным кровотечением, которое требует немедленного хирургического лечения. В отличие от матки, фаллопиева труба не может увеличиваться в размере по мере роста плода и со временем разрывается. К сожалению, спасти эмбрион при внематочной беременности невозможно.
Факторы риска внематочной беременности
Внематочная беременность встречается в 1-2% случаев. Некоторые факторы повышают риск развития внематочной беременности:
- Частые воспалительные процессы в малом тазу, аборты, эндометриоз, хирургические вмешательства, нарушение развития матки и придатков и т.д.
- Перенесенная ранее внематочная беременность.
- Заболевания, передаваемые половым путем (гонорея, хламидиоз повреждают «реснички» фаллопиевых труб, приводят к развитию спаек).
- Лечение бесплодия с помощью экстракорпорального оплодотворения.
- Стерилизация («перевязка труб»): очень редко женщины могут забеременеть после стерилизации, и в этом случае повышен риск внематочной беременности.
- Внутриматочная спираль: как и после стерилизации, вероятность возникновения беременности – невелика, но если она все-таки случается, то чаще бывает внематочной.
- Возраст 35-44 года.
- Курение.
Симптомы внематочной беременности
Первые симптомы внематочной беременности обычно возникают спустя 4-8 недель от первого дня последней менструации. Наиболее распространенные симптомы – боль внизу живота, вагинальное кровотечение, которое может быть слабым или обильным. Возможна ситуация, когда женщина принимает вагинальное кровотечение за менструацию, и не догадывается о наступившей внематочной беременности.
Внематочная беременность может вызывать боль в области ключицы, плеча, правого подреберья, что связано с попаданием крови в брюшную полость и раздражением диафрагмы.
Некоторые женщины не испытывают никаких симптомов до тех пор, пока не произойдет разрыв фаллопиевой трубы, который вызывает сильную боль. Возникает головокружение, слабость, резкое падение кровяного давления.
Кровотечение вследствие разрыва фаллопиевой трубы без своевременного лечения угрожает жизни женщины.
Эмбрион может отторгнуться до разрыва фаллопиевой трубы, в этом случае говорят о трубном выкидыше. Он может вызвать сильное кровотечение, которое требует срочного хирургического вмешательства. Иногда трубный выкидыш может разрешиться самостоятельно, без лечения.
Диагностика внематочной беременности
Для диагностики внематочной беременности используется два основных метода – трансвагинальное ультразвуковое исследование органов малого таза и анализ крови на уровень хорионического гонадотропина (ХГЧ). УЗИ позволяет увидеть признаки имплантации эмбриона вне полости матки . Но это удается не всегда. В некоторых случаях только фиксируется отсутствие эмбриона в полости матки.
Хорионический гонадотропин – это гормон, который вырабатывается тканью хориона, после имплантации эмбриона. Уровень ХГЧ измеряется в динамике для подтверждения беременности и наблюдения за ее развитием. Если на УЗИ не обнаружен эмбрион в полости матки, а ХГЧ превышает определенный уровень (обычно 1500-2000 мЕД/мл), подозревается внематочная беременность.
Если уровень ХГЧ – ниже, а на УЗИ не обнаружено эмбрион в матке, это может указывать как на внематочную беременность, так и на раннюю маточную беременность. В этом случае УЗИ и анализ на ХГЧ повторяют каждые несколько дней до тех пор, пока ситуация не прояснится.
Лечение внематочной беременности
Лечение внематочной беременности нужно начинать как можно быстрее после постановки диагноза. Хирургическое лечение обычно проводится лапароскопическим способом. Инструменты вводятся через небольшие разрезы на животе. В зависимости от места прикрепления плодного яйца во время операции либо удаляют плодное яйцо, не рассекая трубу, либо удаляют часть трубы и проводят реконструкцию оставшейся части трубы, либо удаляют маточную трубу целиком.
Если вторая труба работает нормально, это не снижает вероятность дальнейшей беременности и рождения здорового ребенка. Поговорите со своим врачом о том, когда вы можете снова начать планировать беременность. Обычно рекомендуют подождать 3-6 месяцев.
Если вы столкнулись с внематочной беременностью, не теряйте времени, обращайтесь в Центр здоровья женщины Универсальной клиники «Оберіг» по телефонам:
(044) 521 30 03
(099) 521 30 03
(073) 521 30 03
Лечение внематочной беременности необходимо начинать незамедлительно!
Источник: https://oberig.ua/ru/diseases/vnematochnaya-beremennost/
Белок управляет беременностью
Медики обнаружили фермент, который управляет беременностью: если белка слишком много, то женщина не может зачать ребенка, если мало – не может выносить. Новый белок пригодится для создания контрацептивов и лечения некоторых форм бесплодия.
«Примерно каждая шестая женщина не может зачать ребенка и нуждается вспециализированном лечении по поводу бесплодия, – пишут ученые из Имперскогоколледжа Лондона. – У каждой сотой женщины беременность обрывается потри-четыре раза подряд».
Исследователи под руководством Мандури Салкера (Madhuri S Salker) обратиливнимание на женщин, бесплодие которых специалисты Института репродуктивнойбиологии и биологи развития при Имперском колледже Лондона (Institute ofReproductive and Developmental Biology (IRDB) at Imperial College London) немогли объяснить: согласно результатам клинических анализов женщины былиздоровы, но зачать и выносить ребенка у них не получалось.
Команда Мандури Салкера изучила эндометрий (внутреннюю слизистую оболочкуматки) бесплодных женщин и женщин, которые не могли выносить ребенка (всего 106участниц исследования).
Оказалось, что у бесплодных женщин в эндометрииприсутствует слишком много белка SGK1. В эндометрии женщин, переживших потри-четыре выкидыша подряд, напротив, этого бела слишком мало.
«SGK1 – этофермент, вовлеченный в систему транспорта ионов, – объясняют авторыисследования. – Это ключевой регулятор натриевого транспорта».
Тонкости имплантации
К шестому дню после слияния половых клеток проэмбрион (многоклеточный шарик,который готовится «врасти» в матку) освобождается от прозрачной оболочки –можно сказать, вылупляется из нее, и таким способом лишается защитного барьера,который был бы помехой при имплантации. С этого момента он спускается в полостьматки и начинает прикрепляться к эндометрию, после чего «пробуравливается» внего.
Период, наиболее благоприятный для имплантации, называется «окномимплантации». У человека оно открывается всего на два-четыре дня – сразупосле выхода яйцеклетки из яичника (овуляции).
«После овуляции увеличиваетсяуровень циркулирующего прогестерона – гормона, который имплантирует зиготу,«следит» за генетической стабильностью и подготавливает матку к вынашиваниюплода, – объясняют исследователи, результаты работы которыхпоявились в Nature Medicine.
– Некоторые изменения вэндометрии, в том числе и изменения уровня SGK1, могут помешать имплантацииэмбриона».
Авторы исследования обращают внимание, что и у мышей, и у человека, уровеньSGK1 зависит от уровня прогестерона. Учитывая взаимосвязи прогестерона и белкаSGK1 и принимая во внимание тот факт, что в эндометрии пациенток медицинскогоцентра Имперского колледжа уровень SGK1 был выше или ниже нормы, ученыепредположили, что белок SGK1 может быть причиной репродуктивногонездоровья.
Бесплодные мыши
Свою гипотезу биологи проверили в эксперименте: методами генетическойтрансформации они заставили лабораторных мышей синтезировать избыток белкаSGK1. «Такие животные становились абсолютно стерильными, – пишут авторы работы.– При избытке SGK1 гены, обеспечивающие «восприимчивость» матки к эмбриону,инактивировались – процесс имплантации останавливался».
На следующем этапе генетики заблокировали животным ген белка SGK1.Оказалось, что без SGK1 зачатие происходит легко, а вынашивание помета – струдностями. «У мышей наблюдались кровотечения, мышата отличались малымиразмерами», – продолжают исследователи.
Согласно выводам ученых, результаты означают, что своевременное снижениеконцентрации SGK1 делает матку восприимчивой к эмбриону. Но это снижение должнобыть временным: для вынашивания и полноценного развития плода требуетсятакже последующее повышение уровня SGK1.
«Кратковременное снижение концентрации белка SGK1 помогает эмбрионуимплантироваться, а дальнейшее увеличение уровня SGK1 способствуетблагополучному вынашиванию плода, – завершает профессор Ян Бросенс (JanBrosens) из Университета Уорвика (University of Warwick). – Думаю, что вбудущем белок SGK1 и его блокаторы пригодятся как для лечения бесплодныхженщин, так и для разработки средств контрацепции».
Мужское бесплодие
Незаметным бесплодием страдают не только женщины. Так, недавно ученыеобнаружили, что всего лишь одна генетическая поломка«топит» сперматозоиды, не позволяя им добраться до яйцеклетки и оплодотворитьее. Мутация не очень заметная, но коварная: внешне такие сперматозоиды почти неотличаются от здоровых, поэтому врачи не могут определить причину мужскогобесплодия.
А исследователи из России и Украинынашли молекулярный «навигатор», без которого сперматозоидне может оплодотворить яйцеклетку. Тогда же они выяснили, почему гипертоникичасто становятся бесплодными.
Ученые такжепоказали, что клетки скелета активизируют синтез основногомужского гормона – тестостерона. Доказанная связь позволяет создать совершенноновый механизм лечения мужского бесплодия.
Источник: https://www.infox.ru/news/174/79216-belok-upravlaet-beremennostu
Развитие ребенка по неделям | Областной перинатальный центр | Ярославль
Развитие ребенка по неделям
Будущим мамам всегда любопытно, как идет развитие плода во время, когда его ждут с таким нетерпением. Поговорим и посмотрим на фото и картинки, как же растет и развивается плод по неделям.
Что же делает пузожитель целых 9 месяцев в животике у мамы? Что чувствует, видит и слышит?
Беременность: развитие плода по неделям
Начнем рассказ о развитии плода по неделям с самого начала — от момента оплодотворения. Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Развитие эмбриона: 1-я неделя
Яйцеклетка оплодотворяется и начинает активно дробиться. Яйцеклетка направляется к матке, по пути освобождаясь от оболочки.
На 6—8й дни осуществляется имплантация яйца — внедрение в матку. Яйцо оседает на поверхность слизистой оболочки матки и используя хориальные ворсинки прикрепляется к слизистой матки.
Развитие эмбриона: 2–3 недели
Картинка развития эмбриона на 3-ей неделе.
Эмбрион активно развивается, начиная обосабливаться от оболочек. На данном этапе формируются зачатки мышечной, костной и нервной систем. Поэтому этот период беременности считают важным.
Развитие эмбриона: 4–7 недели
Развитие плода по неделям в картинках: неделя 4
Развитие плода по неделям фото: неделя 4
Фото эмбриона до 6й недели беременности.
У эмбриона формируется сердце, головка, ручки, ножки и хвост 
Развитие плода по неделям фото: неделя 5
На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются пальцы. У малыша уже появился орган чувств — вестибулярный аппарат. Длина эмбриона — до 12 мм.
Развитие плода: 8я неделя
Развитие плода по неделям фото: неделя 7-8
У плода определяется лицо, можно различить ротик, носик, ушные раковины. Головка у зародыша крупная и ее длина соотносится с длиной туловища; тельце плода сформировано. Уже существуют все значимые, но пока еще не полностью сформированные, элементы тела малыша. Нервная система, мышцы, скелет продолжают совершенствоваться.
Развитие плода на фото уже чувствительные ручки и ножки: неделя 8
У плода появилась кожная чувствительность в области ротика (подготовка к сосательному рефлексу), а позже в области личика и ладошек.
На данном сроке беременности уже заметны половые органы. Жаберные щели отмирают. Плод достигает 20 мм в длину.
Развитие плода: 9–10 недели
Развитие плода по неделям фото: неделя 9
Пальчики на руках и ногах уже с ноготками. Плод начинает шевелиться в животе у беременной, но мать пока не чувствует этого. Специальным стетоскопом можно услышать сердцебиение малыша. Мышцы продолжают развиваться.
Развитие плода по неделям фото: неделя 10
Вся поверхность тела плода чувствительна и малыш с удовольствием развивает тактильные ощущения, трогая свое собственное тельце, стенки плодного пузыря и пуповину. За этим очень любопытно наблюдать на УЗИ. Кстати малыш сперва отстраняется от датчика УЗИ (еще бы, ведь он холодный и непривычный!), а потом прикладывает ладошки и пяточки пытаясь потрогать датчик.
Удивительно, когда мама прикладывает руку к животу, малыш пытается освоить мир и старается прикоснуться своей ручкой «с обратной стороны».
Развитие плода: 11–14 недели
Развитие плода на фото ножки: неделя 11
У малыша сформированы руки, ноги и веки, а половые органы становятся различимы(вы можете узнать пол ребенка). Плод начинает глотать, и уж если ему что-то не по-вкусу, например, если в околоплодные воды (мама что-то съела) попало что-то горькое, то малыш станет морщиться и высовывать язык, делая меньше глотательных движений.
Кожица плода выглядит прозрачной.
Развитие плода: неделя 12
Фото плода 12 недель на 3d УЗИ
Развитие плода по неделям фото: неделя 14
Почки отвечают за производство мочи. Внутри костей образуется кровь. А на голове начинают расти волосики. Двигается уже более скоординировано.
Развитие плода: 15–18 недели
Развитие плода по неделям фото: неделя 15
Кожа розовеет, ушки и другие части тела, в том числе и лицо уже видны. Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Развитие плода: 19–23 недели
Развитие плода по неделям фото: неделя 19
Малыш сосет пальчик, становится более энергичным. В кишечнике плода образуется псевдо-кал — меконий, начинают работать почки. В данный период головной мозг развивается очень активно.
Развитие плода по неделям фото: неделя 20
Слуховые косточки костенеют и теперь способны проводить звуки, малыш слышит маму — биение сердца, дыхание, голос. Плод интенсивно прибавляет в весе, формируются жировые отложения. Вес плода достигает 650 г, а длина — 300 мм.
Легкие на данном этапе развития плода развиты настолько, что малыш в искусственных условиях палаты интенсивной терапии может выжить.
Развитие плода: 24–27 недели
Легкие продолжают развиваться. Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие.
Развитие плода по неделям фото: неделя 27
Губы и ротик становятся чувствительней. Глазки развиваются, приоткрываются и могут воспринимать свет и жмурится от прямых солнечных лучей. У девочек большие половые губы пока не прикрывают малые, а у мальчиков яички пока не опустились в мошонку. Вес плода достигает 900–1200 г, а длина — 350 мм.
9 из 10 детей рожденных на данном сроке выживают.
Развитие плода: 28–32 недели
Теперь легкие приспособлены к тому, чтобы дышать обычным воздухом. Дыхание ритмичное и температура тела контролируются ЦНС. Малыш может плакать и отвечает на внешние звуки.
Ребенок открывает глазки бодрствуя и закрывает во время сна.
Кожа становится толще, более гладкой и розоватой. Начиная от данного срока плод будет активно прибавлять в весе и быстро расти. Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Развитие плода: 33–37 недели
Развитие плода по неделям фото: неделя 36
Плод реагирует на источник света. Прирастает тонус мышц и малыш может поворачивать и поднимать голову. На которой, волосики становятся шелковистыми. У ребенка развивается хватательный рефлекс. Легкие полностью развиты.
Развитие плода: 38–42 недели
Плод довольно развит, подготовлен к рождению и считается зрелым. У малыша отточены более 70-ти разных рефлекторных движений. За счет подкожной жировой клетчатки кожа малыша бледно-розовая. Головка покрыта волосиками до 3 см.
Развитие плода по неделям фото: неделя 40
Малыш отлично усвоил движения мамы, знает когда она спокойна, взволнована, расстроена и реагирует на это своими движениями. Плод за внутриутробный период привыкает к перемещениям в пространстве, поэтому малыши так любят когда их носят на руках или катают в коляске. Для младенца это совершенно естественное состояние, поэтому он успокоится и заснет, когда его покачают.
Ногти выступают за кончики пальчиков, хрящики ушек и носика упругие. У мальчиков яички опустились в мошонку, а у девочек большие половые губы прикрывают малые. Вес плода достигает 3200-3600 г, а длина — 480-520 мм.
После появления на свет малыш тоскует по прикосновениям к своему тельцу, ведь первое время он не может сам себя ощупывать — ручки и ножки не так уверенно слушаются ребенка как это было в околоплодных водах. Поэтому, чтобы ваш малыш не чувствовал себя одиноко, его желательно носить на руках, прижимать к себе поглаживая его тельце.
И еще, младенец очень хорошо помнит ритм и звук вашего сердца. Поэтому утешить малыша можно так — возьмите его на руки, положите на левую сторону и ваше чудо утихомириться, перестанет плакать и заснет. А для вас, наконец, наступит время блаженства 
Источник: https://opcyar.ru/articles/important/week-by-week.html
Особенности имплантации эмбриона при ЭКО
Имплантация эмбриона в рамках протокола ЭКО мало чем отличается от естественной имплантации при зачатии, однако есть и некоторые особенности этого процесса, как общие, так и отличные от естественного течения беременности. Именно об этих особенностях, сроках и признаках имплантации и пойдет речь далее.
Имплантация эмбриона при ЭКО: основные признаки и симптомы
Следует сказать, что с физиологической точки зрения зарождение новой жизни – это всегда сложный, многогранный и крайне интересный процесс, в рамках которого эмбриону предстоит пройти долгий путь еще до своего рождения. Итак, имплантация эмбриона в матку является одним из этапов реализации репродуктивной функции человека.
В ходе этого процесса эмбрион прикрепляется к стенкам матки, и с этого момента начинается беременность и развитие будущего ребенка в утробе матери.
Имплантация эмбриона при ЭКО наступает через некоторое время после переноса, в этот период женщина может чувствовать один или несколько из перечисленных симптомов:
- Незначительные кровянистые выделения из влагалища. Этот признак также свойственен воспалительным процессам, однако, если вы ожидаете беременность и недавно наблюдались у гинеколога, то этот признак вероятнее всего говорит именно о ней.
- Ощущение тяжести внизу живота, небольшая болезненность молочных желез.
- Тошноту, легкие головокружения также можно считать первичными признаками наступления беременности. Эти симптомы сходны с пищевым отравлением, однако при беременности они вызываются тем, что эмбрион начинает подавлять иммунную систему матери, без этого произошло бы его немедленное отторжение.
- Незначительное повышение температуры. Когда происходит имплантация эмбриона, признаки этого процесса могут значительно отличаться, однако повышение температуры до 37 градусов и более отмечают практически все будущие мамы.
- Эмоционально нестабильное состояние, перемены настроения, обиды на окружающих по каждому пустяку. Это явление обусловлено гормональными изменениями, которые в этот период происходят в организме женщины.
Трудно в точности предсказать день имплантации эмбриона, ведь у некоторых этот процесс происходит раньше, а у кого-то позже. При этом женщинам не следует искать у себя признаки беременности сразу же после переноса, ведь этот процесс может отнять некоторое время. Не накручивайте себя, а ждите, пока организм сам подаст вам сигнал. Однако прохождение УЗИ через некоторое время после переноса целесообразно в любом случае. Дату проведения обследования вам назначит ваш лечащий врач.
Ощущения при имплантации эмбриона после ЭКО
Не стоит думать, что в один прекрасный день вы проснетесь и поймете, что беременны. Даже все признаки, указывающие на наступление беременности, не могут с точностью доказать ее наличие без должного медицинского обследования. Ощущения при имплантации эмбриона можно коротко охарактеризовать так:
- Усталость.
- Раздражительность.
- Дискомфорт.
Как бы странно это не звучало, но именно с этих ощущений начинается беременность. Однако не стоит переживать по этому поводу, ведь в скором времени все эти симптомы уйдут и уступят место радости от того, что попытка зачать ребенка оказалась удачной. Нередко в медицинской практике встречается поздняя имплантация эмбриона при ЭКО, в рамках которой окончательное соединение эмбриона и ткани матки происходит позже обычного.
Как видите, даже если вы спустя неделю все еще не ощущаете признаков беременности, это не повод опускать руки, возможно, вам нужно подождать еще чуть-чуть и маленькая жизнь внутри вас начнет развиваться. Поздняя имплантация эмбриона является благоприятной при ЭКО, ведь в таком случае эмбрион надежно закрепляется в полости матки и начинает свое развитие.
Благоприятные факторы для успешной имплантации эмбриона при ЭКО
Успех процедуры ЭКО во многом определяется компетенцией докторов, которые проводят протокол. Именно поэтому к выбору репродуктивной клиники следует подойти крайне ответственно. Клиника репродуктивной медицины «Центр ЭКО» в Екатеринбурге ежегодно помогает появиться на свет десяткам детишек.
Записывайтесь на консультацию к нашим докторам, и они разработают эффективный комплекс лечебных манипуляций, чтобы вы могли как можно быстрее восстановить свое репродуктивное здоровье.
Источник: https://www.ivf-partus.ru/patsientam/osobennosti-implantatsii-embriona-pri-eko
Отделение по лечению повторных неудач имплантации и привычного невынашивания беременности
Отсутствие имплантации требует специализированного подхода, поэтому в Институто Бернабеу имеется многопрофильное специализированное отделение
Причины отсутствия имплантации эмбриона?
Этот вопрос очень сложный, потому что мы не знаем многие кульминационные процессы надлежащей имплантации эмбриона.
Изначально нужно думать, что причина исходит не от одного (мать), а от трех пациентов: она, он и эмбрион.
Да, мы знаем, что некоторые причины материнские, но большинство из них эмбриональные и не всегда мы можем диагностировать и успешно лечить их, отсюда высокая степень неуверенности и тревоги пациента, когда врачи не могут установить причины.
Тем не менее, в последние годы достигнут значительный прогресс в этой области.
Правильное изучение отсутствия имплантации требует многопрофильной оценки, поэтому в ИНСТИТУТО БЕРНАБЕУ создана группа, специализирующаяся на этих нарушениях, в которую входят гинекологи, эндокринологи, молекулярные биологи, генетики и эмбриологи.
Исследование для диагноза и лечения отторжения при имплантации эмбриона и повторного аборта
Хотя мы еще далеки от точного определения женских факторов, которые оправдывают отторжение при имплантации и повторный аборт, в исследование их причин появились новые достижения.
Трехмерное УЗИ, которое проводят УЗИ-специалисты с помощью современного оборудования, позволяет исключить аденомиоз, заболевание, при котором внутренняя оболочка (эндометрий) прорастает в мышечную ткань матки. Это заболевание сильно влияет на восприимчивость эндометрия и анатомические аномалии матки.
Однако, иммунологические анализы часто не помогают в этих случаях, а лечение при таком исследование не улучшает репродуктивное здоровье пациентки. Но учитывая, что эта сфера деятельности продолжает развиваться, IB имеет специальный отдел репродуктивной иммунологии, который оценивает этот фактор и внимательно следить за достижениями в этой области.
Кроме того, мы проводим исследование сокращений матки во время переноса эмбрионов. Не следует забывать, что матка — это мышечный орган, и поэтому любая неправильная стимуляция матки приведет к увеличению сокращений, которые могут отторгнуть эмбриона.
УЗИ-видео, с обследованием сократительной деятельности матки и определением показателей прогестерона, является эффективным способом для исключения и лечения этой причины.
Наконец, Instituto Bernabeu проводит исследования об эффективности закапывания веществ в полость матки, за несколько суток до переноса, которые стимулируют эндометрий и повышают биологическую компетентность.
Как можно заметить, исследование женского фактора требует многократной оценки.
Помимо этого, мы проводим анализ IBgen RIF, который исследует различные генетические, иммунологические и гематологические факторы. Таким образом, всего один анализ исследует различные причины.
Наше последнее исследование доказывает влияние микробиома (своеобразной экосистемы микроорганизмов половых органов) на фертильность. В случае нарушения микробиома, мы включили анализ, чтобы стабилизировать эту экосистему организма. (Узнать больше).
МУЖСКОЙ ФАКТОР исследуется с помощью кариотипа, фрагментации ДНК, андрологического осмотра и оценки хромосом.
Кариотип (совокупность признаков полного набора хромосом), который исследует клетки крови, может быть совершенно нормальным, а хромосомы сперматозоидов нет. Поэтому, мы включаем в осмотр анализ FISH, который позволяет определить число сперматозоидов (в основном более 1000) с хромосомными аномалиями.
Гинеколог может порекомендовать исследование мейоза сперматозоидов при нарушении параметров спермы, чтоможет быть причиной неудачного ЭКО, отторжения при имплантации эмбриона или выкидыша.
Мейоз – это процесс, при котором клетки-предшественники сперматозоидов разделяют пополам свою генетическую нагрузку, и число хромосом уменьшается с 46 до 23. В ходе этого процесса возможны нарушения, из-за которых у сперматозоидов окажется аномальное количество хромосом, что может вызвать бесплодие, аномалии плода, выкидыши или неудачное ЭКО.
Для исследования необходимо провести тестикулярную биопсию, хотя иногда это возможно определить в сперме, избегая при этом биопсию. Результат анализа поможет подобрать адекватную ВРТ.
Но, несомненно, именно в ЭМБРИОНАЛЬНОМ ФАКТОРЕ мы достигли наибольший прогресс.
Именно этот фактор несет ответственность за большинство случаев отторжения при имплантации и повторных абортов.
Не следует забывать, что этот фактор происходит от сочетания двух репродуктивных клеток: сперматозоида и ооцита. Поэтому, мы внимательно обрабатываем эти клетки, строго следим за развитием и условиями культивирования в лаборатории, и аккуратно переносим эмбрион в матку матери. При отторжении следует принять во внимание все эти процессы.
Действительно, на сегодняшний день мы располагаем методами молекулярной биологии и генетики, которые позволяют нам анализировать полностью хромосомы зародыша, поскольку наиболее частой причиной отторжения при имплантации и аборта на ранних сроках является аномалия числа и расположения эмбриональных хромосом.
При перенос хромосомно — нормальных эмбрионов процент наступления беременности не зависит от возраста матери и одновременно значительно снижает риск абортов; то есть, всегда, когда нам удается перенести эмбрионы без хромосомных аномалий, пациент будет иметь успех, независимо от возраста.
Техника Полного Хромосомного Скрининга, известная в английской аббревиатуре как CCS
Источник: https://www.institutobernabeu.com/ru/ib/otdelenie-po-lecheniju-otsutstvija-implantacii-i-povtorjajushhihsja-abortov/
Имплантация эмбриона
Имплантацией называют процесс «врастания» эмбриона в слизистую оболочку матки. После этого наступает беременность и начинает развиваться плодное яйцо.
При естественном оплодотворении имплантация эмбриона возможна после того, как оплодотворенная яйцеклетка пройдет через маточную трубу и попадет в полость матки. Имплантация эмбриона при ЭКО происходит после процедуры его переноса в матку.
Беременность после ЭКО наступает только в том случае, если состоялась имплантация эмбриона. На какой день это происходит, точно сказать нельзя, ведь процесс внедрения эмбриона в эндометрий занимает определенное время.
Врачи репродуктологи подсчитали, сколько длится имплантация эмбриона, и выяснили, что продолжительность этого процесса составляет около 40 часов. Однако это средняя длительность. Нет четко ограниченного временного периода, в течение которого будет продолжаться имплантация эмбриона.
На какой день «внедрение» бластоцисты в матку следует считать завершённым, выяснить нельзя, так как это процесс постепенный, а не одномоментный. Он может занять от нескольких часов до нескольких суток.
После имплантации эмбриона наступает беременность. Это может произойти в разное время. Обычно – на 6-7 день после овуляции, соответственно, на 2-3 день после переноса. Иногда отмечается поздняя имплантация эмбриона. В таком случае «врастание» бластоцисты в слизистую оболочку матки происходит на 10 день после овуляции или позже.
Если процедура ЭКО прошла успешно, плодное яйцо начинает вырабатывать ХГЧ, и совсем скоро беременность можно будет установить лабораторно. Матка после имплантации эмбриона начинает увеличиваться. По её размеру можно судить о сроках беременности.
Условия для имплантации эмбриона
Существуют определенные условия, при которых имплантация эмбриона после переноса состоится с большей вероятностью. К ним относятся:
- толщина эндометрия – оптимально она должна быть 9-11 мм, минимально – от 7-8 мм;
- нормальное кровообращение в слизистой оболочке матки;
- нормальный уровень половых гормонов в крови, прежде всего прогестерона;
- возраст женщины до 35 лет.
На некоторые условия можно повлиять. Поэтому женщине в протоколе ЭКО назначают препараты прогестерона или синтетические аналоги этого гормона для стимуляции созревания эндометрия.
При нарушении кровообращения в слизистой оболочке матки существуют специальные препараты и процедуры, которые позволяют нормализовать кровоток. После этих мероприятий успешная имплантация эмбриона становится более вероятной.
У возрастных женщин оболочка яйцеклетки может быть слишком плотной. Если эмбрион не сумеет её «сбросить», то имплантация эмбриона в матку не состоится. Для облегчения данного процесса используется процедура под названием вспомогательный хетчинг. У определенных категорий пациентов это позволяет увеличить шанс успеха.
Возможна и обратная ситуация. Пролиферативные заболевания эндометрия – гиперплазия, полипы – препятствуют успешной имплантации. Тогда проводится процедура под названием скретчинг. Суть её состоит в том, что на эндометрий наносятся «насечки», позволяющие облегчить бластоцисте проникновение в толщу слизистой оболочки матки.
Скретчинг делается в разгар секреторной фазы, предшествующего планируемой беременности менструального цикла, с целью улучшения эндометриального кровотока, стимуляции роста эндометрия в пролиферативной фазе следующего цикла.
К сожалению, далеко не всегда после процедуры переноса наступает беременность.
Возможные причины, почему не произошла имплантация эмбриона после ЭКО:
- эндометрий не готов к принятию эмбриона;
- эмбрион имеет дефекты генетического материала, а потому отторгается;
- причина неизвестна – даже качественные эмбрионы не всегда имплантируются в хорошо подготовленную слизистую оболочку матки.
Если цикл завершился неудачно, следует предпринять повторную попытку переноса — криопротокол. Рано или поздно произойдет имплантация эмбриона после овуляции, и беременность наступит.
Признаки имплантации эмбриона
Патогномоничные (характерные только для данного процесса) симптомы имплантации эмбриона отсутствуют. Женщина не способна почувствовать или иным способом определить время имплантации эмбриона.
Иногда в течение первых дней после переноса отмечаются следующие признаки:
- ноющая боль в нижней части живота;
- покалывание в молочных железах;
- слабость, головокружение;
- эмоциональная лабильность;
- незначительное увеличение температуры тела;
- изменение вкуса;
- необильные выделения из влагалища.
У некоторых женщин в день имплантации эмбриона наблюдаются скудные (мажущие) кровянистые выделения из влагалища, металлический привкус во рту, снижение базальной температуры тела.
Тем не менее, наличие перечисленных симптомов не говорит о том, что произошла имплантация эмбриона. Ощущения и объективные признаки могут быть обусловлены не наступившей беременностью, а применением гормональных препаратов.
Только через несколько недель появляются реальные признаки имплантации эмбриона. ЭКО (данная программа) к тому моменту подходит к концу, и женщина на момент нарастания симптоматики беременности уже осведомлена о её наступлении, если она своевременно сдала кровь на ХГЧ и прошла УЗИ.
Автор текста: Врач гинеколог-репродуктолог к.м.н. Кузнецова И.А.
Стоимость услуг
Все услуги
| Стандартная программа ЭКО (не включая стоимость лекарственных препаратов) | 131 500 руб. |
| Программа ЭКО в естественном цикле (не включая стоимость лекарственных препаратов) | 108 700 руб. |
| Программа подготовки и переноса криоконсервированных эмбрионов | 59 500 руб. |
| ХГЧ (в-ХГЧ), кровь (кровь (сыворотка), 1 раб. дн.) | 450 руб. |
| УЗИ органов малого таза | 3 000 руб. |
Источник: https://www.vitroclinic.ru/embriologiya/implantatsiya-embriona/