Сдать анализ крови на ХГЧ (хорионический гонадотропин человека) в лаборатории KDL
Общий бета- ХГЧ (хорионический гонадотропин) – вещество, синтезируемое тканью трофобласта считается основным маркером наступившей беременности. Структура «гормона беременности» ХГЧ сходна со строением нескольких гормонов гипофиза: ФСГ, ЛГ и ТТ Г.
У них схожая альфа- субъединица, но при это бета – субъединицы этих гормонов уникальны.
Рост уровня ХГЧ в сыворотке крови выявляется на следующие сутки после имплантации оплодотворенной яйцеклетки в стенку матки, выявление этого гормона в моче является основой аптечного теста на беременность (тест- полоски).
В каких случаях обычно назначают исследование общего ХГЧ?
Чаще всего этот тест используется для установления факта беременности и при наблюдении за беременностью ранних сроков. Обычно, при наступившей беременности, на первый день пропущенных месячных уровень ХГЧ уже выходит за пределы значений для небеременных, а впоследствии удваивается каждые 1,5- 2 суток.
Также общий ХГЧ используется в качестве онкомаркера при опухолях трофобласта (пузырный занос, хорионкарцинома) и опухолях эмбрионального зачатка (тератома яичника или яичка, семинома)
Что именно определяется в процессе анализа?
В тесте определяется содержание ХГЧ (хорионического гонадотропина) в сыворотке крови методом хемилюминесцентного иммуноанализа.
Что означают результаты теста?
Выявление повышенного уровня ХГЧ чаще всего свидетельствует о наступлении беременности. По соответствию уровня ХГЧ и срока беременности можно судить о возможных осложнениях. При внематочной беременности уровень ХГЧ меньше, чем при нормальной маточной беременности такого же срока. При замершей беременности и угрозе выкидыша, уровень ХГЧ меньше срока беременности и может снижаться при исследовании в динамике.
Обычный срок выполнения теста
Обычно результат общего ХГЧ можно получить в течение 1-2 дней
Нужна ли специальная подготовка к анализу?
Специальная подготовка не требуется. Анализ крови на ХГЧ можно сдать через 3 часа после еды или натощак.
Источник: https://kdl.ru/analizy-i-tseny/obshiy-beta-hgch
Неинвазивное определение резус-фактора плода у беременных
Резус-фактор (Rh-фактор) генетически передаётся от матери и отца к ребёнку. Rh определяет присутствие конкретных белков или их отсутствие на поверхности красных кровяных телец (эритроцитов).
Резус-фактор бывает двух типов – резус позитивный (Rh+), когда на поверхности эритроцитов находятся определённые белки, а также резус негативный (Rh-), когда конкретные белки не найдены. Rh+ и Rh- между собой несовместимы. Знать свой резус-фактор важно в случае переливания крови, т. к.
переливание несовместимой крови вызывает патологическую свёртываемость крови, недопустимую в организме. Всем беременным необходимо знать свой резус-фактор, а женщинам с негативным резус-фактором важно знать резус-фактор своего партнера. Обычно Rh определяют перед тем, как встать на учет.
Если беременная Rh- и отец ожидаемого ребенка Rh+, ребенок может унаследовать от отца позитивный резус с вероятностью 50%. Такие пары находятся в группе риска развития гемолитической болезни у плода и новорожденного. Этим парам необходимо вовремя узнать Rh-фактор для определения дальнейшей тактики лечения.
Примерно у 85% женщин и мужчин в мире резус-фактор позитивный, у остальных – негативный, в таком случае вероятность, что образуется пара с развитием упомянутого риска, примерно 13%.
Что такое несовместимость резус-фактора?
Из-за риска конфликта, или несовместимости, резус-фактора между кровью матери и плода может возникнуть сенсибилизация организма матери, иными словами – иммунизация против Rh+ крови (похожая ситуация образуется при вакцинации). Если в период беременности или момент родов Rh положительная кровь ребенка попадет в кровь матери, развивается резус-конфликт: в организме матери начинается выработка антител антирезуса.
Если сенсибилизация произошла в период первой беременности, может развиться гемолитическая болезнь плода, при каждой следующей беременности клинические проявления несовместимости резус-фактора становятся тяжелее (плод страдает больше). До тех пор пока было недоступно неинвазивное определение Rh-фактора, резус негативным беременным регулярно проверяли кровь, чтобы определить, не появились ли антитела.
Если антитела были обнаружены, а это показатель произошедшей сенсибилизации, назначается специальное лечение.
Почему конфликт резус-фактора так опасен?
В период сенсибилизации появившиеся в организме матери антитела могут разрушить эритроциты малыша. В свою очередь, это может вызвать гемолитическую болезнь у плода или новорожденного. Иногда гемолитическая болезнь может угрожать жизни ребенка. В этом случае требуется находиться под наблюдением опытного акушера-гинеколога, и возможно проведение инвазивной манипуляции – переливание крови плоду.
В каких случаях может развиться rh сенсибилизация у rh негативной женщины?
- Если Rh- женщине когда-то была перелита Rh+ кровь
- При естественных родах или при кесаревом сечении
- Прерывая беременность (если плод был Rh+) или в случае спонтанного аборта
- Резус-негативной женщине первую беременность рекомендовано сохранить, а в случае прерывания беременности необходимо обязательно ввести Д анти-иммуноглобулин.
- Мануальное отслоение плаценты после родов усиливает поступление эритроцитов плода в кровоток женщины
- После травмы живота в период беременности
- Во время инвазивных процедур в период беременности (амниоцентез, биопсия хориона, кордоцентез)
- В случае внематочной беременности
- В случае угрозы прерывания беременности при кровяных выделениях
- В случае внешнего переворота при тазовом предлежании плода
*Все вышеперечисленные случаи требуют наблюдения специалиста
Формы гемолитической болезни у новорожденных
Освобождающиеся в результате распада эритроцитов вещества (например, билирубин) попадают в плазму крови, и вызывающие дальнейт патологические реакции. Самая легкая из реакций выражается в форме анемии новорожденного. Из-за сниженного гемоглобина и количества эритроцитов новорожденные выглядят бледными. В этом случае рекомендовано переливание не содержащей антител крови на первый или второй день после рождения, что быстро улучшает состояние.
Более тяжелая форма гемолитической болезни новорожденного выражается в желтухе, обычно развивающейся в первый день после рождения. С развитием болезни новорожденный становится изнеможенным, плохо сосет молоко, также могут возникнуть судороги из-за повреждения ЦНС, вызванного билирубином. Такое состояние требует строгого наблюдения специалиста. Самой тяжелой формой болезни является обширный отек плода – в этом случае ребенок погибает в первые часы после рождения.
Каково решение?
В лаборатории Генетического центра iVF Riga доступно неинвазивное определение Rh-фактора, не наносящее вреда ни плоду, ни беременной.
У беременной берется венозная кровь, из которой выделяют так называемую церкуляторную ДНК плода, появляющуюся в циркуляции крови матери начиная примерно с 10-й гестационной недели. Беременность прогрессирует, и концентрация этой ДНК в материнской крови увеличивается.
Поэтому данный анализ рекомендуется сдавать не ранее чем с 18-й до 22-й недели беременности, когда концентрация достаточна для убедительного результата.
Сдать данный анализ в Генетическом центре iVF Riga можно до 15:00 по рабочим дням.
Желательно приходить вместе с партнером, чтобы определить зиготность резус-фактора.
Во время молекулярного тестирования ДНК плода определяются гены, кодирующие или определяющие физическое проявление Rh-фактора (будет на эритроцитах плода конкретный белок или не будет).
Если установлено, что Rh-фактор негативный, как и у матери, то наблюдение за беременной происходит в обычном режиме, т. к. риск развития Rh-конфликта отсутствует.
Напротив, если Rh-фактор плода позитивный, дальнейшее наблюдение беременности берет на себя опытный акушер-гинеколог, который также наблюдает протекание беременности и по необходимости назначает нужное лечение.
Источник: https://genetikascentrs.lv/ru/uslugi/geneticheskie-analizy/neinvazivnoe-opredelenie-rezus-faktora-ploda-u-beremennykh/
Скрытая пищевая непереносимость — прайм тест, анализ на скрытую пищевую непереносимость
Сегодня не подлежит сомнению, что рацион и режим питания — одни из важнейших факторов, влияющих на состояние здоровья человека. Неправильное питание может приводить к нарушению обмена веществ и развитию разнообразных заболеваний.
Базовые принципы здорового питания всем известны и довольно просты: пища должна быть разнообразной, порции — умеренными, график питания — рациональным и учитывающим время суток. Однако практика показывает, что простого следования этим правилам может быть недостаточно для хорошего самочувствия.
Многочисленные исследования подтверждают: влияние различных пищевых продуктов на организм конкретного человека строго индивидуально. Доказано существование скрытой непереносимости определённых продуктов питания, которой в разной степени страдает почти каждый взрослый человек.
Современные жители мегаполисов часто сталкиваются с проблемой плохого физического самочувствия на грани недомогания, для которого, казалось бы, нет явной причины: заболевания, стресса или переутомления. Именно в таких случаях врач может заподозрить наличие скрытой пищевой непереносимости и для эффективной помощи пациенту предложить выявить продукты, которые вносят дисгармонию в функционирование организма.
Симптомы, при которых рекомендовано пройти диагностику скрытой пищевой непереносимости
- «беспричинные» периодические или постоянные кожные высыпания, зуд, дерматиты неизвестного происхождения;
- пищевые расстройства, не связанные с дисбактериозом или иными заболеваниями ЖКТ;
- нарушение обмена веществ и лишний вес, который не поддаётся коррекции диетами и физическими упражнениями;
- «приходящие» аллергические реакции;
- перепады настроения, немотивированная раздражительность, вялость, быстрая утомляемость, сонливость без видимой причины.
В профилактических целях, то есть в отсутствие выраженных симптомов, диагностика скрытой пищевой непереносимости может быть рекомендована любому человеку для составления плана процедур по укреплению иммунной системы. А женщинам, планирующим беременность, анализ предоставит дополнительную полезную информацию и позволит исключить негативное влияние запрещённых продуктов на течение беременности.
Скрытая пищевая непереносимость и аллергия
По своему механизму пищевая непереносимость схожа с аллергией: и в том, и в другом случае происходит сбой в работе иммунной системы. Но в отличие от аллергии, которая носит пожизненный характер и у большинства пациентов выявляется ещё в раннем детстве, скрытая пищевая непереносимость может являться фактором переменным и возникать в любом возрасте.
Чем чаще употребляется запрещённый продукт, тем больший вред наносится организму, отмечаются разнообразные негативные симптомы. Так как острая аллергическая реакция отсутствует, угадать «проблемные» продукты невозможно, и только точная лабораторная диагностика позволяет определить список непереносимых продуктов.
Диагностика скрытой пищевой непереносимости
Каждому человеку лучше точно знать, какие продукты для него полезны или вредны, даже если в данный момент не ощущаются какие-либо негативные симптомы. Врачи-терапевты и гастроэнтерологи по показаниям могут предложить пройти тест на скрытую пищевую непереносимость как в рамках комплексной диагностики организма, так и в качестве дополнительного исследования.
Самым достоверным методом выявления скрытой пищевой непереносимости сегодня признан анализ крови на определение уровня антител IgG4. В клиниках семейной медицины МЕДИ исследование выполняется на специальном оборудовании (иммуноферментный анализатор) с использованием немецких тест-систем, предоставленных компанией Dr. Fooke Laborotorien GmbH.
Линейка тестов на определение пищевой непереносимости, представленная в клиниках семейной медицины МЕДИ.
«Российская смешанная панель»: на 116 и 205 аллергенов. Показана для пациентов всех возрастов, у которых пищевая непереносимость сочетается с заболеваниями органов пищеварения, внутренних органов и различными метаболическими нарушениями и др.
Панель «Самые популярные продукты»: на 89 моно и 22 пищевых аллергена в микстах. Показана для пациентов всех возрастов. В этой панели подобраны основные продукты, входящие в рацион питания современного делового энергичного человека, ведущего здоровый образ жизни, но имеющего подозрение на наличие пищевой непереносимости.
«Смешанная пищевая панель» на 82 моно и 7 пищевых аллергенов в микстах и 5 пищевых добавок. Предназначена для пациентов всех возрастов. Позволяет побороть различные соматические заболевания со стороны ЖКТ и др.
«Скрининговая пищевая панель»: на 5 моно и 70 пищевых продуктов в микстах. Предназначена для пациентов всех возрастов. Позволяет экономично определить, связаны ли имеющиеся у пациента симптомы с пищевой непереносимостью.
Панель «Пищевые добавки»: на 24 пищевые добавки. Предназначена для пациентов всех возрастов. Показана в тех случаях, когда пищевая аллергия наблюдается ко многим неродственным продуктам, или не удается выявить пищевой аллерген.
«Педиатрическая пищевая панель»: на 24 пищевых продукта. Предназначена для детей раннего возраста (до 5 лет). В случае аллергии ребенка, находящегося на грудном вскармливании, на пищевую непереносимость должны быть обследованы и мать, и ребенок.
«Панель для детей старшего возраста»: на 44 моно и 16 пищевых продуктах в микстах. Предназначена для детей старше 5 лет.
Результат теста на скрытую пищевую непереносимость.
Для проведения диагностики пациенту утром натощак необходимо сдать 3-5 мл крови (1 пробирка). Никаких противопоказаний к прохождению теста нет, также к нему не требуется предварительная подготовка, но накануне целесообразно избежать приёма антибиотиков и лекарственных средств. Результаты анализа предоставляются спустя 3-4 недели после забора крови.
Данные по итогам диагностики выдаются пациенту в виде таблицы, в которой список продуктов разделён на три группы в соответствии с выявленным иммунологическим ответом:
- в красном столбце — непереносимые продукты (необходимо на 2-6 месяцев полностью исключить из рациона);
- в жёлтом — условно переносимые (желательно уменьшить потребление до 1-2 раз в неделю);
- в зелёном — полностью переносимые (из этих продуктов следует формировать основной рацион).
Результаты строго индивидуальны. При соблюдении рекомендаций по питанию впоследствии возможны перемещения продуктов из одной группы в другую: продукт, который ранее приводил к недомоганию и был исключен из рациона, можно снова начать употреблять в умеренных количествах, а другой продукт может стать непереносимым. Для закрепления положительного эффекта диеты требуется время, поэтому повторять диагностику целесообразно не ранее чем через год.
Выводы по результатам диагностики
цель проведения диагностики скрытой пищевой непереносимости — составление правильного рациона питания из продуктов, которые дают жизненную энергию и сохраняют здоровье.
Для коррекции скрытой пищевой непереносимости не требуется применение медикаментозных препаратов, лечение проводится только с помощью рациональной диеты. При этом пациент принимает активное участие в процессе и сам контролирует ситуацию.
Следует также понимать, что нельзя есть постоянно только два-три продукта, даже если они присутствуют в зелёном списке. Для того чтобы составить комфортную диету, рекомендуется обратиться с результатами теста к своему терапевту или гастроэнтерологу. Зелёный список продуктов всегда позволяет разработать вкусное и разнообразное меню, которое наглядно покажет, что исключение нежелательных продуктов ничем не ограничит гастрономическое удовольствие пациента.
Соблюдение рекомендаций по питанию на протяжении не менее двух месяцев позволит ощутить положительный эффект от правильного подбора продуктов: стабилизируется обмен веществ, снижается избыточный вес, укрепляется иммунитет, улучшается общее самочувствие, появляются новые силы, энергия и лёгкость.
Задать вопрос по услуге консультанту МЕДИ
Источник: https://medi.spb.ru/semeynaya-meditsina/uslugi/analizy/pischevaya-neperenosimost/
Анализ крови на ХГЧ. Определение беременности. Хорионический гонадотропин: расшифровка результатов анализа
СВАО ВАО ЮВАО ЮАО ЮЗАО ЗАО ЦАО СЗАО САО 01 02 03 05 06 07 08 09 1 0 1 1 1 2 14 18 15 16 17 Бабушкинская Проспект Мира Первомайская Бауманская Павелецкая Теплый Стан Шипиловская Пражская Академическая Университет Баррикадная Речной Вокзал Октябрьское Братиславская Таганская Академика Янгеля Октябрьское поле
Заместитель генерального директора по науке и образованию Кандидат медицинских наук
Анализ крови на ХГЧ (хорионический гонадотропин человека) – это один из самых надежных методов определения беременности на ранних сроках, а также эффективный метод обнаружения некоторых патологий развития беременности.
Хорионический гонадотропин – это гормон, который при отсутствии беременности в норме в крови практически отсутствует. Когда происходит зачатие, яйцеклетка делится, образуя зародыш и плодные оболочки. Одна из оболочек называется хорион, именно она вырабатывает ХГЧ. Таким образом, ХГЧ появляется в организме беременной женщины практически сразу после зачатия.
Популярные тесты на беременность основаны на выявлении присутствия ХГЧ в моче. Анализ крови на ХГЧ позволяет выявить ХГЧ в сыворотке крови, что дает бóльшую уверенность в результате теста. К тому же определение беременности с помощью анализа крови на ХГЧ позволяет выявить беременность на 1-2 дня раньше по сравнению с тест-полосками.
С помощью анализа крови на ХГЧ беременность может быть выявлена уже на 6-8-й день после полового контакта.
Может ли анализ крови на ХГЧ «ошибиться» при определении беременности?
Вероятность ошибки крайне мала.
Если анализ сделан слишком рано, результат может быть ложноотрицательным: несмотря на произошедшее зачатие, концентрация ХГЧ в крови еще не достигла значащих величин.
Ложноположительный результат означает, что анализ показал беременность при фактическом ее отсутствии. На самом деле анализ показал не беременность, а присутствие в крови ХГЧ, которое может объясняться некоторыми заболеваниями (прежде всего, опухолевыми процессами) или приемом препаратов, содержащих ХГЧ (например, при лечении бесплодия).
Для чего нужен анализ крови на ХГЧ во время беременности? Когда (на каких сроках) его сдавать?
Анализ крови на ХГЧ используется не только для определения беременности
При нормальном течении беременности присутствие ХГЧ в крови подчиняется определенной закономерности. В начале беременности уровень ХГЧ быстро растет: начиная с 3-й недели, он каждые 2-3 дня удваивается. К 11-12-й неделе рост замедляется. Потом наблюдается период снижения содержания ХГЧ в крови – примерно с 12-й по 22-ую неделю. После чего уровень ХГЧ начинает снова расти, но уже меньшими темпами.
Диапазон референтных значений уровня ХГЧ в крови довольно большой, поэтому по одному анализу сделать выводы о протекании беременности, как правило, затруднительно: всё слишком индивидуально. Однако ряд последовательных анализов покажет, укладывается ли Ваша ситуация в описанную выше схему, или нет.
ХГЧ ниже нормы
Если уровень ХГЧ оказывается ниже нормы (или ожиданий), то это может указывать на такие опасные патологии как:
- внематочная беременность;
- замершая беременность (плод перестал развиваться);
- угроза выкидыша;
- задержка в развитии плода;
- нарушение развития плаценты;
- во втором и третьем триместрах снижение уровня ХГЧ может быть следствием гибели плода.
При получении результата, выходящего за пределы референтных значений, не стоит сразу пугаться. Возможно, Вы просто неверно оценили, на каком сроке беременности находитесь. В любом случае, врач назначит повторный анализ и дополнительные исследования (в частности, УЗИ); на основании одного анализа диагноз не ставится.
ХГЧ выше нормы
Если анализ показал уровень ХГЧ в крови выше нормы, это может указывать на:
- многоплодную беременность (при этом содержание ХГЧ будет увеличено пропорционально количеству плодов);
- сахарный диабет;
- патологию плода (в т.ч. синдром Дауна);
- токсикоз.
Анализ крови на ХГЧ у мужчин и небеременных женщин
Анализ крови на ХГЧ может быть назначен небеременным женщинам и даже мужчинам. Это делается при диагностике таких заболеваний как хорионэпителиома (у женщин) и новообразования в яичке (у мужчин).
В норме у мужчин и небеременных женщин уровень ХГЧ в крови должен составлять
Источник: https://www.fdoctor.ru/diagnostika/analiz_krovi_na_khgch/
Анализ крови на ХГЧ
Хорионический гонадотропин человека также называется гормоном беременности. ХГЧ ответственен за баланс гормональных процессов, протекающих в организме женщины во время вынашивания беременности. Оценка содержания гормона в крови позволяет определить беременность раньше, чем ее покажет обычный тест. Анализ на ХГЧ в ряде случаев также может назначаться и мужчинам.
Что такое ХГЧ
ХГЧ – это гормон, который вырабатывается яйцеклеткой после оплодотворения. После прикрепления в полости матки яйца, гормон стимулирует развитие плаценты. При беременности ХГЧ появляется в крови примерно на шестой-восьмой день после оплодотворения.
После родов, примерно через неделю, следов гормона не должно быть ни в крови, ни в моче пациентки. Однако, помимо периода беременности, гормон также может вырабатываться при развитии некоторых заболеваний. Например, анализ на ХГЧ может назначаться пациентам с онкологией – как женщинам, так и мужчинам.
Является ли присутствие гормона причиной развития рака или, напротив, его следствием, до конца не ясно.
Основные функции ХГЧ:
- Сохранение желтого тела, стимулирование выработки эстрогена и прогестерона.
- Подготовка иммунной системы матери к взаимодействию с плодом.
- Стимуляция выработки тестостерона у плода мальчика.
- Стимуляция функция надпочечников и половых желез у эмбриона.
Что показывает анализ на ХГЧ
Появление ХГЧ указывает на беременность, однако слишком высокий его показатель говорит об аномалиях. Общий ХГЧ помогает при ранней диагностике беременности. Через каждые двое суток уровень гормона удваивается, достигая пика в период десятой – одиннадцатой недели. После этого концентрация снижается.
Свободный бета-ХГЧ – другой тип анализа. Его используют при диагностике новообразований – трофобластных и тестикулярных. Также применяется при диагностике генетических отклонений плода.
Цены на услуги
| Стоимость анализа крови на ХГЧ | 490 руб. |
| Стоимость анализа крови на ХГЧ | 490 руб. |
- Работаем без выходных
- Удобный график приема до 20:00
- Без очередей
- Опытные врачи высокой квалификации
Через сколько дней анализ показывает беременность
Анализ для уточнения срока беременности проводится не ранее, чем на четвертый-пятый день задержки менструального кровотечения. Уточняющий анализ можно провести через три-четыре дня.
Также исследование может проводиться во втором триместре для определения возможных патологий плода. Тест на ХГЧ может назначаться после выскабливания или медикаментозного прерывания беременности. Присутствие гормона говорит о неполном удалении плодного яйца.
Чтобы исключить ложный положительный результат исследование можно повторить через двое суток.
Как подготовиться?
Для исследования подходит только кровь из вены. Лучше всего сдавать материал утром натощак. Вечерний прием пищи – не позднее чем за восемь часов перед посещением лаборатории. О приеме каких-либо медикаментов врача необходимо уведомить заранее. Некоторые лекарства могут влиять на содержание гормона. Это касается только препаратов, содержащих ХГЧ. Зачастую они применяются для стимуляции овуляции при лечении бесплодия. Никакая дополнительная подготовка не требуется.
Расшифровка
Оценка данных проводится по таблице. Показатели сверяются со стандартными и на основе этого делается вывод. Может проводиться стандартное исследование или экспресс-тест. Для разных категорий пациентов нормальные значения ХГЧ различны. Оценить результат может только специалист. Повышенные показатели могут встречаться в ряде случаев:
- Беременность двумя и более плодами.
- Хромосомные аномалии плода.
- Пролонгированная беременность.
- Сахарный диабет.
- Гестоз, токсикоз.
- Прием гормональных препаратов.
Низкие показатели у беременных также указывают на отклонения – внематочную или неразвивающуюся беременность, ее прерывание, плацентарную недостаточность, перенашивание, гибель плода на поздних сроках.
Где сдать анализ крови на ХГЧ?
Сдать анализ можно в Медицинской центре «Лаборатория Здоровья» в Мытищах. Это медицинский центр широкого спектра. Здесь предоставляются диагностические и лечебные процедуры по целому ряду направлений.
Частная многопрофильная клиника предоставляет услуги на высшем уровне. В распоряжении врачей – современное диагностическое оборудование и лаборатория последнего поколения. Каждому пациенту гарантируется грамотная помощь, индивидуальный подход и комфортное обслуживание.
Запись на прием – через онлайн-форму на сайте или по телефону.
Сколько стоит анализ, вы можете узнать на нашем сайте в актуальном прайсе или позвонив по телефону. Показатель ХГЧ может определяться в комплексе с другими исследованиями крови. Например, исследование может быть частью пренатального скрининга.
Не занимайтесь самолечением! В ряде случаев это может усугубить проблему. Выделите время на поход к врачу и получите квалифицированную помощь.
Менеджер свяжется с Вами для уточнения удобной даты и времени приема в течение 4-х минут.
Источник: https://medcentrlab.ru/uslugi/analizy/analiz-krovi-na-xgch/
Анализ крови на ХГЧ: как и когда сдавать, расшифровка
Хорионический гонадотропин человека (ХГЧ) — это гормон, который образуется после имплантации эмбриона в полость матки и вырабатывается хорионом (оболочкой зародыша). Уровень гормона ХГЧ очень важен для нормального развития беременности, именно поэтому так важно следить за ним.
ХГЧ состоит из двух субъединиц – альфа и бета. Для определения беременности анализ проводится на содержание бета-субъединиц (бета-ХГЧ). Концентрация бета-ХГЧ в крови беременной женщины увеличивается каждые 2-3 дня примерно вдвое. Его пик достигается на 8 -11-ой неделе беременности, после чего начинает снижаться.
Повышенных ХГЧ бывает при:
- токсикозе
- многоплодии
- сахарном диабете беременной женщины
- приеме синтетических гестагенов
- патологиях плода (синдром Дауна, множественные пороки развития)
- если срок беременности установлен неправильно
Низкий ХГЧ бывает при:
- замершей беременности
- внематочной беременности
- задержке в развитии плода
- плацентарной недостаточности
- угрозе выкидыша (ХГЧ пониженный более чем на 50%)
- гибель плода (во II-III триместре беременности)
Для небеременных женщин и для мужчин повышенный уровень ХГЧ может служить признаком опухолевых заболеваний желудочно-кишечного тракта; опухоли яичек; новообразований легких, почек, матки; пузырного заноса; при выполненном аборте (через 4-5 дней).
Когда сдавать анализ ХГЧ?
Сдать анализ крови на ХГЧ можно на 3-5 день задержки менструации или на 12 день после зачатия, однако присутствие в крови ХГЧ будет уже и на 7 день после зачатия, однако точность анализа будет мала и все-равно необходимо будет сдать его контрольно.
Для того, чтобы проследить динамикуХГЧ необходимо сдать кровь трижды с разницей в 2 дня, желательно, в одно и то же время.
Как сдавать анализ ХГЧ?
Анализ крови на ХГЧ сдается утром натощак, если анализ сдается днем, то перед ним нельзя принимать пищу в течение 4-6 часов. За день до сдачи анализа необходимо исключить физические нагрузки. Если Вы принимаете гормональные препараты, то об этом обязательно необходимо сообщить врачу.
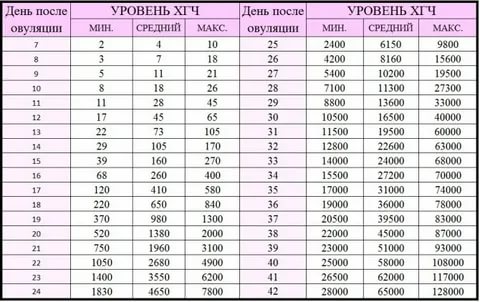
Расшифровка анализа ХГЧ
| Срок беременности по неделям, начиная с первого дня последней менструации | Уровень ХГЧ (мЕд/мл) |
| 3 — 4 | 25 — 156 |
| 4 — 5 | 101 — 4870 |
| 5 — 6 | 1110 — 31500 |
| 6 — 7 | 2560 — 82300 |
| 7 — 8 | 23100 — 152000 |
| 8 — 9 | 27300 — 233000 |
| 9 — 13 | 20900 — 291000 |
| 13 — 18 | 6140 — 103000 |
| 18 — 23 | 4720 — 80100 |
| 23 — 31 | 2700 — 78100 |
Врач клинической лабораторной диагностики
Источник: http://www.rami-spb.ru/Content/analiz-krovi-na-hgch/1527
Половые гормоны (исследования репродуктивной функции)
Гормонам отводится важнейшая роль в регуляции репродуктивной системы. Определение содержания гормонов используется для установки причин как женского, так и мужского бесплодия, при которых во многих случаях на первом месте стоит нарушение гормональной регуляции.
Фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ) синтезируются в гипоталамусе с определенной частотой и интенсивностью в зависимости от менструального цикла. ЛГ и ФСГ являются определяющими факторами в регуляции женских половых гормонов яичников – эстрогенов: эстрадиола (Е2), эстрона, эстриола и прогестерона.
Основным из эстрогенов для оценки эндокринной активности фолликулов является эстрадиол. У женщин детородного возраста он образуется в фолликуле яичника и эндометрии. Приём оральных контрацептивов повышает концентрацию эстрадиола в сыворотке крови.
Прогестерон – гормон, вырабатываемый жёлтым телом, его основным органом-«мишенью» является матка.
Пролактин у женщин необходим для развития молочных желез и лактации. Концентрация пролактина в крови увеличивается при физических нагрузках, гипогликемии, беременности, лактации, стрессе. После наступления менопаузы концентрация пролактина снижается.
Тестостерон – андрогенный гормон, ответственный за вторичные половые признаки у мужчин. Основным источником тестостерона являются клетки семенников. Тестостерон поддерживает сперматогенез, стимулирует эритропоэз, а также необходим для поддержания либидо и потенции.
Хорионический гонадотропин (бета ХГ) – его физиологической ролью является стимуляция прогестерона жёлтым телом на ранних стадиях беременности.
17-альфа-гидроксипрогестерон (17 ОН — прогестерон) является предшественником кортизола. Гормон вырабатывается в надпочечниках, яичниках, яичках и плаценте.
Дегидроэпиандростерон-сульфат (ДГЭА-С) синтезируется в надпочечниках и яичниках.
Показания
Определение фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ) рекомендовано при: нарушении менструального цикла, бесплодии, обильных менструальных кровотечениях, невынашивании беременности, преждевременном половом развитии и задержке полового развития, задержке роста, синдроме поликистозных яичников, эндометриозе, контроле эффективности гормональной терапии.
Определение эстрадиола — Е2 рекомендовано при гинекомастии (заболевании молочной железы), маточных кровотечениях после наступления менопаузы, при опухолях коры надпочечников, циррозе печени, синдроме Тернера.
Прогестерон – его определение рекомендовано при беременности (угрозе выкидыша), опухолях надпочечника и яичек, при синдроме галактореи-аменореи.
Пролактин — его определение рекомендовано при бесплодии, аменорее, нарушении функции яичников. Необходимо назначение пролактина в комплексе с определением ТТГ (т. к. чрезмерное образование ТТГ может привести к гиперпролактинемии). При герпетической инфекции и оперативных вмешательствах на молочной железе отмечаются повышенные значения пролактина.
Тестостерон – его повышение наблюдается при идеопатическом преждевременном половом созревании и гиперплазии коры надпочечников у мальчиков, экстрагонадных опухолях у мужчин, арренобластомах, синдроме феминизирующих яичек.
Снижение концентрации тестостерона наблюдается при уремии, печеночной недостаточности, крипторхизме.
Хорионический гонадотропин (бета ХГ) – его повышенная концентрация в крови наблюдается при отсутствии ультразвуковых признаков беременности (как в матке, так и вне её).
При оценке результатов бета ХГ в пренатальной диагностике следует учитывать, что ряд препаратов (синтетические гестагены: дюфастон, дидрогестерон, прожестожель (местно), норэтистерон ацетат), широко применяемых для лечения невынашивания беременности, активируют синтез бетаХГ. При многоплодной беременности бета ХГ повышается пропорционально числу плодов.
Определение 17-альфа-гидроксипрогестерона (17 ОН прогестерона) играет ведущую роль в диагностике андреногенитального синдрома, который сопровождается повышенной продукцией кортизола, регулирующего секрецию АКТГ. Повышенные значения 17 ОН- прогестерона отмечаются при опухолях коры надпочечников.
Определение дегидроэпиандростерона-сульфата (ДГЭА-С) используется для дифференцировки происхождения андрогенов: повышенное содержание ДГЭА-С при надпочечниковом происхождениии, сниженное — при происхождении из семенников.
Методика
Определение половых гормонов фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), эстрадиола — Е2, прогестерона, пролактина, тестостерона, бета ХГ, дегидроэпиандростерона-сульфата (ДГЭА-С) осуществляется иммунохимическим методом на анализаторе «ARCHITECT 2000».
Определение 17-альфа-гидроксипрогестерона (17 ОН прогестерона) осуществляется с помощью иммуноферментного анализа.
Подготовка
Необходимо воздержаться от физических нагрузок, приёма алкоголя и лекарств, изменений в питании в течение 24 часов до взятия крови. В это время необходимо воздержаться от курения.
Рекомендуется сдавать кровь на исследование утром натощак (8-часовое голодание). При оценке гормонального статуса придерживаться определенных сроков менструального цикла:
ФСГ, ЛГ, эстрадиол, тестостерон, ДГЭА-С, 17ОН-прогестерон — со 2-5 дня цикла;
пролактин, прогестерон — с 22-24 дня цикла.
Желательно утренний приём лекарственных средств провести после взятия крови (если это возможно). Исключить приём следующих лекарственных препаратов: андрогенов, дексаметазона, метирапона, фенотиазинов, пероральных контрацептивов, стильбена, гонадотропинов, кломифена, тамоксифена.
Не следует перед сдачей крови осуществлять следующие процедуры: инъекции, пункции, общий массаж тела, эндоскопию, биопсию, ЭКГ, рентгеновское обследование, особенно с введением контрастного вещества, диализ.
Если всё же была незначительная физическая нагрузка, нужно отдохнуть не менее 15 минут перед сдачей крови.
Очень важно, чтобы точно соблюдались указанные рекомендации, так как только в этом случае будут получены достоверные результаты исследования крови.
Источник: https://fnkc-fmba.ru/analizy/gormonalnye-issledovaniya/polovye-gormony-issledovaniya-reproduktivnoy-funktsii/
Анализ на совместимость супругов
Лечение бесплодия не всегда стоит дорого и занимает много лет. В 30% случаев понять и устранить причину помогают традиционные клинические исследования. Одним из них является анализ на совместимость супругов (посткоитальный тест и аналогичное исследование in vitro). В клинике «АВА-ПЕТЕР» вы можете сделать все виды диагностики в любой удобный день и получить самый подробный и точный результат.
Когда нужен анализ на совместимость супругов
Анализ совместимости – первое, что используется для определения причины трудностей с зачатием, если очевидных проблем у пары нет. Он помогает определить, что мешает сперматозоиду добраться до созревшей яйцеклетки: медлительность, повышенная вязкость цервикальной слизи, агрессивная среда, обусловленная химическим составом слизи. Исследование даст 100% информацию о дальнейших действиях: нужно ли мужчине делать спермограмму, требуется ли женщине гормональная терапия или другое лечение.
Что нужно знать перед исследованием
Врач берет пробу цервикальной слизи через 4-8 часов после незащищенного полового акта. В лаборатории анализируют количественный и качественный состав сперматозоидов, а также их поведение в цервикальной слизи. Чтобы исследование было результативным, соблюдайте перечисленные ниже правила:
- Накануне рекомендуется воздерживаться от половой жизни в течение трех дней. Перед половым актом не следует принимать ванну, но можно сходить в душ.
- Очень важно делать анализ на совместимость в период овуляции. Даже при стабильном цикле рекомендуется использовать тест на овуляцию или измерять базальную температуру.
- Эффективнее делать два-три посткоитальных теста в течение нескольких циклов подряд, а потом сравнивать результаты.
Как анализ на совместимость поможет зачатию?
Два реальных примера того, как простой анализ избавил от дорогостоящих исследований. После длительного бесплодия пары забеременели естественным путем.
Посткоитальный тест выявил АСАТ
Пара уже сдала анализы на половые инфекции (все пробы отрицательные), у мужа на руках была спермограмма с отличными результатами, а беременности нет в течение года или более того.
Посткоитальный тест помог определить, что подвижные в обычной жизни сперматозоиды, попав цервикальный канал, становятся вялыми, а через несколько часов их оболочки начинают разрушаться. Анализ крови у женщины выявил высокое содержание антиспермальных антител.
Через полгода гормональной терапии пара смогла зачать естественным путем.
Анализ на совместимость помог скорректировать цикл
При попадании в цервикальную слизь сперматозоиды теряли подвижность, но АСАТ в крови женщины не были обнаружены. После двух повторных тестов выяснилось, что время наступления овуляции в цикле смещено ближе к его началу. И анализ на совместимость, и попытки зачатия проходили в тот период, когда плотность слизи естественным образом увеличивалась для защиты репродуктивной системы. Корректировка менструального цикла помогла осуществить зачатие с первой попытки.
Почему именно в «АВА-ПЕТЕР»?
Посткоитальный тест не требует сложного оборудования и может быть сделан в любом медцентре. Но в клинике репродуктивной медицины «АВА-ПЕТЕР» вам гарантированы правильная интерпретация результатов исследования и эффективное лечение уже после первого анализа. Кроме того, у нас:
- можно сделать любые другие анализы для определения причин бесплодия;
- получить консультацию у врача-репродуктолога с многолетним опытом работы;
- пройти курс лечения с применением любой из существующих методик лечения бесплодия.
Запишитесь на прием к врачу на сайте или позвоните по телефону.
Источник: https://avapeter.ru/clients/blog/analiz-na-sovmestimost-suprugov/
Анализы при планировании беременности
Комплексное обследование обоих партнеров при планировании беременности в обязательном порядке включает целый ряд анализов, результаты которых помогают врачам сделать точный прогноз вероятности наступления беременности и рождения здорового ребенка.
Список анализов при планировании беременности во многом зависит от возраста будущих родителей и анамнеза.
Планирование беременности: анализы для женщин
Обследование будущей матери обычно начинают с посещения гинеколога, который на осмотре оценит состояние органов малого таза и решит, какие анализы при планировании беременности необходимо сдать. На первом же приеме врач может сделать мазок на флору, цитологический мазок (так называемый пап-тест — на наличие или отсутствие атипичных клеток в области шейки матки), мазок на скрытые инфекции (уреаплазма, микоплазма, хламидии).
Необходимые анализы при планировании беременности включают общий анализ крови, отслеживающий воспалительные процессы в организме и уровень гемоглобина.
Еще анализы крови при планировании беременности берут на группу крови и резус-фактор, чтобы исключить риск возникновения резус-конфликта.
Обязательные анализы при планировании беременности также включают анализ крови на сахар, коагулограмму (анализ на свертываемость) и биохимический анализ крови. Последний оценивает работу таких внутренних органов, как почки, желчный пузырь, печень и пр.
В основные анализы при планировании беременности входит также анализ крови на ВИЧ, гепатит В (HbSAg), гепатит С (HCV) и сифилис (RW).
Анализы ПЦР при планировании беременности — это исследование соскоба из шейки матки на наличие возбудителей хламидиоза, герпеса, микоплазмоза, цитомегаловируса, уреаплазмоза. Вообще анализ ИППП (инфекционные заболевания, передающиеся половым путем) при планировании беременности можно сделать и другим способом, но именно метод ПЦР диагностики дает возможность исследовать пробы наиболее полно.
Планирование беременности включает анализы на инфекции, способные негативно сказаться на ходе беременности:
- краснуху;
- токсоплазмоз;
- цитомегаловирус;
- генитальный герпес;
- хламидиоз;
- уреаплазмоз;
- микоплазмоз;
- гарднереллез.
В стандартный перечень анализов при планировании беременности обычно не включают анализы на гормоны. Их рекомендуют проводить при нарушении цикла у будущей мамы, излишнем весе, когда беременность не наступает более года. Если врач считает необходимым сдать анализ на гормоны, планирование беременности выходит на другой уровень. Конкретный набор гормонов для исследования определяется лечащим врачом в зависимости от показаний. Это могут быть:
- лютеинизирующий гормон (ЛГ), влияющий на овуляцию;
- фолликулостимулирующий гормон (ФСГ), способствующий росту фолликулов;
- тестостерон, повышенное содержание которого у женщин может становиться причиной выкидыша;
- пролактин, влияющий на овуляцию;
- прогестерон — гормон, способствующий сохранению беременности;
- эстрадиол, отвечающий за развитие матки, маточных труб и эндометрия;
- ДГЕА-сульфат, способный повлиять на работу яичников;
- гормоны щитовидной железы, регулирующие обмен веществ.
Генетические анализы при планировании беременности также являются дополнительными и назначаются только при особых условиях — например, когда в семьях будущих родителей уже есть генетические заболевания или у женщины уже было две и более регрессирующие беременности.
Какие анализы сдавать при планировании беременности помимо крови, обязательно подскажет гинеколог. Наверняка в списке будет общий анализ мочи. Результаты отражают как общее состояние организма, так и возможное наличие каких-либо заболеваний мочеполовых путей, которые необходимо вылечить еще до зачатия.
Анализы мужчине при планировании беременности
Нужно сдать в обязательном порядке, так как несмотря на то, что он не будет вынашивать ребенка, он дает ему половину генетического материала. А чтобы будущий отец не отлынивал, можно утешить его тем, что в большинстве случае анализы перед планированием беременности мужчине сдать бывает гораздо быстрее и проще, чем женщине. Сдача анализов при планировании беременности и консультация с врачом — это всего лишь один визит в клинику, пользу от которого сложно переоценить.
Будущему отцу понадобятся:
- общий анализ крови;
- общий анализ мочи;
- анализ крови на RW;
- анализ крови на резус-фактор и группу.
Если врач посчитает нужным, он может дополнительно исследовать кровь на инфекции, передающиеся половым путем, а также направить и на другие анализы в соответствии с анамнезом мужчины.
В случае, когда беременность не наступает более года при активных попытках, обязательно сдается спермограмма, призванная определить количество сперматозоидов в сперме и их активность. Возможно, по результатам этого анализа мужчине придется пройти лечение, чтобы повысить показатели.
Анализ на совместимость супругов входит в анализы при планировании беременности, если последняя не наступает более года и при этом исключены остальные причины ненаступления беременности (различные инфекции, новообразования в половых органах, плохая спермограмма и т. п.), так как несовместимость как таковая встречается крайне редко.
Источник: https://www.huggies.ru/library/planirovanie/podgotovka-k-beremennosti/analizy-pri-planirovanii-beremennosti
Определение беременности и состояния плода — Мой Доктор
| |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — до 11 дней. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены на 1-ом триместре беременности включает свободный бета-ХГЧ и PAPP-A (ассоциированный с беременностью протеин-А). Подготовка — строго натощак, после голодания 8-14 часов. Обязательно наличие результатов УЗИ плода 1-го триместра. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены на 2-ом триместре беременности включает ХГЧ (хорионический гонадотропин человека, бета-ХГЧ), альфа-фетопротеин (АФП) и свободный эстриол. Подготовка — строго натощак, после голодания 8-14 часов. Обязательно наличие результатов УЗИ плода 2-го триместра. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
| Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — до 12 дней. | |
| Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. | |
Анализ крови из вены. Подготовка — строго натощак, после голодания 8-14 часов. Взятие крови из вены оплачивается отдельно. Срок готовности анализа — 1 день. |
Исследуемый материал – кровь из вены.
Подготовка – строго натощак, после 8-14 часов голодания.
Забор крови оплачивается отдельно.
Срок готовности анализов – от 1 до 12 дней, не считая день забора анализа.
Результаты анализа крови на определение беременности и состояния плода не являются диагнозом и поводом к самолечению, даже при отклонении показателей от нормы.
Расшифровку анализа крови на определение беременности и состояния плода выполняет врач. Точный диагноз ставится на основании анализа крови, анамнеза пациента, дополнительных обследований.
КАК СДАТЬ АНАЛИЗ КРОВИ ДЛЯ ОПРЕДЕЛЕНИЯ БЕРЕМЕННОСТИ И СОСТОЯНИЯ ПЛОДА В МЕДИЦИНСКОМ ЦЕНТРЕ МОЙ ДОКТОР
Анализ крови на определение беременности и состояния плода сдают
— в филиале в Советском районе в процедурном кабинете по будням с 08.00 до 21.00, по выходным – в субботу с 08.00 до 18.00, в воскресенье с 09.00 до 16.00
– в филиале в Бежицком районе в процедурном кабинете на 1-м этаже в понедельник, среду и пятницу с 08.00 до 15.00, во вторник и четверг с 08.00 до 18.00, в субботу с 09.00 до 15.00*
* возможно увеличение срока готовности на 1 день
— можно вызвать медицинскую сестру для забора анализов на дом*
Время приема анализов не ограничено, но для более точной диагностики патологий рекомендуется сдавать анализы до 12.00.
*Возможность вызова на дом медсестры для забора анализов уточняйте:
КАК ПОЛУЧИТЬ РЕЗУЛЬТАТЫ АНАЛИЗОВ
Результаты анализов Вы можете забрать лично, при предъявлении паспорта, в регистратуре, в любое время работы медицинского центра.
Если по какой-то причине Вы не сможете лично забрать результаты анализов, перед сдачей анализа обратитесь к администратору в регистратуре:
- оставьте адрес электронной почты – по мере готовности результаты анализов будут отправлены Вам на почту
- напишите заявление о выдаче результатов анализов Вашему мужу/жене, отцу/матери, брату/сестре или др. лицу. Указанный в заявлении родственник сможет забрать результаты Ваших анализов при предъявлении паспорта, в регистратуре, в любое время работы медицинского центра
ВАЖНАЯ ИНФОРМАЦИЯ. РЕЗУЛЬТАТЫ АНАЛИЗОВ
- не выдаются на руки при отсутствии паспорта
- не выдаются родственникам и др. лицам при отсутствии Вашего заявления
- не отправляются на электронную почту, если Вы не указали почту при оформлении в регистратуре
ПОКАЗАТЕЛИ АНАЛИЗА КРОВИ ДЛЯ ОПРЕДЕЛЕНИЯ БЕРЕМЕННОСТИ
- ХГЧ (хорионический гонадотропин человека, бета-ХГЧ) – специфический гормон беременности. Позволяет диагностировать беременность на 6-8 день после зачатия, определить срок беременности
- свободный эстриол – главный эстроген беременности. Позволяет диагностировать беременность, определить срок беременности
- проинсулин, С-пептид, оценка инсулинорезистентности применяются для определения уровня инсулина, глюкозы во время беременности, оценки риска развития сахарного диабета и сердечно-сосудистых заболеваний у беременной женщины
ПОКАЗАТЕЛИ АНАЛИЗА КРОВИ ДЛЯ ОЦЕНКИ СОСТОЯНИЯ ПЛОДА
- ХГЧ (хорионический гонадотропин человека, бета-ХГЧ). При отсутствии патологий уровень ХГЧ в крови беременной женщины удваивается каждые 2 дня до 10-11 недели беременности. К 11 неделе гормон достигает максимальной концентрации в крови, его уровень начинает постепенно снижаться. Чрезмерное повышение уровня ХГЧ, не соответствующее сроку беременности, может указывать на многоплодную беременность, хромосомные патологии плода (синдром Дауна, пороки развития и т.д.). Медленное увеличение концентрации ХГЧ до 11-й недели беременности, снижение уровня более чем на 50% от нормы может говорить о внематочной беременности, угрозе выкидыша, хронической плацентарной недостаточности плода
- свободный бета-ХГЧ назначается на 8-13 неделе беременности вместе с PAPP-A (ассоциированным с беременностью протеином-А), на 15-20 неделе беременности вместе с альфа-фетопротеином (АФП) и свободным эстриолом. Скрининг проводится для выявления риска хромосомных патологий плода – синдром Дауна, синдром Эдвардса, дефект нервной трубки плода (анэнцефалия, расщепление позвоночника), пупочная грыжа, заращение пищевода или 12-перстной кишки, синдром Меккеля, некроз печени плода (из-за вирусной инфекции), синдром Корнелии де Ланге
- плацентарный лактоген назначается для определения осложнений беременности, оценки состояния плаценты. Позволяет выявить резус-конфликт матери и плода, трофобластную опухоль, пузырный занос, хориокарциному плода, оценить риск выкидыша
- оценка риска хромосомных аномалий плода (1-й триместр). Скрининг включает анализы крови на свободный бета-ХГЧ и PAPP-A (ассоциированный с беременностью протеин-А). Проводится на 11-13 неделе беременности для выявления риска хромосомных аномалий плода – синдром Дауна, синдром Эдвардса, синдром Патау. Анализ проводится только при наличии УЗИ плода 1-го триместра
- оценка риска хромосомных аномалий плода (2-й триместр). Скрининг включает анализы крови на ХГЧ (хорионический гонадотропин человека, бета-ХГЧ), альфа-фетопротеин (АФП), свободный эстриол. Проводится на 15-20 неделе беременности для выявления риска хромосомных аномалий плода – синдром Дауна, синдром Эдвардса, дефект нервной трубки плода. Анализ проводится только при наличии УЗИ плода 2-го триместра
Источник: https://mydoctor32.ru/services_category/opredelenie-beremennosti-i-sostoyaniya-ploda/
Планирование беременности: какие анализы нужно сдавать?
Выкидыши, замершая беременность и бесплодие: как не стать жертвой статистики?
Стать мамой «по плану»: как подготовиться к беременности и рождению крохи?
Около 15—20% всех беременностей заканчиваются преждевременно и неудачно. Это грустная статистика невынашиваемости, а не цифры, показывающие количество абортов. Кроме того, ежегодно в Беларуси увеличивается количество пар, страдающих бесплодием. Как помочь самим себе и обезопасить себя от попадания в грустную статистику в период активного планирования ребенка или на самых ранних сроках беременности?
Найти доктора!
Хорошо, если у вас есть доктор, которому вы полностью доверяете, и который вас направляет на разнообразные анализы и исследования на всех этапах вашей молодой активной жизни.
А если нет? Ведь такие врачи на вес золота, а в женских консультациях такие очереди, отсидев которые вы рискуете узнать о том, что в данном лечебном учреждении отсутствует большинство реактивов и вы сможете сдать лишь самый минимальный набор анализов при максимальных жалобах, что многие продолжают сидеть дома со своими проблемами, а ночами рыдать в подушку от в очередной раз несбывшихся надежд.
Как вырваться из этого замкнутого круга? Взять заботу о собственном здоровье в свои руки! Мы ведь прекрасно понимаем: для того, чтобы устранить проблемы со здоровьем, надо разобраться с их причинами. А этой чаще всего и становится главной проблемой.
Бесплодие?
По данным научных исследований РНПЦ «Мать и дитя», основными причинами женского бесплодия являются:
- воспалительные заболевания придатков (инфекция + нарушение гормональной и овуляторной функций яичников) — 15%;
- синдром поликистозных яичников (нарушение гормональной и овуляторной функций яичников) — 22%;
- комбинированный фактор (включая спаечный процесс гениталий, эндометриоз, нарушение гормональной и овуляторной функций яичников) — (53%);
- операции в связи с патологией органов репродуктивной системы в анамнезе (внематочная беременность, вакуум-аспирация, медицинский аборт) — 42%.
Сочетание нескольких выше указанных в числе причин бесплодия составило 32%.
А вот по данным министерства здравоохранения Республики Беларусь, структура мужского бесплодия выглядит следующим образом:
- воспалительные заболевания гениталий — 19,3%;
- эндокринные нарушения — 15,3%;
- недоразвитие гениталий — 0,2%;
- генетические нарушения — 0,6%;
- врожденные пороки развития — 0,2%;
- сочетание нескольких факторов — 2,4%;
- причина не установлена — 30,1%;
- в стадии обследования — 31,7%.
Невынашиваемость?
«Причины невынашивания беременности также многообразны, — утверждает Н. Якуш. — Например, гормональные нарушения, такие как недостаточная функция яичников, плаценты, нарушение функции надпочечников, приводят к дефициту эстрогенов, прогестерона или избытку андрогенов».
Еще одной из причин бесплодия и невынашивания могут быть острые инфекционные заболевания (грипп, краснуха и т.д.) и хронические инфекции половых путей, которых также немало в наше время у ведущих активную половую жизнь мужчин и женщин.
«Также в последнее время среди причин, позволяющих женщине забеременеть, но не выносить ребенка, стали встречаться иммунологические причины — такие как антифосфолипидный синдром (АФС) или резус-конфликт«, — делится своими наблюдениями Н. Якуш.
Среди других причин невынашиваемости медики называют:
- хромосомные и генные аномалии плода;
- истмико-цервикальная недостаточность (ИЦН);
- пороки развития матки;
- опухоли матки и яичников;
- перенесенные искусственные аборты;
- заболевания почек, сердечно-сосудистой, эндокринной и других систем организма, испытывающих дополнительную нагрузку во время беременности;
- вредные привычки;
- чрезмерное физическое и нервное напряжение;
- вредные факторы окружающей среды.
Анализы при беременности
Чтобы избежать многих из перечисленных выше проблем, часто бывает достаточно вовремя пройти обследование, которое выявит причину неполадок со здоровьем, и внести соответствующие корректировки в свой план беременности.
Одна из крупнейших белорусских лабораторий, помогающая в этом, — «Синэво». Помимо большого перечня отдельных анализов, там предлагают комплексные программы женщинам, планирующим беременность и тем, кто уже находится в ожидании ребенка. В различных лабораториях «Синэво» вы можете по своему желанию либо по направлению своего доктора пройти пакеты исследований:
- Планирование беременности
- Мониторинг течения беременности 4—6 неделя
- Мониторинг течения беременности 8—10 неделя
- Мониторинг течения беременности 15—17 неделя
- Мониторинг течения беременности 18—20 неделя
- Мониторинг течения беременности 30—40 неделя и многие другие
Также для выявления инфекций, передающихся половым путем, разработан пакет исследований «Обследование на ИППП». Имеется в арсенале лаборатории и комплекс исследований на TORCH-инфекции (цитомегаловирусная, герпесвирусная инфекции, токсоплазмоз, краснуха).
Для диагностики гормональных нарушений имеются несколько комплексных исследований «Репродуктивное гормональное женское здоровье». Для выявления иммунологических причин невынашивания беременности в «Синэво» также имеется ряд специфических тестов.
Подробную информацию по ценам и срокам выполнения анализов Вы можете получить по телефонам 7766 (для звонков с мобильных) и +375 (17) 338-88-88
Адреса лабораторных центров «СИНЭВО»
Источник: https://www.synevo.by/ru/patients/articles/880-conceive-bear-and-give-birth/
Гемостаз при беременности: особенности и нарушения
Нормальная беременность сопровождается множеством изменений, направленных на обеспечение роста плода. Перемены происходят и в системе гемостаза, при этом любые отклонения от нормы могут быть чреваты серьезными осложнениями как для матери, так и для ребенка.
Изменения гемостаза при беременности
Перемены в системе гемостаза у беременных женщин в первую очередь связаны с появлением нового круга кровообращения — маточно-плацентарного, необходимого для полноценного обеспечения плода кислородом и питательными веществами.
Изменения уровня тромбоцитов
В большинстве случаев содержание в крови тромбоцитов остается неизменным, однако примерно у 10% женщин1 концентрация этих клеток снижается — развивается тромбоцитопения. Обычно она связана с тремя состояниями2:
- Гипертонические расстройства, например, преэклампсия
- Гестационная тромбоцитопения, вызванная увеличением общего объема крови
- Идиопатическая (то есть развившаяся по невыясненным причинам) тромбоцитопеническая пурпура.
Изменения свертывающей системы крови
В период беременности происходят существенные изменения в системе гемостаза, направленные на усиление суммарной активности факторов свертывания крови3.
Это обусловлено тем, что в стенках сосудов, обеспечивающих плацентарный кровоток и, следовательно, жизнедеятельность плода, нет слоя, который позволяет предотвратить свертывание крови внутри сосудов. На тканях плаценты регулярно скапливаются нити фибрина.
Чтобы они не нарушали кровоток, необходимо постоянно их растворять, а для этого фибринолитическая система крови должна быть гораздо более активна, чем до зачатия. Именно поэтому показатели, отражающие уровень коагуляции и фибринолиза у здоровых женщин, которые ждут ребенка, повышены.
С увеличением коагуляционного потенциала и связано значительное повышение уровня почти всех факторов свертывания крови, кроме факторов XI и XIII. Кроме того, увеличивается и концентрация в плазме фибриногена.
Изменения в показателях гемостаза у беременных женщин, общая картина1:
- Уровень плазменного фибриногена в конце беременности может быть выше нормы
- фактора VII может увеличиваться в несколько раз
- Уровень фактора фон Виллибранда и фактора VIII повышается в поздние сроки, когда активность коагуляционной системы увеличивается более чем вдвое по сравнению с небеременным состоянием
- Уровень фактора IX увеличивается незначительно
- Уровень фактора XI незначительно снижается
- фактора XIII после первоначального увеличения постепенно снижается, достигая половины нормального значения для небеременных женщин
- Уровень факторов II и V существенно не изменяется
- Антитромбин часто остается на прежнем уровне
- Активность протеина С, предположительно, не изменяется
- Антигены протеина С имеют тенденцию к увеличению во втором триместре, тем не менее они остаются в пределах нормы
- Общий и свободный протеин S снижается с увеличением срока гестации.
- Фибринолитическая активность при беременности снижается, оставаясь низкой в родах ив послеродовый период.
Из важных изменений, происходящих в системе гемостаза у здоровых женщин, необходимо отметить рост концентрации D-димера по мере увеличения сроков беременности.
Таким образом, при беременности наблюдаются физиологические изменения системы гемостаза в сторону гиперкоагуляци.
Какие лабораторные параметры позволяют оценить систему гемостаза при беременности?
Большинство специалистов сходится во мнении, что оценку гемостаза обязательно проводить на разных сроках беременности, начиная с момента первичного обследования.
Для оценки гемостаза исследуется уровень нескольких показателей, каждый из которых играет важное значение в функционировании системы свертывания крови.
Минимальное обследование гемостаза включает в себя определение следующих параметров:
-
АЧТВ — активированное частичное тромбопластиновое время. В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
Укорочение АЧТВ говорит об ускорении свертывания и увеличении вероятности развития ДВС-синдрома, а также о возможном наличии антифосфолипидного синдрома или недостаточности факторов свертывания.
Удлинение АЧТВ характерно для недостаточной коагуляционной способности крови и риске кровотечений во время родов или в послеродовой период.
-
Протромбиновое время — показатель гемостаза, показывающий, сколько времени нужно для свертывания плазмы крови при добавлении к ней кальция и тканевого фактора. Отражает внешний путь свертывания.
Укорочение протромбинового времени характерно для ДВС-синдрома.
Удлинение может говорить об увеличении вероятности послеродового кровотечения вследствие дефицита ряда факторов свертывания, заболеваний печени, недостаточности витамина К и некоторых других состояний и заболеваний.
В различных лабораториях протромбиновое время может быть представлено тремя способами:
- Протромбиновый индекс, представляющий собой отношение данного результата протромбинового времени к результату нормальной плазмы крови.
- Протромбин по Квику, который отражает уровень различных факторов свертывания в процентах.
- МНО, или INR — международное нормализованное отношение, показатель, отражающий сравнение свертывания крови исследуемого образца со свертыванием стандартизированной крови в норме.
-
Фибриноген — белок, из которого образуется фибрин, участвующий в формировании красного тромба.
Снижение содержания этого белка наблюдается при ДВС-синдроме, патологии печени.
Повышение уровня фибриногена во время беременности — вариант нормы. Также следует определять количество тромбоцитов в крови для исключения тромбоцитопатий.
-
D-димер — это продукт распада фибрина, небольшой фрагмент белка, присутствующий в крови после разрушения тромба. То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
Однако для того, чтобы подтвердить, что у пациента развился тромбоз, только измерения уровня D-димера недостаточно. Для подтверждения диагноза следует провести дополнительные инструментальные методы исследования (ультразвуковое дуплексное ангиосканирование, КТангиография) и оценить наличие клинических признаков заболевания.
При подозрении на наличие антифосфолипидного синдрома (АФС) врачи могут определять наличие волчаночного антикоагулянта, антикардиолипиновых антител и антител к β2-гликопротеину 1.
Также в некоторых случаях врачи могут предполагать наличие наследственной тромбофилии (генетически обусловленной способности организма к формированию тромбов). С более подробной информацией о наследственных тромбофилиях вы можете ознакомиться в соответствующем разделе.
Список литературы
- Prisco D., Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5.
- Katz D., Beilin Y. Disorders of coagulation in pregnancy // Br. J. Anaesth. / ed. Hemmings H.C.Oxford University Press. 2015;115(suppl 2):ii75-ii88.
- Иванов А.В. Нарушение системы гемостаза при беременности: клинико-диагностическиеаспекты // Лабораторная медицина — 2014. — Т. 4. — № 11. — С. 60–63.
Источник: https://www.tromboza.net/beremennost-i-tromboz/gemostaz-u-beremennyh
Биохимический анализ крови
Биохимический анализ крови – это сложное исследование, которое проводится для определения состояния системы и органов человека.
Отбор материала для биохимического анализа всегда рекомендуется проводить натощак (нельзя принимать какую-либо пищу за 6-12 часов), из жидкости разрешается только пить воду. Исследуемый материал для биохимии берется из вен.
Существующие показания для назначения биохимического анализа
Биохимический анализ крови очень важен для правильной диагностики подавляющего большинства болезней, поэтому его предписывают в первую очередь.
Правильная расшифровка данных биохимического анализа и знание необходимых правильных показателей дает возможность точно определить имеющиеся нарушения в работе органов, водно-солевом обмене, а также дисбаланс микроэлементов, воспалительные инфекции и процессы.
Биохимический полный анализ крови, его расшифровка и данные нормальных показателей
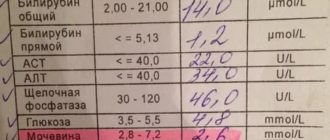
Общий белок — анализы крови определяют суммарную концентрацию различных белков, которые состоят из аминокислот. Белок принимает активное участие в важной поддержке Ph, в свертывании и транспортировке необходимых веществ в ткани и органы.
Норма: 64-84 г/л.
Биохимический анализ крови указывает на то, что при превышении уровня нормальных показателей белка можно говорить о ревматизме, артрите, инфекционных или онкологическом заболеваниях.
При заниженном белке возможны: болезни кишечника, почек, печени или онкологическое заболевание.
Гемоглобин — это специфический белок, входящий в систему эритроцитов, который отвечает за перемещения кислорода в организме. Анализы крови при биохимии определяют уровень гемоглобина.
Норма: жен — 120-150 г/л, муж — 130-160 г/л.
Пониженное содержание гемоглобина при биохимическом анализе крови может указывать на имеющиеся признаки анемии.
Гаптоглобин — белок (известен трех типов Hp2-2, Hp2-1, Hp1-1) связывает гемоглобин и отвечает за сохранение железа в организме. Количество белка выявляется при анализе крови.
Норма (гаптоглобина в сыворотке): пожилые — 350-1750 мг/л, взрослые — 150-2000 мг/л, дети — 250-1380 мг/л.
Результаты анализа крови пониженного уровня гаптоглобина указывает на увеличение селезенки, заболевание печени, аутоиммунное заболевание или дефекты мембраны эритроцитов.
Биохимические анализы указывает на то, что высокий уровень может наблюдаться при злокачественных новообразованиях (рак молочной железы, легких, гениталий или кишечника).
Глюкоза — один из важных компонентов, который отвечает за углеводный обмен. Биохимический анализ крови позволяет определить уровень глюкозы. глюкозы в артериальной крови всегда выше, чем в обычной венозной.
Норма: 3,30-5,50 ммоль/л.
Повышенный уровень глюкозы может указывать на угрозу диабета 1 или диабета 2 типа, либо о нарушениях терпимости к глюкозе. Определяется при биохимическом анализе.
Мочевина — является основным продуктом распада белков. Уровень мочевины определяется анализом крови.
Норма: 2,5-8,3 ммоль/л.
Увеличение уровня мочевины в биохимическом анализе взятой крови говорит о проблеме работы почек, кровотечениях, возможной сердечной недостаточности, различных опухолях, непроходимости мочевыводящих путей или кишечной непроходимости. Биохимический анализ крови определяет краткое повышение уровня мочевины, которое может также возникать после сильных физических нагрузок или интенсивных тренировок.
Креатинин — как и сама мочевина, креатинин является показателем работы почек и участвует в общем энергетическом обмене тканей.
Норма (в зависимости от мышечной массы): жен — 53-97 мкмоль/л. муж — 62-115 мкмоль/л. Повышение уровня обычно указывает на имеющуюся почечную недостаточность или развивающийся гипертиреоз.
Холестерин (холестерол) — является компонентом жирового обмена, также участвует при построении мембраны клетки и синтезе витамина D и половых гормонов. Различают — общий холестерин, холестерин липопротеинов с низкой плотностью (ЛПНП) и высокой плотностью (ЛПВП).
Норма (холестерин общий): 3,5-6,5 ммоль/л.
Если биохимический анализ крови показывает высокий уровень, то это ориентирует на риск атеросклероза, болезни печени и сердечно-сосудистой системы.
Билирубин — желто-красный пигмент, который образуется во время распада гемоглобина. Бывает непрямой и прямой билирубин, которые составляют вместе билирубин общий.
Нормы (общего билирубина): 5-20 мкмоль/л.
При увеличении нормы выше, чем 27 мкмоль/л у человека начинается желтуха. Повышенное содержание может быть вызвано заболеваниями печени, раком, гепатитом, отравлениями или симптомами цирроза печени.
АлАТ (АЛТ) Аланинаминотрансфераза — фермент печени может быть использован для оценки ее работы. Находится в клетках почек печени и сердца. Обнаруживается при разрушении клеток в этих органах.
Нормы: жен — до 31 ед/л, муж — до 41 ед/л.
Повышенное содержание АлАТ указывает на поражение печени или сердца и связанными с этим опасными заболеваниями.
АсАТ (АСТ) Аспартатаминотрансфераза — клеточные ферменты, такие как АлАТ, содержатся в клетках печени сердца и почек. Участвует при обмене аминокислот.
Норма: жен — до 31 ед./л, муж — до 41 ед./л.
Биохимический анализ крови после расшифровки может показать, что повышение уровня может привести к инфаркту, раку печени, гепатиту, панкреатиту.
Амилаза — необходим для расщепления углеводов из пищи, обеспечивает их переваривание. Содержится в железах — слюнных и поджелудочной. Бывает разного типа: альфа-амилиза (диастаза) и панкреатическая амилаза.
Норма для альфа-амилазы: 28-100 ед/л.
Нормы панкреатической амилазы: 0-50 ед./л.
Повышенное содержание амилазы при биохимическом анализе крови указывает на: холецистит, перитонит, сахарный диабет, панкреатит, кисту поджелудочной железы, камни или почечную недостаточность.
Источник: http://www.astramed.net/services/diagnostika/lab_diagnostika/biohimicheskij-analiz-krovi/