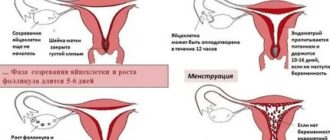
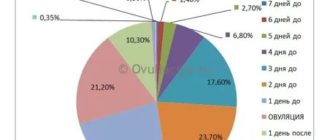
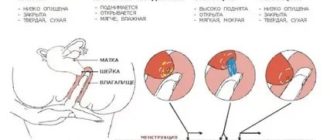
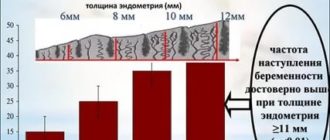
Клиника Ито
Базедова болезнь – это сравнительно частое заболевание у женщин в возрасте 20-30 лет. Важно регулярно консультироваться с лечащим врачом в процессе планирования беременности и родов.
Самое важное во время беременности
Для пациенток с Базедовой болезнью в период беременности самое важное – это поддержание нормального уровня тиреоидных гормонов. Наступление беременности в условиях гипертиреоза повышает риск выкидыша или преждевременных родов. Для безопасной беременности и родов важно заблаговременно нормализовать уровень тиреоидных гормонов в организме.
Лечение во время беременности
Лечение Базедовой болезни, главным образом, состоит в приеме антитиреоидного лекарственного препарата (метилтиоурацила или пропилтиоурацила) или неорганического йода.
Поскольку существует небольшая вероятность влияния мерказолила на плод на ранних сроках беременности, при планировании беременности необходимо подготовиться и определить, какой препарат использовать для лечения на ранних сроках беременности.
Кроме того, при тяжелых проявлениях Базедовой болезни до беременности может проводиться операция на раннем этапе, а также радиоизотопная терапия, если беременность может быть отложена на срок более 1 года.
Выбор больницы для родов 택
В случае, если на поздних сроках беременности Базедова болезнь компенсирована, препараты не требуются, а функция щитовидной железы нормализована, ограничения в выборе обычной акушерской клиники отсутствуют.
Как правило, в ходе беременности снижается уровень антител, стимулирующих щитовидную железу (TRAb и TSAb), которые является характерным признаком Базедовой болезни.
Однако если их уровень остается высоким даже на поздних сроках беременности, такие антитела могут также стимулировать щитовидную железу плода через плаценту. Эти антитела исчезают из организма ребенка приблизительно через месяц после родов, но в течение этого периода он должен проходить лечение или наблюдаться у неонатолога и педиатра.
В таком случае желательна больница с перинатальным отделением.
Грудное вскармливание и послеродовой период
При приеме метилтиоурацила (пропилтиоурацила), как правило, нет ограничений на кормление грудью.
При небольшой дозировке мерказолила проблем также не возникает, но в случае больших доз препарата следует выдерживать интервал перед кормлением, а в некоторых случаях – перейти на смешанное вскармливание.
Поскольку при приеме йодида калия йод концентрируется в грудном молоке, лечение йодидом калия, как правило, не применяется в период грудного вскармливания.
Поскольку Базедова болезнь может обостриться после родов, важно регулярно посещать больницу и получать надлежащее лечение.
Временный гипертиреоз, вызванный беременностью
Гипертиреоз на ранних сроках беременности может не относиться к Базедовой болезни. В этом случае причиной может быть гонадотропный гормон (хорионический гонадотропин: ХГЧ), вырабатываемый плацентой. Поскольку уровень этого гормона уменьшается во втором триместре беременности, симптоматика исчезает естественным образом.
Источник: http://www.ito-hospital.jp/russian/02_thyroid_disease/02_4_6pregnancy_and_basedow.html
Важен ли витамин D во время беременности?
Предполагают, что витамин D является одним из «регуляторов» женской репродуктивной системы. Одна из главных функций этого витамина – обеспечение оптимального уровня фосфора и кальция в организме.
По данным ряда исследований выявлено, что витамин D способствует васкуляризации хориона, контролирует секрецию различных плацентарных гормонов , участвуют в формировании зубов и костей малыша.
Имеются данные о влиянии витамина D на репродуктивную функцию женщины и на результативность циклов ЭКО. По данным ряда авторов низкий уровень витамина D является фактором бесплодия, отрицательного исхода ВРТ.
Очень важную роль приобретает витамин D для женщины во время беременности и послеродового периода.
С дефицитом витамина D связывают ряд осложнений беременности: прерывание беременности в I и II триместрах, развитие плацентарной недостаточности, преэклампсии, нарушений сократительной активности матки, увеличение риска кесарева сечения (Fischer D et all . 2007; Shin JS 2010; Robinson CJ 2011, 2010; Baker AM 2010 ).
Дефицит витамина D приводит к нарушению кальциево-фосфорного обмена во время беременности и увеличивает риск переломов. Дефицит влияет и на адаптацию новорожденного ,на его развитие . У детей при недостатке в организме витамина D в результате нарушения минерализации костной ткани развивается рахит.
Он является одним из самых распространенных заболеваний детей грудного и раннего возраста, к тому же встречается у многих детей в возрасте до года.
Признаки ,которые могут указывать на недостаток витамина D:
- ломкость, хрупкость костей; На это влияет дефицит кальциферола – полное название витамина D. Фосфор и кальций недостаточно усваивается организмом, они вымываются из костей
- мышечная гипотония (обвислый, полный живот);
- проблемы со сном;
- судороги;
- жидкий стул;
- искривление черепа, позвоночника, грудной клетки;
- возросшая нервно-мышечная возбудимость (состояние, когда человек при резких звуках или вспышках света вздрагивает).
Как восполнить запасы витамина D во время беременности:
- Солнечные ванны в течение 10 минут в летнее время — вполне достаточный срок, чтобы запастись достаточным количеством витамина D. Но в пасмурную погоду и зимой в наших широтах этого будет недостаточно. Искусственные источники ультрафиолетовых лучей или солярии для беременных также не подходят.
- Витамин D можно пополнить с помощью некоторых продуктов:
- Рыбий жир
- Лосось
- Молоко
- Злаки
- Яйца
- Апельсиновый сок
- Грибы(Естественным источником эргокальциферола для человека являются лесные (а не выращенные при искусственном освещении) лисички и некоторые другие виды грибов, в клетках которых эргокальциферол вырабатывается из эргостерола)
- Сливочное масло,сыр
- Говяжья печень
- Соя
Если вашему организму, несмотря на здоровое питание, не хватает витамина D во время беременности, вам необходимо принимать витамины, которые можно приобрести в аптеке. Но назначить их беременной может только врач акушер- гинеколог. Он поможет определить правильную дозировку, чтобы обеспечить женщину и ее ребенка оптимальным количеством витамина D.
Важно! Если бесконтрольно принимать большое количество витамина Д, то можно спровоцировать отравление, которое может быть острой или хронической формы. Поэтому очень важно соблюдать назначенные дозировки и принимать никакие препараты самовольно. Распознать такое состояние можно по следующим признакам:
- повышенное артериальное давление;
- лихорадка;
- замедленный пульс;
- судороги;
- затрудненность дыхания;
- потеря аппетита;
- тошнота;
- слабость;
- диарея;
- головные боли;
- боль в мышцах;
- резкая боль в суставах
Врач акушер-гинеколог женской консультации №14
Изотова Д.С.
Источник: https://plk32.ru/zhenskaya-konsultatsiya-14/stati/188-vazhen-li-vitamin-d-vo-vremya-beremennosti
Винисиус Лемус для Бразильской службы Би-би-си
Правообладатель иллюстрации Фото из личного архива Image caption Мишели с мужем на празднике в честь будущего ребенка
32-летняя Мишели Муньос мечтала стать матерью — поэтому, когда она узнала, что ждет ребенка, ее радости не было предела. Однако беременность протекала очень тяжело и обернулась для будущей матери почти непрерывными страданиями.
У нее постоянно что-то болело, ей было тяжело дышать и передвигаться. Целыми днями она лежала в кровати в полной апатии. За время беременности Мишели потеряла в весе почти 20 килограммов.
Пытаясь найти причину своих проблем со здоровьем, она обращалась к нескольким врачам, но все они говорили, что это просто побочные эффекты тяжелой беременности и что ее состояние — следствие депрессии и частой тошноты.
«Иногда я подозревала, что дела обстоят серьезнее, но в конце концов верила тому, что говорят врачи», — вспоминает Мишели.
Обычно во время беременности женщины прибавляют в весе — особенно после первых трех месяцев. Если у будущей матери здоровый показатель индекса массы тела (BMI от 18 до 25), она может дополнительно набрать 12-16 кг.
Если беременная женщина обычно отличается худобой, она может прибавить до 18 кг. А если у будущей матери лишний вес, то на время беременности ей скорее всего пропишут строгую диету; при ее соблюдении вес может почти не измениться.
Во время первого триместра женщины иногда действительно теряют в весе, поскольку из-за гормональных изменений некоторые беременные часто испытывают тошноту и рвоту. Однако даже в самых тяжелых случаях потеря веса обычно не превышает 10% и заканчивается к концу первых трех месяцев.
Правообладатель иллюстрации Фото из личного архива Image caption Так Мишели выглядела до беременности
Сын Мишели родился недоношенным. Сама она была так слаба, что даже не могла удержать его на руках.
Лишь месяц с лишним спустя она обратилась еще к одному врачу, который наконец диагностировал у нее лимфому Ходжкина — злокачественное заболевание лимфатической системы.
«Он сказал, что это просто чудо — что я и мой сын еще живы», — вспоминает Мишели.
Тяжелая беременность
Завести ребенка Мишели и ее муж, 39-летний Жонатас Биасиу, пытались с весны 2016 года. Сделать это было непросто — шансы Мишели забеременеть были сильно подорваны двумя перенесенными гинекологическими заболеваниями.
Ей пришлось перенести две хирургические операции и четырехмесячную гормональную терапию — и наконец в октябре 2017 года врачи сообщили ей, что она беременна.
«Это было абсолютно невероятно. Никаких слов не хватит, чтобы выразить переполнявшее меня ощущение счастья», — рассказывает Мишели.
Однако из-за перенесенных заболеваний беременность протекала тяжело.
«С самого начала меня одолевала тошнота, которая никак не проходила, — вспоминает она. — Доктор говорил, что до четвертого месяца это нормально. Но я буквально ничего не могла есть. До конца первого триместра я понемногу худела, но с четвертого месяца потеря веса только ускорилась».
Проблемы со здоровьем в результате только усугубились. У нее началась одышка, ей стало тяжело передвигаться, она была вынуждена прекратить преподавание (Мишели — профессор истории и социологии). По словам врачей, причиной этого могла быть депрессия.
«Меня отправляли на обследование к кардиологу, эндокринологу, диетологу и гематологу. Я ходила на повторный осмотр каждую неделю. У меня брали анализы крови — и с результатами что-то было не так, но врачи говорили, что все это из-за беременности», — рассказывает она.
Правообладатель иллюстрации Фото из личного архива Image caption Мишели сразу после родов
«Я была так слаба. Я целыми днями лежала в кровати, перебирая четки, и молила Господа, чтобы он дал мне сил», — говорит Мишели, глубоко верующая католичка.
То, что она почти ничего не ела, очень тревожило ее мужа: организм Мишели не принимал никакой твердой пищи. Но доктора говорили, что это нормально, — и в итоге она полностью перешла на жидкое питание.
Состояние беременной продолжало ухудшаться, но врачи по-прежнему считали, что это следствие депрессии, тошноты и других осложнений из-за беременности.
«Я самого начала обратилась к лучшим специалистам в регионе, но они ничего не нашли, — объясняет Мишели. — Меня так и не направили на дополнительное обследование, которое бы показало, что со мной что-то не так».
По словам Силваны Кинтаны из Университета Сан-Паулу, потеря беременной женщиной 20 кг веса никак не является нормой: «Даже для пациенток, страдающих ожирением, это слишком быстрая потеря веса, которая указывает на какие-то серьезные проблемы».
«У меня не было сил взять сына на руки»
На седьмом месяце беременности Мишели почувствовала острую боль в животе. В больнице сказали, что ей нужно срочно делать кесарево сечение, поскольку ребенок может погибнуть из-за нехватки околоплодной жидкости.
Маленький Самуэл родился 7 мая 2018 года. В целом мальчик был здоров, но из-за сильной недоношенности его сразу поместили в инкубатор.
Правообладатель иллюстрации Фото из личного архива Image caption Мишели и Самуэл
Для самой Мишели роды оказались сложными, поскольку ей было очень тяжело дышать. Лишь позже она узнает, что проблемы с дыханием были вызваны жидкостью, которая скопилась у нее в легких в результате лимфомы.
После родов она была так ослаблена, что не смогла даже взять ребенка на руки.
«У меня совсем не было сил. Люди думали, что у меня, наверное, послеродовая депрессия или что я просто чудовище, но я просто физически не могла этого сделать», — рассказывает она.
Мишели провела в больнице еще неделю — большую часть этого времени спала. Она несколько раз видела сына в инкубаторе, но так и не смогла взять его на руки. Кормить новорожденного грудью она также не могла из-за проблем со здоровьем.
Самуэл пролежал в инкубаторе 15 дней, но оказался абсолютно здоров. Ему даже не потребовался респиратор.
«В моем теле почти не осталось крови»
Спустя 40 дней после родов Мишели все еще была очень ослаблена. У нее по-прежнему болело все тело, а кожа начала бледнеть, так что родственники решили в срочном порядке показать ее новому врачу.
Доктор был изумлен, узнав о 20 потерянных пациенткой килограммах. В ходе осмотра он обнаружил у нее припухлости в районе лимфоузлов — и направил на дальнейшее обследование.
Для начала Мишели пришлось делать срочное переливание крови. «В моем теле крови почти не осталось», — говорит она.
Правообладатель иллюстрации Getty Images Image caption Так выглядят клетки лимфомы Ходжкина
Еще через несколько дней анализы показали, что Мишели страдает от лимфомы Ходжкина — рака лимфатической ткани, участвующей в создании иммунитета.
К этому моменту болезнь уже добралась до ее сердца и легких, лимфоузлы опухли у нее под мышками и в паху.
«У меня в сердце и в легких скопилась жидкость, вот почему мне было тяжело дышать», — объясняет она.
Рак был диагностирован на последней, четвертой стадии. Когда именно началось заболевание, неизвестно, но поздняя диагностика позволила болезни развиться.
«Когда врач сообщил мне диагноз, я опустила голову и зарыдала. Это звучало как смертный приговор», — вспоминает Мишели.
«Я знал, что от этого вида рака есть лекарство, — продолжает ее муж — Но болезнь была уже на такой поздней стадии, а Мишели была так ослаблена, что я совсем не был уверен, что она переживет терапию».
В середине прошлого года, почти через две недели после постановки диагноза, она начала курс химиотерапии.
Лечащий врач Мишели, гематолог Суэлен Родригес Сталлбаум, подтверждает, что диагностировать лимфому во время беременности может быть действительно очень сложно.
К счастью, болезнь матери никак не отразилась на здоровье маленького Самуэла. Как поясняет Сталлбаум, поскольку раковые клетки находятся в лимфатической системе, они редко передаются еще не рожденному ребенку.
В течение полугода Мишели прошла 20 сессий химиотерапии. Первая была самой тяжелой. На второй месяц лечения у нее начали выпадать волосы. Но на третий месяц она, наконец, смогла взять сына на руки — и «это было непередаваемое чувство».
В феврале курс химии был успешно завершен. Мишели вернулась на работу.
Следующие пять лет ей придется регулярно проходить обследование, чтобы оценить возможность возврата заболевания. Только после этого можно будет сказать, что ее удалось вылечить.
Сама Мишели говорит, что ее случай должен стать уроком для других: «Когда вам кажется, что ваше тело ведет себя странно — задавайте вопросы и требуйте ответов. Найдите того профессионала, который действительно о вас позаботится».
Источник: https://www.bbc.com/russian/features-50690744
Можно ли забеременеть при раке матки
Возникновение злокачественной опухоли в области шейки и тела матки — одно из самых опасных заболеваний женской половой системы. В зависимости от вида новообразования симптомы проявляются по-разному. Однако при появлении кровотечений, болей в нижней части живота, и ухудшения общего самочувствия необходимо обратиться к врачу. Чем раньше обнаружена онкология, тем выше шансы на успешное лечение и ремиссию.
Рак шейки матки и беременность
Ответ на вопрос «Можно ли забеременеть при раке шейки матки?» зависит от вида опухоли и стадии ее развития. При неинвазивном раке шейки матки после проведения лечения малоинвазивным методом либо канонизации шейки матки беременность возможна. Однако не сразу, поскольку терапия неинвазивного рака шейки матки подразумевает реабилитацию, и прием интерферонов в течение полугода.
Если недуг обнаружен во время беременности, то прерывание развития плода не обязательно. Достижения современной медицины позволяют проводить терапию без негативного влияния на плод.
Рак матки и беременность
В случае обнаружения онкологии матки при беременности женщине необходима консультация онколога и гинеколога. Врачи ставят точный диагноз, прогнозируют развитие опухоли и принимают решение о необходимости прерывания беременности3. Однако, когда с таким диагнозом сталкиваются не рожавшие женщины, возникает вопрос можно ли забеременеть при раке матки?
В случае удаления опухоли на первой и второй стадии развития, когда недуг локализуется только в одной области, врачи используют щадящие методы:
- лазерная хирургия — удаление пораженного участка лучом лазера,
- криодеструкция — удаление опухоли при помощи жидкого азота,
- электрокоагуляция — удаление злокачественных клеток посредством импульсов высокого напряжения.
После проведения операции и прохождения пациенткой химиотерапии врачи стараются восстановить детородную функцию.
К сожалению, после лечения онкологии матки третьей и четвертой стадии беременность невозможна, поскольку при хирургическом лечении тело матки, которое необходимо для прикрепления эмбриона и дальнейшего развития плода, удаляется. В зависимости от распространенности патологии проводят несколько видов операций:
- удаление тела матки вместе с маточными трубами,
- удаление тела матки вместе с шейкой,
- удаление тела матки, шейки и яичники при этом остаются на месте.
Реабилитация после удаления тела матки
В течение полутора месяцев после удаления матки могут возникать боли внизу живота и кровотечения, поэтому пациентке необходимо ограничить физические нагрузки и соблюдать диету, прописанную врачом. При удалении матки вместе с яичниками врач назначает пациентке прием гормональных препаратов, чтобы восполнить дефицит гормонов в организме и замедлить его раннее старение.
Источник: https://hospitals-travel.ru/articles/mozhno-li-zaberemenet-pri-rake-matki
Венерические заболевания во время беременности
К венерическим заболеваниям относятся инфекционные патологии, передающиеся при незащищенном сексуальном контакте. Заболевание протекает в острой и хронической формах, нанося значительный вред организму женщины. Заражение и развитие болезни могут возникнуть во время беременности, что угрожает инфицированием и развитием серьезных нарушений у плода и новорожденного ребенка.
Общая информация о проблеме
Протекание у будущей матери венерического заболевания несет ощутимую угрозу развивающемуся плоду. Не вылеченная болезнь приводит к возникновению у ребенка таких нарушений, как:
- внутриутробные дефекты развития;
- мертворождение;
- недостаточный вес;
- слепота;
- глухота;
- умственная отсталость;
- хронические формы респираторных инфекций.
Кроме того, развитие венерических инфекций приводит к выкидышам, преждевременным и осложненным родам.
При диагностировании у беременной сифилиса высока вероятность внутриутробного инфицирования плода. При протекании в этот период хламидиоза, цитомегаловируса, уреаплазмоза, заражении вирусом простого герпеса наблюдается инфицирование плаценты.
Венерические заболевания становятся причиной развития у новорожденных таких патологий, как:
- пневмония;
- конъюнктивит;
- сепсис;
- внутричерепные кровоизлияния;
- расстройства мозгового кровообращения.
А теперь давайте рассмотрим, как влияют на развитие плода конкретные заболевания, передающиеся половым путем.
Гонорея
При наличии у женщины хронической формы гонореи зачастую развивается внематочная беременность, которая является прямым следствием воспалений репродуктивных органов.
После родов высок риск перехода хронического заболевания в острую форму, причем у многих пациенток развивается гонококковый сепсис. В случае возникновения заболевания во второй половине беременности или вскоре после родоразрешения возможно развитие гонококкового артрита.
Острая форма болезни может стать причиной преждевременного отхождения околоплодных вод и родов, самопроизвольного прерывания беременности.
Инфицирование плода наблюдается во время внутриутробного развития или в процессе родов. При внутриутробном заражении у новорожденного ребенка диагностируется хориоамнионит или гонококковый сепсис.
При проникновении возбудителя в организм ребенка в процессе родов развиваются следующие заболевания:
- отит;
- гонококковый конъюнктивит;
- вульвовагинит;
- офтальмия новорожденных — диагностируется в таких случаях чаще всего, высоковирулентна, при отсутствии лечения высока вероятность развития слепоты;
- артрит;
- менингит.
Учитывая опасность для плода и большую вероятность осложненного протекания беременности, как правило, женщина проверяется на наличие гонореи сразу же после диагностирования беременности.
Сифилис
В последние десятилетия наблюдается увеличение числа женщин, у которых в женских консультациях и роддомах обнаруживают сифилис. Развитие заболевания в период вынашивания ребенка становится причиной серьезных нарушений нормального протекания беременности и развития плода.
У матери патология вызывает:
- нарушения развития и функционирования плаценты;
- отслойку плаценты;
- преждевременное отхождение околоплодных вод;
- преждевременные роды;
- выкидыши;
- рождение мертвого ребенка.
Заражение этой инфекцией становится причиной развития следующих патологий:
- внутриутробная гибель плода (отмечается у четверти пациенток);
- смерть новорожденного (отмечается в четверти случаев);
- задержка внутриутробного развития, при которой в первую очередь наблюдаются патологические изменения нервной, эндокринной и дыхательной систем ребенка;
- нарушение мозгового кровообращения.
Трихомониаз и хламидиоз
Трихомониаз не входит в число опасных при беременности венерических заболеваний. Однако возможны преждевременные роды.
Заражение хламидиями у большинства беременных не вызывает внешних болезненных симптомов. При этом, по статистике, хламидиоз диагностируется примерно у 7% женщин в период вынашивания ребенка. При отсутствии лечения хламидиоз приводит к таким патологиям:
- замершая беременность;
- выкидыши;
- несвоевременные роды (преждевременные или с запозданием);
- интенсивные кровотечения, приводящие к потере 300 миллилитров крови и более;
- эндометрит;
- внутриутробное заражение ребенка.
Проникновение возбудителя в организм ребенка, что возможно как при проявлении признаков инфекции, так и при бессимптомном протекании патологии, наблюдается в 50-75% случаев. Заражение происходит как в процессе родов, при контактировании с родовыми путями, так и в период внутриутробного развития (при заглатывании ребенком содержащих хламидии околоплодных вод).
Хламидийная инфекция вызывает у новорожденных конъюнктивиты, у каждого десятого ребенка с таким диагнозом развивается пневмония, реже выявляется отит. При обследовании новорожденных хламидии выделяются из носоглотки, ротовой полости и глотки, прямой кишки. В целом, выявляется около 8-10% малышей, инфицированных этим возбудителем.
Влияние венерических инфекций на протекание беременности, роды и вскармливание ребенка грудью
При беременности большинство венерических инфекций передаются плоду и наносят значительный, подчас несовместимый с жизнью, вред его развивающемуся организму. Именно поэтому женщина должна как можно раньше обратиться к специалисту и пройти полную диагностику. На сегодняшний день гинекология располагает достаточным количеством информации и методик лечения подобных заболеваний.
Визит к гинекологу, выявление и лечение обнаруженных заболеваний необходим при планировании беременности. Помните: для того, чтобы вынашивание ребенка и роды протекали без осложнений, а сам малыш был полноценно развит оба будущих родителя должны быть здоровы.
Источник: https://protocol.ua/ru/venericheskie-zabolevaniya-vo-vremya-beremennosti/
Работа во время беременности
/ Родителю / Беременные и молодые родители / Рабочая среда / Работа во время беременности
Продолжение обычной работы во время беременности разрешается только в том случае, если соблюдаются требования и ограничения, приведенные в постановлении Правительства Республики № 95 от 11.06.2009 «Требования гигиены и безопасности труда к работе беременных и кормящих грудью женщин». По требованию работодателя работница должна представить подтверждающую ее состояние справку от врача или акушерки.
Если на предприятии работает беременная или кормящая грудью работница, то для нее следует обеспечить использование комнаты отдыха с возможностью прилечь.
Когда работодатель узнал о беременности или кормлении грудью работницы, он должен снова пересмотреть в анализе рисков работу, которую выполняет беременная или кормящая грудью работница, и оценить факторы опасности, исходя из состояния работницы.
Узнав о беременности работницы или о том, что работница кормит ребенка грудью, работодатель должен в случае соприкосновения работницы с нижеприведенными факторами опасности, работами или производственными процессами оценить на основании их характера, уровня и продолжительности риски для здоровья работницы, а также возможное вредное влияние на течение беременности или здоровье кормящегося грудью ребенка. После проведения оценки рисков работодатель обязан проинформировать работницу о результатах оценки рисков и мерах, принимаемых для обеспечения для нее безопасной рабочей среды. Работодатель должен проводить дополнительный анализ рисков работы женщины, у которой есть право на отпуск по беременности и родам, но которая не кормит ребенка грудью.
При оценке рисков следует выявлять все встречающиеся в работе работницы риски и давать адекватную оценку рискам. Важно не допускать недооценивания рисков. Если оценка рисков не проводится основательно и по существу, и в результате этого какой-либо фактор опасности останется не выявленным или его влияние будет недооценено, последствия могут быть трагичными.
Если работодатель в ходе оценки рисков не может дать адекватную оценку размеру риска для здоровья или безопасности выполняемой работы или у него возникают в связи с этим вопросы, следует проконсультироваться с работницей и при необходимости с врачом или акушеркой.
Если работница проходила контроль состояния здоровья у врача по гигиене труда, то дополнительную информацию и новую оценку можно также узнать у врача по гигиене труда.
Работодатель должен оценить, существует ли возможность соприкосновения беременной или кормящей грудью работницы (далее – работница) с работами или факторами опасности, в случае которых работницам работать не разрешается. Если работница может соприкасаться с нижеприведенными работами или факторами опасности, то работница может отказаться от выполнения работы.
- См. Перевод на более легкую работу
Работы, на которых беременным работать не разрешается
- в случае опасности заболевания краснухой, за исключением случаев, когда доказано, что беременная благодаря иммунитету достаточно защищена (Краснуха – острое, сопровождаемое сыпью инфекционное заболевание, вызываемое вирусом краснухи, которым болеют в основном дети. Для беременных женщин краснуха является опасным заболеванием. Чем на более раннем сроке беременности происходит соприкосновение с вирусом, тем более серьезные повреждения получает плод. Поскольку заражение происходит в течение первых 11 недель беременности, то у 90% плодов возникает синдром врожденной краснухи. У родившегося ребенка недостаточный вес, могут иметься заболевания сердца, глухота и множество проблем со зрением, как например, катаракта или врожденное бельмо, глаукома, микрофтальмия (уменьшение размеров глазного яблока);
- в случае опасности заражения токсоплазмозом, за исключением случаев, когда доказано, что беременная благодаря иммунитету достаточно защищена от токсоплазмоза (Человек может заразиться токсоплазмозом при соприкосновении с землей, руками или предметами, загрязненными экскрементами кошек. Токсоплазмоз можно получить и в случае употребления сырой или недопеченной свинины, баранины или говядины);
- в условиях высокого атмосферного давления;
- при соприкосновении в ходе работы со свинцом или его соединениями;
- подземные работы.
Работы, на которых кормящим грудью женщинам работать не разрешается
- при соприкосновении в ходе работы со свинцом или его соединениями;
- подземные работы.
При оценке рисков для здоровья работницы работодатель обязан учитывать, прежде всего, следующие физические факторы опасности:
- удары, вибрация и вызывающие ее средства труда;
- шум;
- вредное излучение;
- постоянная высокая или низкая температура воздуха.
При оценке рисков для здоровья работницы работодатель обязан учитывать, прежде всего, следующие химические факторы опасности:
- вещества и смеси, которые согласно постановлению Европейского парламента и совета (ЕС) № 1272/2008, которое рассматривает классификацию, маркировку и упаковку веществ и смесей, а также посредством которой изменяются директивы 67/548/ЕЭС и 1999/45/ЕС и они признаются недействительными, а также изменяется постановление (ЕС) № 1907/2006 (Официальный журнал Европейского союза L 353, 31.12.2008, стр. 1–1355), одним или несколькими указаниями на опасность соответствуют критериям одного или нескольких следующих классов опасности и категорий опасности:
1) мутагенность для половых клеток, категория 1A, 1B или 2 (H340, H341)
2) канцерогенность, категория 1A, 1B или 2 (H350, H350i, H351);
3) репродуктивная токсичность, категория 1A, 1B или 2 или дополнительная категория воздействия, оказываемого на кормление грудью и через кормление грудью (H360, H360D, H360FD, H360Fd, H360Df, H361, H361d, H361fd, H362);
4) органоспецифическая токсичность – одноразовое соприкосновение, категория 1 или 2 (H370, H371);
Если беременная или кормящая грудью работница соприкасается с опасными химикатами, то информацию, приведенную во 2-ой части сертификата безопасности продукта используемого химиката «Идентификация опасностей», следует сравнить с вышеприведенным перечнем. Если какое-либо указание на опасность используемых химикатов совпадает с указанием на опасность из приведенного выше списка, то беременная или кормящая грудью работница не может продолжать свою работу.
Например, в сертификат безопасности опасного химиката может быть фраза – H370 Может наносить вред органам.
Таким химикатом, например, является метанол, который используется в химической, деревообрабатывающей, фармацевтической, нефтяной и газовой промышленности, в микробиологии, а также используется в качестве топлива и сырья при производстве биодизельного топлива, в качестве химиката для очистки воды и в других местах.
Если во 2-ой части имеющегося на предприятии сертификата безопасности продукта нет указаний на опасность (например, H370), а только есть фразы риска (например, R10) и фразы безопасности (например, S2), спрашивайте у поставщика химиката новый сертификат безопасности продукта, в котором приведены указания на опасность.
- ртуть и ее соединения;
- затормаживающие деление клеток вещества, например, цитостатические препараты, особенно в случае совместного воздействия с ионизирующим (радиоактивным) излучением. Цитостатические препараты представляют собой потенциально опасные для работников лекарства, которые могут быть мутагенными, канцерогенными, тератогенными или вызывающими нарушения репродуктивной системы;
- окиси углерода (угарный газ);
- органические растворители (например, ацетон);
- химикаты, наносящие вред здоровью через кожу.
Если беременная или кормящая грудью работница использует в работе опасные химикаты, которых нет в вышеприведенном списке, то работодатель должен сам в ходе анализа рисков оценить свойства используемого вещества, чтобы исключить риск для безопасности и здоровья.
Вспомогательным средством являются сертификаты безопасности продукта и установленные для химических факторов опасности предельные нормы, начиная с которых соприкосновение с веществами становится опасным для здоровья.
Предельные нормы установлены постановлением Правительства Республики № 293 от 18 сентября 2001 года «Предельные нормы химических факторов опасности рабочей среды».
В случае если у работницы и/или работодателя имеются сомнения относительно того, может ли работница соприкасаться с конкретным химикатом, можно обратиться к врачу или акушерке, показать им сертификат безопасности химиката и спросить, может ли работница работать, соприкасаясь с этим конкретным химикатом.
Биологический фактор опасности
Работодатель обязан при оценке рисков для здоровья работницы учитывать, прежде всего, представленные в постановлении Правительства Республики № 144 от 5 мая 2000 года „Требования гигиены и безопасности труда подвергающейся влиянию биологических факторов опасности среды» биологические факторы опасности 2, 3 и 4 группы опасности, если известно, что эти факторы опасности или меры, применяемые для лечения ущерба здоровью причиненного ими, угрожают здоровью беременной или плода, и если они не перечислены в § 4 настоящего постановления.
В § 4 постановления перечислены биологические факторы опасности:
- в случае опасности заражения краснухой, за исключением случаев, когда доказано, что беременная благодаря иммунитету достаточно защищена от краснухи;
- в случае опасности заражения токсоплазмозом, за исключением случаев, когда доказано, что беременная благодаря иммунитету достаточно защищена от токсоплазмоза;
О биологических факторах опасности более подробно написано на тематической странице о биологических факторах опасности LINK SIIA
При оценке рисков для здоровья работницы работодатель обязан учитывать, прежде всего, следующие физиологические факторы опасности:
- перемещение тяжестей вручную (весом 5 кг и больше). Часть 9 § 3 постановления министра социальных дел № 26 от 27.02.2001 г. „Требования гигиены и безопасности труда при перемещении тяжестей вручную» устанавливает, что беременной и женщине в течение трех месяцев после родов работы по перемещению запрещены.
- вызывающие физическую усталость или перегрузку принудительные позы или движения, в том числе постоянная работа стоя или сидя, быстрый темп работы или другие подобные факторы.
При оценке рисков для здоровья работницы работодатель обязан учитывать, прежде всего, следующие психологические факторы опасности:
- вызывающая психическую перегрузку работа, в том числе работы с повышенным вниманием;
- работа в одиночку;
- монотонная работа.
Источник: https://www.tooelu.ee/ru/Roditelju/Beremennie-i-molodye-roditeli/Rabochaja-sreda/Rabota-vo-vremja-beremennosti
Вич и беременность
Каждая беременная женщина, вставшая на учет в женской консультации, должна пройти тестирование на ВИЧ дважды — при первом обращении и в третьем триместре. В случае выявления положительного или сомнительного анализа на антитела к ВИЧ женщина сразу направляется на консультацию в Центр СПИДа для уточнения диагноза.
Передача ВИЧ от матери ребенку возможна во время беременности, чаще на поздних сроках, во время родов и при вскармливании молоком матери.
Без проведения профилактических мероприятий риск передачи ВИЧ составляет до 30%. Риск инфицирования ребенка повышается, если мать была заражена в течение шести месяцев перед наступлением беременности или в период беременности, а также, если беременность наступила на поздних стадиях ВИЧ-инфекции. Риск повышается при высокой вирусной нагрузке (количество вируса в крови) и низком иммунитете. Увеличение риска инфицирования ребенка происходит при повторных беременностях.
При правильно проведенных профилактических мероприятиях риск передачи ВИЧ-инфекции от матери ребенку снижается до 2%.
В данной брошюре Вы найдете информацию о том, как уменьшить риск заражения ребенка и о сроках диспансерного наблюдения ребенка в Центре СПИДа.
Снижение риска передачи ВИЧ-инфекции от матери к ребенку
При обращении в Центр СПИДа беременная женщина получает консультацию врача-инфекциониста, врача акушера-гинеколога, врача-педиатра; сдает все необходимые анализы (вирусная нагрузка, иммунный статус и др.), после чего решается вопрос о назначении женщине антиретровирусных (АРВ) препаратов.
При правильном приеме АРВ препаратов количество вируса в крови уменьшается и снижается риск передачи ВИЧ будущему ребенку. Выбор схемы и срок назначения АРВ препаратов решается индивидуально. Доказана безопасность их использования для плода и самой беременной женщины.
Препараты выдаются бесплатно по рецептам врачей Центра СПИД.
Эффективность действия лекарственных препаратов должна быть проверена к концу беременности (лабораторное исследование на вирусную нагрузку).
Беременная женщина должна обязательно продолжать наблюдаться в женской консультации по месту жительства.
Профилактика передачи ВИЧ от матери ребенку включает в себя 3 этапа:
1 этап. Прием лекарственных препаратов беременной женщиной. Профилактику необходимо начинать как можно раньше, желательно с 13 недель беременности, тремя препаратами и продолжать до родов.
2 этап. Внутривенное введение АРВ препарата женщине во время родов («капельница»).
3 этап. Прием препаратов новорожденным ребенком. Прием препаратов ребенком начинается в первые 6 часов после рождения (не позднее 3-х суток). Большинство детей получают сироп зидовудина в дозе 0,4 мл на 1 кг веса дважды в день (каждые 12 часов) в течение 28 дней. В особых случаях доктор может добавить ребенку еще 2 препарата для профилактики: суспензия вирамуна – 3 дня, раствор эпивира – в течение одной недели.
Роды проходят в роддомах по месту жительства женщины. Роддома Костромской области обеспечены всеми необходимыми АРВ препаратами для профилактики. Способ родоразрешения (естественные роды или кесарево сечение) выбирается общим решением врача-инфекциониста и акушера-гинеколога.
Грудное вскармливание является одним из путей передачи ВИЧ-инфекции (не только само прикладывание к груди, но и кормление сцеженным молоком).
Все без исключения женщины с ВИЧ-инфекцией не должны кормить грудью!
Сроки проведения обследования детей, рожденных ВИЧ-инфицированными матерями на первом году жизни
До 1 года жизни ребенок обследуется трижды:
- В первые 2 дня после рождения — в роддоме берется кровь для исследования на ВИЧ методом ПЦР (обнаруживает частички вируса) и ИФА (выявляет антитела — защитные белки, вырабатываемые организмом человека на присутствие инфекции) для доставки в Центр СПИД.
- В 1 месяц жизни — берется кровь на ВИЧ методом ПЦР в детской поликлинике или больнице, в кабинете профилактики ВИЧ-инфекции по месту жительства (если не сдали кровь по месту жительства, это нужно будет сделать в Центре СПИДа в 2 месяца).
- В 4 месяца жизни – необходимо приехать в Центр СПИД для осмотра ребенка врачом-педиатром и исследования крови на ВИЧ методом ПЦР. Также врач может назначить дополнительные анализы Вашему ребенку (иммунный статус, гематология, биохимия, гепатит С и др.).
Если Вы пропустили один из сроков обследования, не откладывайте его на более позднее время. В возрасте от 1 месяца и до 1 года жизни ребенок должен быть обследован на ВИЧ методом ПЦР минимум 2 раза!
Что означают результаты анализов?
Источник: http://aids44.org/profilaktika/vich-i-beremennost/mama-plyus-rebenok-minus/
Беременность и воспалительные заболевания органов малого таза
При рождении влагалище девочки стерильно. Затем в течение нескольких дней оно заселяется разнообразными бактериями, в основном стафилококками, стрептококками, анаэробами (то есть бактериями, для жизни которых не требуется кислород). До начала менструаций уровень кислотности (pH) влагалища близок к нейтральному (7,0) .
Но в период полового созревания стенки влагалища утолщаются (под влиянием эстрогена — одного из женских половых гормонов), рН снижается до 4,4 (т.е. кислотность повышается), что вызывает изменения во влагалищной флоре. Во влагалище здоровой небеременной женщины может «жить» более 40 видов бактерий.
Флора этого органа индивидуальна и меняется в различные фазы менструального цикла. Самыми полезными микроорганизмами влагалищной флоры считаются лактобациллы. Они подавляют рост и размножение вредных микробов, продуцируя перекись водорода. Качество защиты, которое они обеспечивают таким образом, превосходит потенциал антибиотиков.
Значение нормальной влагалищной флоры столь велико, что врачи говорят о ней как о микроэкологической системе, обеспечивающей защиту всех репродуктивных органов женщины.
Имеется два основных пути передачи инфекции: бытовой и половой. Первый возможен при несоблюдении правил личной гигиены. Однако чаще заражение происходит при половом акте.
Наиболее распространенные возбудители инфекций органов малого таза — такие микроорганизмы, как гонококки, трихомонады, хламидии.
Однако на сегодняшний день понятно, что большую часть заболеваний вызывают так называемые микробные ассоциации — то есть совокупности нескольких видов микроорганизмов, обладающие уникальными биологическими свойствами.
В распространении инфекций большую роль играет оральный и анальный секс, при которых в уретру мужчины и во влагалище женщины попадают микроорганизмы, не свойственные этим анатомическим отделам и изменяющие свойства микроэкологической системы, о которой было сказано выше. По этой же причине заражению способствуют простейшие и глисты.
Существуют некоторые факторы риска, при наличии которых микробам проще всего «добраться» до матки и придатков. К ним относятся:
- любые внутриматочные вмешательства, например введение внутриматочных спиралей, операции по прерыванию беременности;
- несколько половых партнеров;
- секс без барьерных методов контрацепции (противозачаточные таблетки и т.д. не предохраняют от передачи инфекции, поэтому перед зачатием нужно обязательно обследоваться на предмет выявления возможных инфекционных заболеваний органов малого таза);
- перенесенные в прошлом воспалительные заболевания женских половых органов (остается вероятность сохранения хронического воспалительного процесса и развития дисбактериоза влагалища — см. врезку);
- роды;переохлаждение (известное выражение «застудила придатки» подчеркивает связь переохлаждения со снижением иммунитета).
Бактериальный вагиноз. По данным исследований, бактериальный вагиноз обнаруживается у 21-33% женщин, причем у 5% заболевших женщин он протекает бессимптомно. Если врач поставил этот диагноз, значит, в организм женщины проникли такие условно-патогенные микробы, как гарднерелла, уреаплазма, микоплазма, энтерококк.
Урогенитальный кандидоз. Урогенитальный кандидоз тоже разновидность дисбактериоза влагалища. Его возбудитель — дрожжеподобные грибы Candida. Эта болезнь чаще встречается у женщин, чем у мужчин. Кроме влагалища, она может распространиться на мочевую систему, наружные половые органы, иногда урогенитальный кандидоз поражает прямую кишку.
ПРОЯВЛЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ ОРГАНОВ МАЛОГО ТАЗА
Заболевания женских половых органов могут протекать бессимптомно, но в большинстве случаев женщина жалуется на следующее:
- боли в нижней части живота;
- выделения из влагалища (их характер зависит от вида возбудителя);
- лихорадка и общее недомогание;
- дискомфорт при мочеиспускании;
- нерегулярные менструации;
- боли при половых сношениях.
КАК СТАВИТСЯ ДИАГНОЗ
Постановка диагноза — непростая задача. Для начала оценивают результаты общего анализа крови. Повышение уровня лейкоцитов дает повод заподозрить воспалительный процесс. При осмотре гинеколог может выявить болезненность шейки матки и яичников.
Врач также берет влагалищные мазки для выявления возбудителя инфекции.
В трудных случаях прибегают к лапароскопии: это хирургическое вмешательство, при котором через маленькие разрезы в передней стенке живота в малый таз вводятся специальные инструменты, позволяющие непосредственно осмотреть яичники, маточные трубы и матку.
ПОСЛЕДСТВИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ МАЛОГО ТАЗА
До беременности. Начнем с того, что воспалительные заболевания женских половых органов являются самой частой причиной бесплодия. Инфекционный процесс поражает маточные трубы, в них разрастается соединительная ткань, что приводит к их сужению и, соответственно, частичной или полной непроходимости.
Если трубы непроходимы, то сперматозоид не может достигнуть яйцеклетки и оплодотворить ее.
При часто повторяющихся воспалительных процессах в органах малого таза вероятность бесплодия увеличивается (после однократно перенесенного женщиной воспалительного заболевания органов малого таза риск бесплодия, согласно статистике, равен 15%; после 2 случаев заболевания — 35%; после 3 и более случаев — 55%).
Кроме того, у женщин, перенесших воспалительные заболевания органов малого таза, гораздо чаще развивается внематочная беременность. Это происходит потому, что оплодотворенная яйцеклетка не может продвигаться по поврежденной трубе и попасть в матку для имплантации. Часто при трубном бесплодии применяют лапароскопическое восстановление проходимости маточной трубы. В трудных случаях прибегают к экстракорпоральному оплодотворению.
Беременность. Если все-таки беременность наступила на фоне уже имеющегося воспалительного процесса в органах малого таза, то следует иметь в виду, что вследствие совершенно закономерного снижения активности иммунной системы во время беременности инфекция непременно «поднимет голову» и наступит ее обострение.
Признаки обострения, заставляющие женщину обратиться к врачу, зависят от вида возбудителя той или иной конкретной инфекции. Почти всегда беспокоят боли в животе, выделения из влагалища (бели). В такой ситуации беременной женщине и врачу придется решать сложный вопрос: что делать с беременностью. Дело в том, что обострение воспалительного процесса чревато угрозой прерывания беременности, такую беременность всегда трудно сохранить.
К тому же требуемое антибактериальное лечение небезразлично для развивающегося плода. В случае если инфекция вызвана патогенными микроорганизмами, особенно относящимися к возбудителям венерических заболеваний (сифилис, гонорея), врач нередко рекомендует прерывание беременности. Если же имеет место дисбактериоз и ситуация, когда место естественных обитателей женских половых органов заняли условно-патогенные микроорганизмы (см.
врезку), врач подберет лечение, исходя из чувствительности обнаруженных возбудителей к антибиотикам и срока беременности.
Особого упоминания заслуживает ситуация, когда во время беременности происходит не обострение уже имеющегося воспалительного процесса, а заражение и последующее развитие инфекции. Это чаще сопровождается проникновением инфекционного агента к плоду и внутриутробным инфицированием последнего. Сейчас врачи могут проследить развитие патологического процесса у плода; решение о необходимых мерах принимается в зависимости от особенностей каждого конкретного случая.
Сохраняющийся (невылеченный или недолеченный) инфекционный процесс, затрагивающий родовые пути (т.е. шейку матки, влагалище и наружные половые органы), чреват инфицированием ребенка во время родов, когда здоровый малыш, благополучно избегнувший внутриутробного контакта с инфекцией благодаря защите плодных оболочек, становится совершенно беззащитным. В таких случаях врачи нередко настаивают на кесаревом сечении.
Теперь становится понятно, почему даже здоровые женщины должны дважды за беременность пройти обследование на предмет выявления инфекционных заболеваний репродуктивных органов (исследование мазка из влагалища, а при необходимости — анализ крови на наличие антител к тем или иным возбудителям). И уж конечно, следует обязательно вылечить имеющиеся заболевания.
ЛЕЧЕНИЕ
Тактику лечения и лекарственные препараты подбирает только врач. Во время беременности существуют определенные ограничения, касающиеся применения антибиотиков, противовирусных и некоторых других препаратов. Все это вы обязательно следует выяснить на приеме у врача. Естественно, оптимальный вариант — планируемая беременность, перед который вы и ваш партнер проходите все необходимые обследования и в случае выявления заболевания проводите лечение.
Для лечения воспалительных заболеваний органов малого таза используются различные антибиотики. После окончания лечения у женщины берут контрольный мазок из влагалища для оценки эффективности терапии. Во время лечения не рекомендуется жить половой жизнью. При продолжении половых сношений мужчина должен пользоваться презервативом. Одновременно проходит лечение половой партнер (или половые партнеры) женщины, иначе велик риск повторного инфицирования.
В трудных случаях больную госпитализируют. В клинике, как правило, начинают вводить антибиотики внутривенно, затем переходят к пероральному их введению. Случается (примерно в 15% случаев), что изначально назначенная антибактериальная терапия не помогает, — тогда антибиотик меняют.
У 20-25% женщин репродуктивного возраста бывают рецидивы болезни, поэтому женщина, перенесшая подобное заболевание, должна изменить свою жизнь таким образом, чтобы свести к минимуму риск повторных заболеваний.
Источник: http://perinatalvl.ru/about/news/1087/
Диабет и беременность
Решение завести ребенка — одно из самых важных решений в жизни каждой пары. Беременность не только дарит приятные эмоции женщине, но и знаменует собой начало нового этапа в семье, наполненного радостью.
Вместе с тем, не стоит забывать, что какой бы ни была по счету Ваша беременность, ее течение может быть совершенно уникальным, вплоть до появления осложнений. Для женщин с диабетом (1, 2 типа, а также женщин, у которых развивается гестационный диабет) беременность требует тщательного планирования и подготовки.
Диабет при беременности не исключает возможности рождения здорового ребенка, но требует от вас особых мер предосторожности, направленных на подготовку организма к вынашиванию плода.
Вне зависимости от типа диабета вам понадобится хорошо контролировать уровень сахара в крови как во время беременности, так и до зачатия. Это поможет снизить риск возникновения возможных осложнений у Вас и Вашего ребенка. Как и в большинстве других жизненных ситуаций, главное — стратегическое планирование.
Ваш врач поможет Вам спланировать Вашу беременность и предоставит Вам необходимую информацию и поддержку. Кроме того, он поможет Вам улучшить контроль уровня сахара в крови и откорректировать дозы инсулина. Во время беременности запрещен прием пероральных сахароснижающих препаратов, так как они могут нанести потенциальный вред плоду.
Поэтому при беременности с диабетом разрешены только инъекции инсулина.
Осложнения течения беременности при сахарном диабете
Недостаточный контроль диабета может привести к развитию осложнений как у матери, так и ребенка. По этой причине необходимо нормализовать уровень сахара в крови еще до зачатия. Поскольку в течение 9 месяцев беременности организм женщины меняется и отвечает не только за себя, но и за развитие плода, к моменту зачатия здоровье женщины должно быть максимально стабильным. У беременных женщин с диабетом присутствует риск развития таких осложнений:
- Заболевания почек
- Заболевания глаз
- Повреждения нервов
- Инфекции мочевого пузыря
- Преэклампсия
- Преждевременные роды
Недостаточный контроль уровня сахара в крови во время беременности также может привести к нарушениям развития плода. Уже в первые несколько недель (как правило, пока женщина еще не догадывается о своей беременности) возможны повреждения сердца, спинного мозга и почек. В числе прочих осложнений:
- Рождение ребенка с патологиями
- Макросомия (крупный плод)
- Желтуха
- Выкидыш
Инсулин и беременность
Инсулинотерапия во время беременности — динамичный процесс. Дозировки инсулина постоянно меняются, что связано с особенностями развития плода и тела матери в каждом триместре, а также с изменениями уровня сахара в крови.
Первый триместр
В первом триместре организм женщины может быть более чувствительным к инсулину, что повышает вероятность возникновения эпизодов гипогликемии.
Второй триместр
Второй триместр — это период, когда у женщин зачастую обнаруживается гестационный диабет, непродолжительное заболевание, характерное для беременных женщин. Если у Вас диагностирован гестационный диабет, не переживайте, после родов Ваше состояние нормализуется. Тем не менее, развитие гестационного диабета в течение нескольких беременностей с годами увеличивает риск развития у женщины диабета 2 типа.
Третий триместр
В течение третьего триместра Ваша потребность в инсулине может возрасти. Это связано с выработкой плацентой гормонов, необходимых для обеспечения развития плода. Такие гормоны снижают чувствительность к инсулину, и, соответственно, организму требуется больше инсулина.
Источник: https://www.medtronic-diabetes.ru/zizn-s-diabetom/diabet-i-beremennost
Можно ли забеременеть при климаксе?
С возрастом каждая женщина сталкивается с менопаузой. В этой статье вы узнаете, что это такое и возможно ли зачать ребенка в период климакса.
Климакс – это очередной жизненный этап. Менопауза наступает тогда, когда репродуктивная системы прекращает работать на выработку яйцеклеток для зачатия. В такой период гормональный фон меняется, но это не значит, что жизнь женщины изменится кардинально, все будет как прежде, но уже без менструаций.
Процессы в организме женщины в этот период
Начало менопаузы сопровождается прекращением менструации, а также другими симптомами:
- повышенное потоотделение;
- депрессия;
- бессонница.
Климакс делится на три фазы:
- пременопауза;
- менопауза;
- постменопауза.
Изменения в организме после наступления климакса продолжают развиваться еще около 8 лет. Этот период врачи называют постменопаузой.
Изменения в гормональном фоне наблюдают в 45–55 лет. Средний возраст наступления менопаузы – 51 год.
Работа репродуктивной системы при климаксе с нестабильными менструациями
Наблюдаются:
- Обильные выделения. В период менопаузы обильные кровотечения истощают организм. Такое проявление работы репродуктивной функции вызывает не только дискомфорт, но и угрозу для жизни. Такая менструация появляется из-за сокращения выработки гормона эстрогена.
- Длительные месячные. На вопрос: «Какая нормальная длительность менструации должна быть в период менопаузы?» – однозначного ответа не найти. Каждый организм уникален, поэтому обратите внимание на продолжительность, и на общее состояние. Если менструация не прекращается в течение недели, и также несет обильный характер – обращение к гинекологу обязательно!
Сгустки и слизь. Подобные выделения указывают на болезни такие, как эндометриоз или же миома матки. Также при климаксе нарушается нормальная свертываемость крови, о чем и свидетельствуют сгустки крови при наступлении менопаузы.
Вероятность зачатия
- Яичники женщины все еще продуктивны и вырабатывают оптимальное количество гормонов для нормального созревания яйцеклеток. В период менопаузы недозревших яйцеклеток остается примерно 1000, за всю жизнь их количество равно 400 000 штук.
- Овуляция. При нестабильных месячных считается, что овуляция не наступает и можно не предохраняться. Но это далеко не так. Овуляция хоть и не каждый месяц, но присутствует.
С менструальными выделениями в пременопаузе
Пременопауза – это тот период, когда организм еще перестраивается. Репродуктивная функция работает со сбоями, но она работает. Поэтому, менструальные выделения – это признак того, что яйцеклетки еще созревают и возможно зачатие.
В начале без месячных
Если присутствуют мажущие выделения, то существует вероятность выхода созревшей яйцеклетки из фолликула. Только в таком случае можно зачать ребенка в период климакса.
В постменопаузе
Этот период врачи называют безопасным. Только в постменопаузе вероятность зачатия равна нулю. В такой ситуации пара уже больше может не предохраняться, так как в этом нет смысла.
Говорить о возможности зачатия в период менопаузы можно много. Ученые длительное время изучают организм женщин, чтобы с точностью сказать о таком явлении, как беременность в период климакса.
В 48 лет без месячных естественным путем
Если за 12 месяцев у женщины была менструация хоть раз, то существует и вероятность зачатия.
В 50–52 года при нерегулярных месячных
При нестабильности менструации в 50-52 лет вероятность беременности сохраняется. Овуляция еще наступает, поэтому зачать ребенка в таком возрасте тоже возможно.
В 55 лет, если еще идут месячные
Если менструальный цикл у женщины присутствует – беременность возможна. Тем более, если месячные идут более-менее стабильно. Это значит, что выработка готовых яйцеклеток еще происходит, что увеличивает процент вероятности зачатия даже в таком возрасте.
После 60 лет
А значит, вероятность зачатия ребенка естественным путем невозможна. В этот период контрацепция не нужна.
Можно ли заметить признаки беременности без месячных?
Менопауза сопровождается схожими с беременностью симптомами, которые часто путают с наступившей беременностью. Наблюдаются:
- утреннее недомогание;
- головокружение;
- тошнота (как утром, так и на протяжении всего дня);
- скачки давления;
- повышается чувствительность молочных желез;
- гормональные всплески;
- частые перепады настроения.
Такими симптомами сопровождается как беременность, так и наступление климакса.
У кого высокий шанс зачать?
Несмотря на возраст женщины, шанс забеременеть есть:
- У женщин с регулярными месячными. Регулярные менструации – это показатель нормальной работы репродуктивной функции, что несет в себе выработку готовых яйцеклеток для оплодотворения.
- У женщин с нерегулярными месячными шанс беременности также присутствует, но гораздо ниже, чем в первом варианте. При нерегулярности месячных овуляция наступает хаотично, поэтому и возможно зачатие.
Прогнозы для вынашивания
Из-за столь поздней беременности у ребенка могут наблюдаться отклонения в развитии. Поэтому, чтобы исключить подобное – стоит постоянно наблюдаться у врача.
Контрацепция
Контрацепция нужна, если пара не хочет стать родителями в этом возрасте. Чтобы обезопасить себя от незапланированной беременности можно использовать:
- презервативы;
- оральные противозачаточные средства;
- внутриматочную спираль.
Любой из методов поможет избежать беременности в период менопаузы.
В итоге, можно сказать, что если пара хочет детей в таком возрасте – это возможно. Для скорейшего зачатия обратитесь к врачу для исключения противопоказаний. Шанс на беременность хоть и небольшой, но есть. А тем, кто желает избежать незапланированной беременности, стоит предохраняться до наступления постменопаузы.
Вероятность беременности после наступления менопаузы
Климакс – это период, во время которого исчезает способность женщины к деторождению. Постепенно менструация прекращается, перестает созревать яйцеклетка, изменяется гормональный фон и организм перестраивается.
Процесс этот длительный и растягивается на несколько лет, у некоторых женщин он занимает около 5-6 лет, поэтому забеременеть при климаксе все еще возможно.
Не стоит забывать, что причиной задержки месячных кроме беременности и климакса может стать заболевание женских органов, поэтому следует регулярно посещать гинеколога и внимательно относиться к своему здоровью.
Климакс рано или поздно наступает у всех женщин
Сколько сохраняется способность к зачатию
Женская репродуктивная система способна к зачатию и вынашиванию ребенка до тех пор, пока формируются фолликул и яйцеклетка.
Этот же период сопровождается усиленной выработкой женских гормонов, которые подготавливают матку, чтобы она смогла принять оплодотворенную яйцеклетку.
Для климакса характерно угасание активности работы органов репродуктивной системы, что постепенно делает зачатие невозможным. Однако этот процесс растягивается на годы, и начинается у женщин, достигших разного возраста.
По статистике начало климакса фиксируется в районе 45-50 лет. В этот период сокращается выработка гормонов, замедляется работа яичников, и половые клетки вырабатываются в гораздо меньшей численности, но все еще можно при климаксе забеременеть.
Можно ли забеременеть во время менопаузы
Исследования подтверждают, что беременность при климаксе не исключается. Вероятность оплодотворения чрезвычайно низкая, однако не стоит надеяться, что к пятидесяти годам оплодотворение невозможно.
Все еще к этому времени яйцеклетки вырабатываются.
Даже если прекратились месячные, и уже длительное время они не беспокоят, еще в течение двух лет не стоит пренебрегать средствами контрацепции, ведь вероятность забеременеть при климаксе сохраняется много лет.
Иногда беременность возможна и при климаксе
Возможна ли беременность после климакса
Постменопауза – это полное прекращение выработки женских половых гормонов. Она может длиться более пяти и даже десяти лет, но женщина уже будет бесплодной. На сегодняшний день есть способ искусственного продления работоспособности яичников, благодаря которому даже после климакса есть возможность забеременеть.
Некоторые женщины задумываются над тем, как забеременеть при климаксе, и обращаются к новой технологии стимулирования яичников. Чтобы производить подобную стимуляцию, необходимо полноценно обследоваться.
Если анализы покажут нормальную работоспособность организма, крепкое сердце и высокую выносливость, врач разрешит прибегнуть к стимуляции. Чем старше женщина, тем больше вероятность произвести на свет нездорового ребенка.
Это могут быть тяжелые генетические патологии, связанные с хромосомными изменениями. Во избежание подобных проблем используются донорские яйцеклетки.
Как определить беременность
Наступление беременности возможно и в предменопаузе, и в постменопаузе. Предменопауза – это первая стадия «отключения» половых клеток, и беременность в этот период наиболее вероятна, чем в последующие фазы.
Источник: https://xn--80aadc3bb0afph1dp3h.xn--p1ai/zhenskoe-zdorove/mozhno-li-zaberemenet-pri-klimakse.html
Зрение и беременность
Ждете или планируете ребенка? Консультации врача-офтальмолога необходимы всем будущим мамам. Даже женщинам с нормальным зрением необходимо получить консультацию врача-офтальмолога дважды: в самом начале беременности и непосредственно перед родами.
Если есть или будут обнаружены какие-либо проблемы со зрением, то к родам придется готовиться особенно внимательно. Не игнорируйте посещение не только акушера-гинеколога, но и офтальмолога. Бывает, что во время беременности с глазами что-то происходит: на состоянии зрения могут отразиться токсикозы и другие осложнения беременности. Ведь происходит гормональная перестройка организма, которая на всех влияет по-разному. И глаза — один из органов, испытывающих на себе ее воздействие.
- Женщины, которые носят контактные линзы, иногда жалуются, что во время беременности они испытывают неудобство. Попробуйте носить очки, а после родов вновь вернуться к линзам.
- Иногда может создаться впечатление, что с начала беременности зрение ухудшилось. Беременные женщины порой слишком мнительны (что вполне понятно), поэтому их уверенность в возможном ухудшении зрения часто оказывается необоснованной. Однако такие опасения все-таки могут иметь под собой и реальную почву.
- Врачи-офтальмологи во время диагностики исследуют не только степень рефракции, но и состояние сетчатки. Нет ли на ней дегенеративных изменений, надрывов? Задача — поддерживать сетчатку в хорошем состоянии, следить, чтобы не было кровоизлияний или разрывов. Также в обязательном порядке врачи обследуют глазное дно и измеряют глазное давление.
- Сосудистые изменения очень часто вызывают эффект «мушек перед глазами». Далеко не всегда эти вещи опасны, но обратить на них внимание врача, безусловно, стоит. Иногда это может указывать и на патологию сетчатки. Так что лучше всего лишний раз пройти обследование и убедиться, что ничего страшного с вами не происходит.
Беременность и сетчатка
В период беременности главную угрозу зрительной системе представляет состояние сетчатки. Сетчаткой называют тонкий слой нервной ткани, расположенный с внутренней стороны задней части глазного яблока и поглощающий свет.
Она представляет собой сложное образование, главным в котором является тонкий слой светочувствительных клеток — фоторецепторов. Сетчатка глаза отвечает за восприятие изображения, которое проецируется на нее при помощи роговицы и хрусталика, и преобразование его в нервные импульсы, которые затем передаются в головной мозг.
Основными проблемами с сетчаткой являются: дистрофия сетчатки, разрыв сетчатки, отслойка сетчатки.
Чтобы предупредить возможные осложнения со стороны глаз во время беременности и родов необходимо заранее определить состояние зрительной системы будущей матери и обязательно проверить сетчатку. Врачи-офтальмологи настоятельно рекомендуют вне зависимости от того, как вы видите и есть ли у вас жалобы на зрение, пройти обследование на 10-14 неделе беременности.
Помимо общего обследования зрительной системы обязательна диагностика глазного дна с расширенным зрачком.
Если по итогам диагностики не будет выявлено никаких отклонений, то повторное обследование зрения специалисты советуют пройти ближе к концу беременности — на 32-36 неделе.
Однако, если у вас близорукость, то врачи-офтальмологи рекомендуют наблюдаться ежемесячно. В период беременности изменению подвергается весь организм женщины, в том числе и ее зрение. Поэтому зрительная система требует от будущей мамы особенного внимания.
Какими будут роды?
Можно ли будет рожать самостоятельно или потребуется кесарево сечение? По этому поводу беспокоится любая женщина, имеющая те или иные проблемы со зрением. Однозначно ответить на этот вопрос очень сложно. Ведь во многом решение о том, как будут проходить роды, основывается на ряде факторов.
Таких как: состояние глазного дна и сетчатки, общее состояние, возраст и т. д. Кесарево сечение — хирургическая операция, при которой плод извлекается через разрез передней брюшной стенки и матки. Риск для жизни и здоровья женщины при проведении кесарева сечения в 12 раз выше, чем при самопроизвольных родах.
Поэтому, как и любая другая хирургическая операция, кесарево сечение выполняется строго по показаниям.
Кесарево сечение проводится в тех случаях, когда самопроизвольные роды невозможны или опасны для жизни матери или плода. К сожалению, одной из наиболее частых причин рекомендаций к кесареву сечению являются дистрофические изменения сетчатки. Риск возникновения отслойки сетчатки у женщин с близорукостью и изменениями на глазном дне возрастает при естественных родах из-за перепадов давления у роженицы.
В современной медицине для предупреждения распространения дистрофических изменений сетчатки и соответственно снижение риска отслойки сетчатки применяется профилактическая лазерная коагуляция.
В ходе этой процедуры выполняется так называемое «приваривание» сетчатки в слабых местах и вокруг разрывов. В точках коагуляции сетчатки происходит рубцевание. Вследствие этого возникает прочная связь сетчатки с сосудистой оболочкой.
Методика коагуляции заключается в нанесении нескольких рядов коагулятов по периферии сетчатки.
Когда можно делать периферическую профилактическую лазерную коагуляцию?
- До беременности в любой момент.
- Во время беременности до 35 недель.
Состояние сетчатки не всегда связано со степенью близорукости. Часто при высокой степени близорукости сетчатка остается стабильно удовлетворительной, на ней нет предразрывов, отсутствуют прогрессирующие дистрофические изменения. Бывает и наоборот, когда при слабой близорукости, не превышающей 1-3 диоптрий, на глазном дне наблюдаются дистрофические очаги.
Если вы планируете беременность или уже беременны, вам необходимо обязательно пройти обследование у офтальмолога с осмотром глазного дна. Помните, что вовремя сделанная несложная процедура укрепления сетчатки вполне может избавить вас от необходимости кесарева сечения.
Источник: https://excimerclinic.ru/press/beremennost/
Беременность и лечение зубов: развенчиваем мифы – стоматология Президент
Кто не знает поговорки о том, что ребенок отнимает у матери один зуб? А уж сколько страшилок родилось на этой почве! Кто-то утверждает, что нельзя лечить зубы во время беременности, кто-то ради сохранения зубов начинает буквально килограммами поглощать творог, а кто-то доблестно лечит зубы без анестезии, претерпевая боль и страх.
Стоматологи утверждают, что порядка 90% всех известных утверждений и предостережений относительно лечения зубов во время беременности не имеют ничего общего с современной действительностью. Так ли это? Давайте разбираться.
Можно ли лечить зубы во время беременности?
Врачи единогласно утверждают: можно и даже нужно вне зависимости от триместра. Конечно, лучше пролечиться еще в период планирования. Но раз проблема появилась во время вынашивания ребенка, нет препятствий к ее устранению. Напротив, откладывание лечения на потом может вылиться в серьезное воспаление и крупные убытки.
Чтобы сохранить зуб и при этом не навредить малышу, уведомите дантиста о своем положении. Специалисты считают, что простое лечение можно проводить как в первый, так и в третий триместры. А вот сложные стоматологические мероприятия лучше отложить на середину беременности. Впрочем, и здесь есть исключения из правил.
В большинстве случаев можно проводить не только лечение, но и удаление больных зубов. О нюансах данной процедуры скажем чуть ниже.
Можно ли использовать обезболивающие средства при лечении зубов?
Современные анестетики на основе артикаина никоим образом не вредят ребенку. Препараты действуют строго в обрабатываемой области, не проникая в глубокие ткани и кровеносную систему. Таким образом, исключено попадание химических веществ в плаценту, а через нее – к ребенку.
В обезболивающих препаратах нового поколения снижено и содержание сосудосуживающих средств. Это означает, что ребенок во время лечения мамы не будет испытывать дискомфорта и нехватки питательных веществ.
В пользу использования анестетиков говорит и то, что они помогают снизить стрессовые ощущения, побороть страх перед инструментами стоматолога.
Рентген зубов во время беременности – не опасно!
Одним из наиболее явных страхов беременной относительно стоматологии является страх делать рентген зуба. Это и понятно, ведь рентген легких беременным противопоказан. По аналогии с этим кажется, что и рентген зубов в этот период делать нельзя. Но это не более чем очередное заблуждение.
Излучаемые волны при рентгене зубов настолько слабы, что не влияют на развитие малыша. Для полного исключения опасности на животик кладут защитный свинцовый передник. При таких условиях проникновение радиации через ткани женского организма к ребенку исключено.
Удаление и протезирование зубов беременным
Как было сказано выше, удаление зубов во время беременности в целом разрешено. Исключение составляют зубы мудрости. Работу с ними действительно лучше отложить на более поздний срок, ограничившись на время ожидания местным лечением. Объяснение здесь простое: удаление зубов мудрости требует назначения антибиотиков, а они противопоказаны всем беременным.
Протезирование возможно, но тоже в несколько урезанном формате. Установка коронки на обточенный зуб (включая его лечение и подготовку) допускается, а вот вживление искусственного имплантата лучше отложить. Процесс приживления сложен и отбирает у организма немало сил. Во время беременности это может пагубно отразиться на здоровье мамы и малыша.
В остальном же нет никаких препятствий к сохранению зубов молодой мамочки. Смело идите к стоматологу и ничего не бойтесь!
Смотрите также
Источник: https://www.prezi-dent.ru/main/about/articles/beremennost-i-lechenie-zubov-razvenchivaem-mify.html